两种腹腔镜胆总管探查取石术式治疗胆总管结石的临床对比研究
郭忠涛,高德山,王仁启,李 永,晁宏伟
(濮阳市人民医院,河南 濮阳,457000)
胆总管结石是普通外科常见病、多发病之一,流行病学报道显示,我国人群总体发病率可达6%~10%,其中49%以上合并胆囊结石[1]。目前胆总管结石的治疗仍以手术为主,以往开腹及常规腹腔镜手术后均需放置T管引流,可导致消化液丢失及内环境紊乱,不利于术后早期康复[2]。近年,腹腔镜胆总管探查术逐渐成为胆总管结石治疗的首选,可一次性手术完成取石,且无需切开括约肌[3];腹腔镜经胆囊管胆总管探查取石术(laparoscopic transcystic common bile duct exploration,LTCBDE)与胆总管切开取石一期缝合术(laparoscopic common bile duct exploration and primary suture,LBEPS)是常用术式,但对于哪种术式可使患者获得更佳的临床收益尚无明确定论。本研究选择2014年4月至2016年4月我院收治的100例胆总管结石患者作为研究对象,分别采用LBEPS与LTCBDE,探讨两种术式治疗胆总管结石的临床疗效及安全性,将体会报道如下。
1 资料与方法
1.1 临床资料 选取2014年4月至2016年4月我院收治的100例胆总管结石患者,根据手术方案分为A组与B组,每组50例,分别行LBEPS与LTCBDE。两组患者一般资料差异无统计学意义(P>0.05),见表1。纳入标准:(1)依据临床症状及MRCP检查确诊;(2)18~75岁;(3)胆总管结石直径≤1.5 cm;(4)方案经医院伦理委员会批准,且患者及家属签署知情同意书。排除标准:(1)肝内胆管结石、左右肝管结石及嵌顿性胆总管结石;(2)胆管狭窄或畸形;(3)有胆道手术史;(4)肝功能Child-Pugh分级B级、C级;(5)出血性疾病;(6)麻醉禁忌证;(7)精神系统疾病;(8)心脑肝肾功能障碍;(9)临床资料不全。
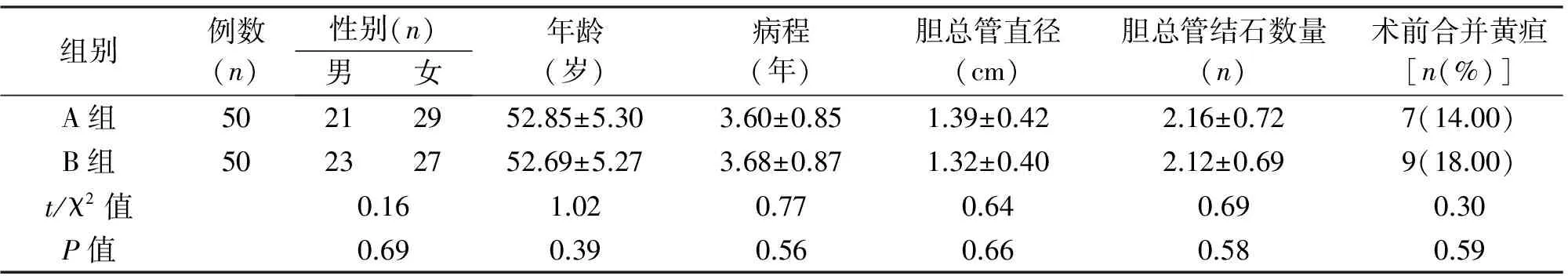
1.2 手术方法 A组行LBEPS,首先切开胆囊管汇入部下方2 cm胆总管前壁区,确认胆汁流出后再用剪刀沿长轴剪开前壁1.0~1.5 cm,主操作孔置入纤维胆道镜,行胆总管、肝管探查;网篮取石后,再次置入腔镜确定胆总管下段有无结石残留,保证下端通畅及乳头收缩功能良好;最后用4-0可吸收缝线间断缝合胆总管切开处。B组行LTCBDE,即夹闭胆囊管远端,距胆囊管汇入部6~8 mm处剪开胆囊管前壁,长度约胆总管1/2周径;自剑突下穿刺孔插入胆道探条,完成胆囊管汇入部扩张;再于胆囊管切开处下方向汇入部方向继续切开,最远可达胆总管右侧壁;采用4-0可吸收缝线于切开处顶端间断缝合;经胆囊管切开处置入纤维胆道镜探查取石,确定胆总管下段无结石残留;最后用4-0可吸收缝线缝合切开处,距汇入部5 mm以上部位夹闭胆囊管。两组患者术后均常规放置小网膜孔引流管。见图1~图4。
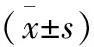
组别例数(n)性别(n)男女年龄(岁)病程(年)胆总管直径(cm)胆总管结石数量(n)术前合并黄疸[n(%)]A组50212952.85±5.303.60±0.851.39±0.422.16±0.727(14.00)B组50232752.69±5.273.68±0.871.32±0.402.12±0.699(18.00)t/χ2值0.161.020.770.640.690.30P值0.690.390.560.660.580.59
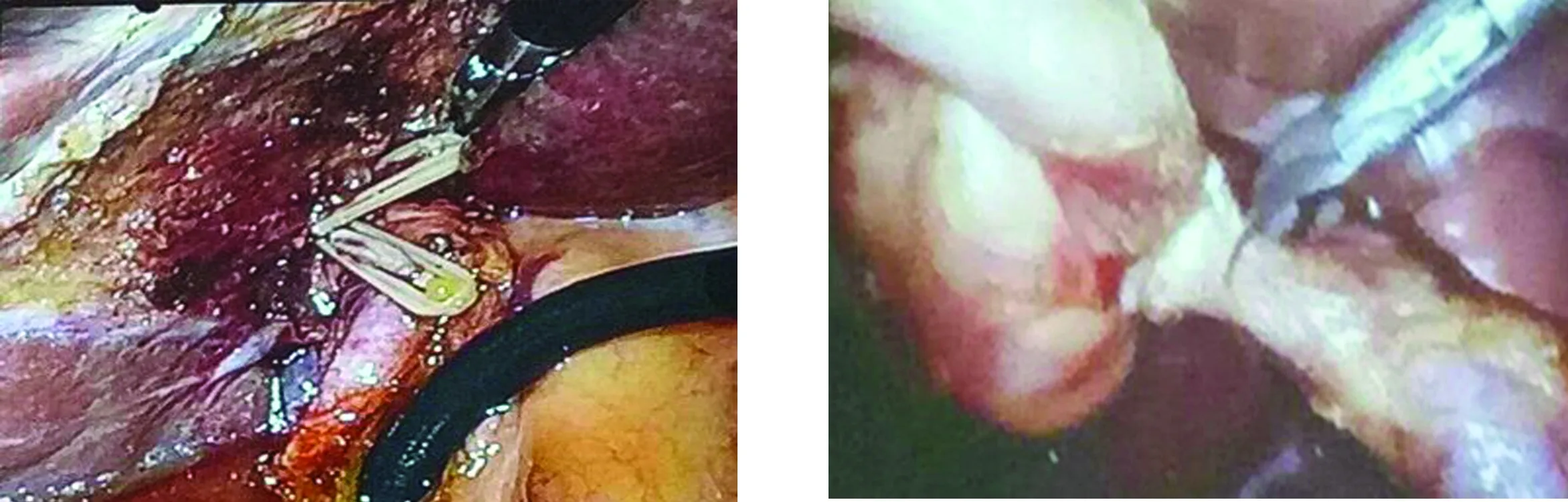
图1 切开胆总管取石图2 切开胆囊管
图3 胆道镜探查取石图4 缝合胆囊管切口
1.3 观察指标 (1)记录手术相关临床指标,包括手术时间、术中出血量、术后24 h引流量、引流管拔除时间、首次肛门排气时间及住院时间;其中术中出血量=(吸引瓶内液体总量-冲洗液量)+纱布吸血量[4];(2)记录结石残余例数、复发例数,并计算百分比;(3)术后并发症发生例数,包括切口感染、胆漏、胆道狭窄及再发黄疸例数,并计算百分比。
1.4 统计学处理 采用SPSS 18.0软件进行数据分析;其中计量资料采用t检验,以(均数±标准差)表示;计数资料采用χ2检验或确切概率法,以百分比(%)表示;检验水准为α=0.05。
2 结 果
两组手术时间、术中出血量及首次肛门排气时间差异无统计学意义(P>0.05);B组术后24 h引流量、引流管拔除时间及住院时间显著优于A组(P<0.05);见表2。两组结石残余率、结石复发率及切口感染、胆道狭窄、再发黄疸发生率差异无统计学意义(P>0.05);B组胆漏发生率显著低于A组(P<0.05);见表3。
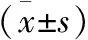
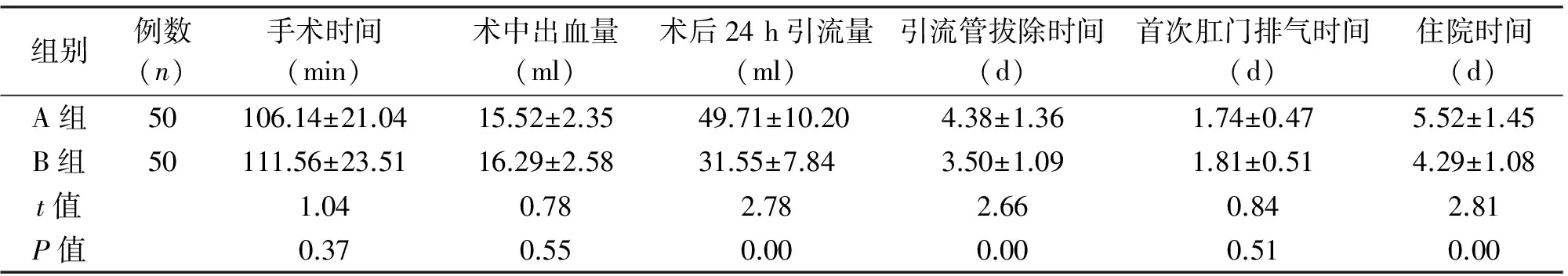
组别例数(n)手术时间(min)术中出血量(ml)术后24h引流量(ml)引流管拔除时间(d)首次肛门排气时间(d)住院时间(d)A组50106.14±21.0415.52±2.3549.71±10.204.38±1.361.74±0.475.52±1.45B组50111.56±23.5116.29±2.5831.55±7.843.50±1.091.81±0.514.29±1.08t值1.040.782.782.660.842.81P值0.370.550.000.000.510.00
表3 两组患者结石残余率、结石复发率及并发症情况的比较[n(%)]
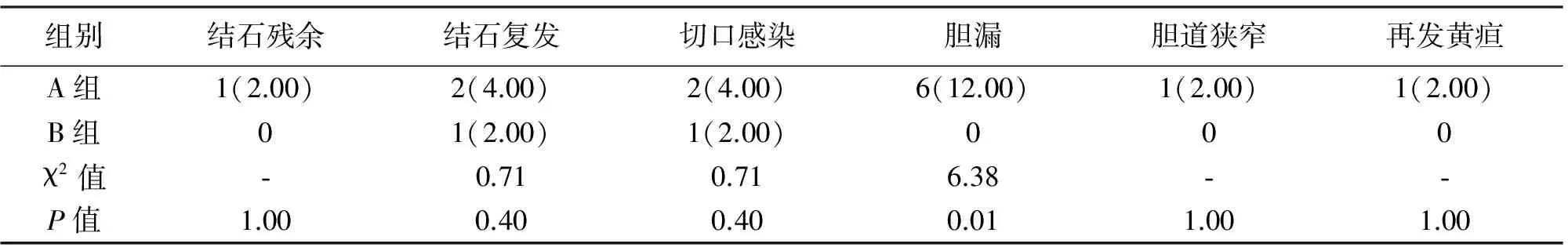
组别结石残余结石复发切口感染胆漏胆道狭窄再发黄疸A组1(2.00)2(4.00)2(4.00)6(12.00)1(2.00)1(2.00)B组01(2.00)1(2.00)000χ2值⁃0.710.716.38⁃⁃P值1.000.400.400.011.001.00
3 讨 论
近年随着微创腔镜技术的发展及术者操作熟练度的提高,腹腔镜胆总管探查术的临床应用越来越广泛;但其仍需行T管引流,导致术后消化液过量丢失,食欲不振,不利于病情康复[5]。置管时间延长亦会增加术后感染风险,有学者报道并发症发生率可达10%~15%[6]。而内镜逆行胰胆管造影+内镜十二指肠乳头括约肌切开术治疗胆总管结石会导致术后Oddi括约肌结构、功能完整性丧失,甚至出现反流性胆管炎、胆管癌,尽管可避免长期置管,但适应证局限性较大,无法满足临床需要[7]。而腹腔镜+胆道镜经胆囊管进行探查取石易受胆囊管直径限制及Heister瓣的影响,即使通过扩张胆囊管,总体疗效仍不令人满意[8]。
与经胆囊管手术相同,不受胆总管结石情况及胆囊管直径影响,胆总管探查取石术可快速、有效的清除结石[9];但需行胆总管切开、术后留置T管或行一期缝合,对术者操作要求更高,同时术后可能出现胆管狭窄,给患者生活质量带来严重影响[10]。而LTCBDE是由国内学者首先开展的胆总管探查取石术,在有效清除结石方面效果确切,结合了经胆囊管入路与经胆总管切开探查的优势,有助于缩短术后引流时间、避免相关并发症的发生[11]。
本研究结果显示,两组患者手术时间、术中出血量及首次肛门排气时间差异无统计学意义(P>0.05);结石残余率、复发率差异亦无统计学意义(P>0.05),表明两种术式的操作时间、医源性创伤、胃肠功能恢复时间及结石清除效果接近。研究显示[12],于胆囊管汇入部做小切口可有效缩短术后T管留置时间,提高日常生活质量。本研究中,B组术后24 h引流量、引流管拔除时间及住院时间均显著少于A组(P<0.05),符合文献报道[13]。
传统胆总管切开取石术通过切开胆总管前壁置入胆道镜取石,但切口过大,会导致局部血供障碍,胆管损伤及继发狭窄风险较高[14];而LTCBDE仅纵行切开胆囊管,有效避免了因胆囊管开口过小、螺旋瓣阻挡导致胆总管损伤加重,减轻胆总管管壁缺血状态,从而达到预防切口感染、瘢痕形成及胆管狭窄的效果[15];但本研究结果显示两组切口感染、胆道狭窄及再发黄疸发生率差异无统计学意义(P>0.05),笔者认为可能与入选样本量少、随访时间短有关。B组胆漏发生率显著低于A组(P<0.05),表明LTCBDE有助于减少术后胆漏的发生,提高治疗的安全性,与国外学者报道相似[12]。研究显示,胆总管切开损伤严重及胆道镜置入时操作粗暴是造成胆漏的主要原因[16]。笔者认为,以下方式可降低LBEPS术后胆漏的发生风险:(1)为方便腹腔镜下缝合,主操作孔位置可较腹腔镜胆囊切除术稍偏下,以减少姿势带来的疲劳;(2)选用“雪橇”状缝针,采用4-0或5-0无损伤可吸收线,方便缝合;(3)针距、边距保持1.5~2.0 mm,间断、连续或“8”字缝合均可,管壁菲薄时可采用“8”字缝合,必要时将周围游离的肝十二指肠韧带一期缝合;(4)镜下打结力度合适,避免胆管壁切割;(5)缝合可用纱条轻压,轻度胆漏不可反复加针缝合,可留置鼻胆管引流管预防胆漏;(6)妥善放置腹腔引流,确保引流通畅。部分学者认为通过置入胆道内支架管或内镜鼻胆管引流亦可避免LBEPS术后胆漏的发生[16];但因存在术后需胃镜取出、增加医疗费用与患者痛苦、引流管移动后回缩胆总管可能导致引流管头端长时间抵住肠壁等问题,导致其临床应用受限,且总体应用效果亦存有争议[17]。
笔者认为行LTCBDE时需注意:(1)胆囊三角胆囊管残端应充分游离,明确胆囊管与胆总管汇入处;(2)微切开时首先用电凝钩预凝胆囊管汇入部表面血管,再用剪刀剪开,这样可避免热损伤造成术后胆管狭窄或胆漏;(3)胆总管外侧壁切开长度应控制在3~6 mm;(4)胆道镜探查或取石过程中不能暴力撕裂胆管切开处;(5)取石方法主要以取石网篮套取结合加压水冲洗法。
综上所述,相较LBEPS,LTCBDE治疗胆总管结石可有效减少引流量,缩短引流时间、总住院时间,并有助于避免胆漏的发生。但鉴于随访时间短、入选样本量少及单一中心等因素制约,所得结论尚待更大规模随机对照研究证实。
参考文献:
[1] 徐浩,孙举来,芮翾,等.胆囊结石合并胆总管结石的微创治疗体会[J].腹腔镜外科杂志,2017,22(5):352-355.
[2] 郭欣,吕小慧,陈芦斌.两种微创术式治疗胆囊结石合并胆总管结石临床疗效的比较[J].腹腔镜外科杂志,2016,21(12):919-922.
[3] Lee YN,Moon JH,Choi HJ,et al.Direct biliary drainage using transnasal endoscopy for patients with severe-to-moderate acute cholangitis[J].J Gastroenterol Hepatol,2013,28(4):739-743.
[4] Prachayakul V,Aswakul P,Kachintorn U.Electrohydraulic lithotripsy as an highly effective method for complete large common bile duct stone clearance[J].J Int Gastroenterol,2013,3(2):59.
[5] Alkhaffaf B,Parkin E,Flook D.Endoscopic retrograde cholangiopancreatography prior to laparoscopic cholecystectomy:a common and potentially hazardous technique that can be avoided[J].Arch Surg,2011,146(3):329-333.
[6] De Lisi S,Leandro G,Buscarini E.Endoscopic ultrasonography versus endoscopic retrograde cholangiopancreatography in acute biliary pancreatitis:a systematic review[J].Eur J Gastroenterol Hepatol,2011,23(5):367-374.
[7] Zhu QD,Tao CL,Zhou MT,et al.Primary closure versus T-tube drainage after common bile duct exploration for choledocholithiasis[J].Langenbecks Arch Surg,2011,396(1):53-62.
[8] Lee A,Min SK,Park JJ,et al.Laparoscopic common bile duct exploration for elderly patients:as a first treatment strategy for common bile duct stones[J].J Korean Surg Soc,2011,81(2):128-133.
[9] Lu J,Cheng Y,Xiong XZ,et al.Two-stage vs single-stage management for concomitant gallstones and common bile duct stones[J].World J Gastroenterol,2012,18(24):3156-3166.
[10] Wang B,Ding YM,Nie YG,et al.The Clinical Evaluation of Laparoscopic Transcystic Duct Common Bile Duct Exploration in Elderly Choledocholithiasis[J].Hepatogastroenterology,2014,61(132):892-896.
[11] Chen XM,Zhang Y,Cai HH,et al.Transcystic approach with micro-incision of the cystic duct and its confluence part in laparoscopic common bile duct exploration[J].J Laparoendosc Adv Surg Tech A,2013,23(12):977-981.
[12] Parra-Membrives P,Martínez-Baena D,Lorente-Herce JM,et al.Laparoscopic common bile duct exploration in elderly patients:is there still a difference[J].Surg Laparosc Endosc Percutan Tech,2014,24(4):e118-122.
[13] Dong ZT,Wu GZ,Luo KL,et al.Primary closure after laparoscopic common bile duct exploration versus T-tube[J].J Surg Res,2014,189(2):249-254.
[14] Zhu JG,Zhang ZT.Laparoscopic remnant cholecystectomy and transcystic common bile duct exploration for gallbladder/cystic duct remnant with stones and choledocholithiasis after cholecystectomy[J].J Laparoendosc Adv Surg Tech A,2015,25(1):7-11.
[15] Gurusamy KS,Koti R,Davidson BR.T-tube drainage versus primary closure after laparoscopic common bile duct exploration[J].Cochrane Database Syst Rev,2013,(6):CD005641.
[16] Zhang HW,Chen YJ,Wu CH,et al.Laparoscopic common bile duct exploration with primary closure for management of choledocholithiasis:a retrospective analysis and comparison with conventional T-tube drainage[J].Am Surg,2014,80(2):178-181.
[17] El Nakeeb A,El Geidie A,El Hanafy E,et al.Management and Outcome of Borderline Common Bile Duct with Stones:A Prospective Randomized Study[J].J Laparoendosc Adv Surg Tech A,2016,26(3):161-167.

