地屈孕酮联合黄体酮对RSA的治疗效果分析
冉雪莲
流产次数会造成流产复发率明显提高, 反复形成RSA,临床上对于RSA的定义是连续发生≥2次的流产[1]。RSA带给患者和家属严重的心理压力, 需要采取相应的治疗措施。根据相关研究显示[2], 联合用药能够提高RSA的治疗效果。本文选取本院2015年3月~2017年3月接诊的RSA患者100例作为研究对象, 对地屈孕酮联合黄体酮对RSA的临床治疗效果进行分析探讨, 现进行如下报告。
1 资料与方法
1.1 一般资料 选取本院2015年3月~2017年3月接诊的RSA患者100例, 根据治疗方法的不同分为A组(34例)、B组(34例)和C组(32例)。A组患者年龄22~35岁, 平均年龄(26.9±8.2)岁。B组患者年龄23~36岁, 平均年龄(26.7±8.1)岁。C组患者年龄23~35岁 , 平均年龄(27.0±7.9)岁。三组患者的一般资料比较, 差异无统计学意义(P>0.05), 具有可比性。
1.2 纳入与排除标准 纳入标准:存在不明原因流产史≥2次(不包括生化妊娠);孕妇雌激素、黄体功能、甲状腺功能正常, 双相体温和排卵正常;配偶精液正常;孕周≤4周;配偶双方无遗传病史, 染色体核型正常。排除标准:孕妇存在子宫器质性疾病、凝血功能障碍;有静脉或动脉栓塞史;合并抗磷脂综合征。
1.3 方法 A组患者单纯采用黄体酮治疗, 给予黄体酮20 mg肌内注射, 1次/d, 连续治疗10周, 改为口服100 mg黄体酮, 2次/d, 治疗2周。B组患者单纯采用地屈孕酮片治疗, 口服10 mg地屈孕酮片, 2次/d。C组患者采用地屈孕酮联合黄体酮的治疗方式, 用药方法同A组与B组。
1.4 观察指标 对比三组患者的妊娠结局及不良反应和妊娠期并发症的情况。
1.5 统计学方法 采用SPSS21.0统计学软件对数据进行处理。计量资料以均数±标准差表示, 采用t检验;计数资料以率(%)表示, 采用χ2检验。P<0.05表示差异有统计学意义。
2 结果
2.1 三组患者妊娠结局对比 A组患者活产率为55.88%,B组患者活产率为61.76%, C组患者活产率为93.75%;C组患者活产率明显高于A组与B组, 差异具有统计学意义(P<0.05);但A组与B组患者活产率对比差异无统计学意义(P>0.05)。见表1。
2.2 三组患者不良反应和妊娠期并发症发生情况对比 C组患者不良反应发生率为6.25%、妊娠期并发症发生率为12.50%,A组患者分别为32.35%与35.29%, B组患者分别为29.41%与35.29%;C组患者的不良反应发生率与妊娠期并发症发生率明显低于A组与B组, 差异具有统计学意义(P<0.05);但A组和B组不良反应发生率与妊娠期并发症发生率对比差异无统计学意义(P>0.05)。见表2。

表1 三组患者妊娠结局对比[n(%), %]
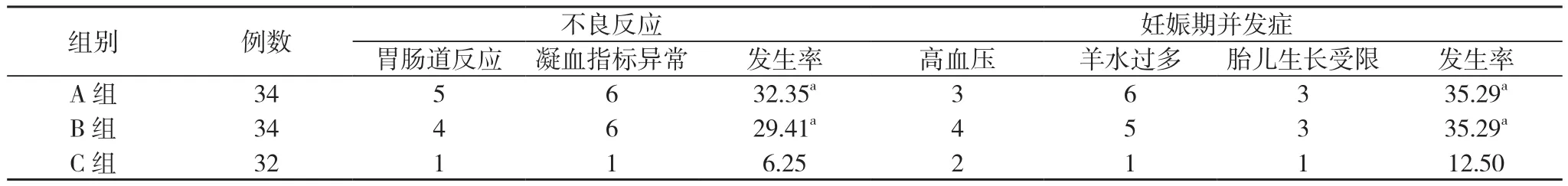
表2 三组患者不良反应和妊娠期并发症发生情况对比(n, %)
3 讨论
RSA指的是患者连续≥2次的自然流产, 是比较常见的妇产科并发症, RSA的发生率约为0.5%~2.0%, 流产次数越多, 复发率也就越高, 对患者的身心和家庭有很大的影响[3]。RSA的病因非常复杂, 治疗也相对比较困难, 胚胎和胎儿在母体的正常发育是维持妊娠的关键, 而胎儿作为一种同种的半导体抗原之所以能够在母体中生存、生育, 母胎界面的免疫现象有着决定性的作用, 母胎界面上的子宫蜕膜有大量的免疫活性细胞, 会产生多种不同的细胞因子[4,5]。有相关学者发现, Th1型细胞因子会影响胚胎着床, 同时滋养细胞生长, 造成流产、RSA, Th2型细胞因子对Th1型细胞因子介导有很大影响, 抑制免疫应答作用, 而母胎界面的细胞因子也是保持相同异体耐受的关键。
根据相关研究表明[6], 在妊娠早期, 黄体是孕酮的主要分泌源, 若黄体功能不全会造成内源性孕酮分泌不足, 无法维持正常的妊娠, 所以临床上多以补充孕酮作为治疗先兆流产的主要方法。黄体酮属于天然孕激素, 是目前认为最安全的外源性孕酮补充剂[7]。地屈孕酮是一种口服的孕激素, 其分子结构与内源性激素大致相同, 主要为逆转孕酮, 口服生物利用度高, 有单纯的孕激素作用, 不存在雄激素、雌激素和肾上腺皮质激素作用, 所以不会造成女胎男性化[8]。地屈孕酮能够诱导孕酮阻断因子的生成, 从而抑制Th1细胞因子干扰素以及肿瘤坏死因子的合成, 与此同时, 还能够诱导白细胞介素-4和白细胞介素-6的合成, 刺激Th1/Th2细胞因子比率的变化, 介导母胎界面调节, 避免发生免疫排斥, 从而维持正常妊娠。根据相关研究结果显示[9], 地屈孕酮能够协调免疫耐受, 可以降低缩宫素受体的浓度, 抑制前列腺素的合成, 可以促进胚胎着床, 还能够提高一氧化氮的生成,促进血液流动和血管扩张。
在本次研究中, 以本院2015年3月~2017年3月接诊的RSA患者100例为研究对象, 根据治疗方法的不同分为A组(34例)、B组(34例)和C组(32例), A组患者单纯采用黄体酮治疗, B组患者单纯采用地屈孕酮片治疗, C组患者采用地屈孕酮联合黄体酮的治疗方式, 临床结果数据显示, A组患者活产率为55.88%, B组患者活产率为61.76%, C组患者活产率为93.75%;C组患者活产率明显高于A组与B组, 差异具有统计学意义(P<0.05);但A组与B组患者活产率对比差异无统计学意义(P>0.05)。C组患者不良反应发生率为6.25%、妊娠期并发症发生率为12.50%, A组患者分别为32.35%与35.29%, B组患者分别为29.41%与35.29%;C组患者的不良反应发生率与妊娠期并发症发生率明显低于A组与B组, 差异具有统计学意义(P<0.05);但A组和B组不良反应发生率与妊娠期并发症发生率对比差异无统计学意义(P>0.05)。表明采用地屈孕酮联合黄体酮能够提高患者的足月分娩率与活产率, 并降低不良反应与妊娠期并发症发生率, 说明联合用药的安全与有效。
综上所述, 采用地屈孕酮联合黄体酮治疗RSA能够改善患者的妊娠结局, 降低不良反应和妊娠期间并发症的发生情况, 值得推广使用。
[1] 李莉.小剂量阿司匹林联合肝素与地屈孕酮片治疗复发性流产的效果.中国医药, 2015, 10(11):1660-1662.
[2] 孙梅芳, 母华欣.小剂量阿司匹林联合肝素和地屈孕酮治疗复发性流产的疗效观察.中国药物评价, 2014(6):333-335.
[3] 芮璨, 宋学静, 陆元庆, 等.妊娠20周后应用小剂量阿司匹林预防子痫前期的疗效分析.实用妇产科杂志, 2016, 32(12):913-916.
[4] 王爱娟, 孙振高, 张兴兴, 等.复发性流产的免疫学病因研究进展.中国优生与遗传杂志, 2017(4):1-4.
[5] 李亚丽.IFN-τ通过影响bta-miR-152等miRNA调控BoLA-I重链表达的分子预测.华中农业大学, 2015.
[6] 张琪, 辛雪, 薛锋, 等.小剂量阿司匹林的临床应用及其对心肌肥厚心室重构作用的研究进展.基础医学与临床, 2016, 36(9):1310-1312.
[7] 张莉莉, 张学红.外源性孕激素补充对胚胎着床期的免疫作用.中国妇幼健康研究, 2012, 23(1):39-43.
[8] 徐珊珊, 龙成英, 许萍.地屈孕酮片与主动免疫联用治疗不明原因复发性流产的临床分析.中国实用医药, 2017, 12(6):12-13.
[9] 张高, 程玲慧.低分子肝素联合小剂量阿司匹林对复发性流产患者激素水平、免疫功能的影响.中国生化药物杂志, 2015,35(11):67-69.

