表现为凸面蛛网膜下腔出血的可逆性脑血管收缩综合征1例
袁俊亮,秦伟,贾泽金,王双坤,胡文立
1 病例资料
患者女性,32岁,主因“头痛3 d”于2017年11月13日入院。患者入院前3 d用力排便时突发剧烈头痛,表现为双侧颞部搏动性疼痛,伴心率加快,自行测血压180/100 mmHg,口服硝苯地平治疗,持续约2~3 h好转。入院前1 d咳嗽后再次出现剧烈的头痛,伴呕吐,血压185/100 mmHg,急诊查颅脑计算机断层扫描(computed tomography,CT)提示局灶性蛛网膜下腔出血,予控制血压、尼莫地平预防脑血管痉挛等治疗,收住神经外科。
既往史:患者为产后50 d产妇,产程顺利,产1女。有妊娠期糖尿病,未服用降糖药。甲状腺功能减低病史4年,长期口服左甲状腺素钠片每日一次,每次50 μg。
入院查体:血压140/80 mmHg,神志清楚,语言流利,高级认知功能正常,双侧瞳孔等大等圆,直径3 mm,直接、间接对光反射灵敏,双眼球活动充分,无眼震及复视,双侧额纹、鼻唇沟对称,伸舌居中,无舌肌萎缩及纤颤。四肢肌容积正常,肌张力适中,肌力V级;指鼻、跟-膝-胫试验稳准。四肢深、浅感觉大致正常。四肢肌腱反射对称,双侧病理征阴性。颈软,脑膜刺激征(-)。自主神经功能大致正常。
辅助检查:急诊头CT(2017-11-12):双侧颞枕叶蛛网膜下腔出血(右侧为著)(图1)。
磁共振成像(magnetic resonance imaging,MRI)(2017-11-12):液体衰减反转恢复序列(fluid-attenuated inversion-recovery,FLAIR)显示双侧颞枕叶高信号改变,右侧为著,蛛网膜下腔出血表现;伴双侧顶叶皮层高信号改变,注意除外可逆性后部脑病(图2)。
头磁共振血管成像(magnetic resonance angiography,MRA)(2017-11-12):未见明显异常(图3)。
头部数字减影血管造影(digital subraction angiography,DSA)(2017-11-15):未见异常(图4)。
入院后血、尿常规正常,凝血功能(纤维蛋白原413.2 mg/dl、D-二聚体0.78 mg/dl),总胆固醇6.91 mmol/L,低密度脂蛋白4.9 mmol/L,空腹血糖6.83 mmol/L,糖化血红蛋白6.4%;血沉23 mm/h。
自身免疫等相关抗体检测结果均阴性。
入院诊断:
蛛网膜下腔出血
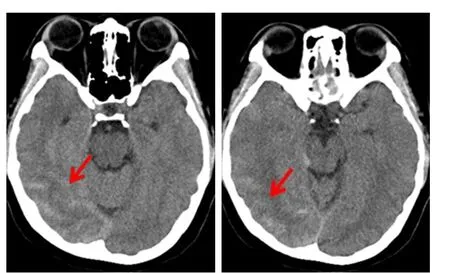
图1 患者入院时头颅CT影像
高血压病3级,极高危组
甲状腺功能减退
诊疗经过:治疗上予以尼莫地平50 ml缓慢静脉泵入,后改为尼莫地平30 mg,每日3次口服,甘油果糖脱水、硝苯地平控释片每次30 mg,每天1次,降压治疗。发病后14 d复查头MRI:上述异常高信号消失(图5)。复查头MRA:颅内多发节段性血管收缩改变(图6)。经颅多普勒超声(transcranial Doppler sonography,TCD):双侧大脑中动脉、右侧大脑前动脉、左侧大脑后动脉血流速度增快伴涡流,左侧颈内动脉虹吸段血流速度增快。患者11月24日出院,出院后2~3个月随访,预后良好,无任何神经系统的后遗症状。
最终诊断:表现为凸面蛛网膜下腔出血(convexity subarachnoid haemorrhage,cSAH)的可逆性脑血管收缩综合征(reversible cerebral vasoconstriction syndrome,RCVS)。
2 讨论
RCVS最早1988年由G K Call和M C Fleming等[1]率先报道,是一组少见的临床-影像综合征,典型者为雷击样头痛(thunderclap headache,TCH),伴或不伴有局灶性神经功能缺损或癫痫发作,典型血管改变是颅内血管的节段性、多灶性狭窄,呈串珠样改变,通常4~12周恢复正常[2-3]。RCVS的发病率尚不清楚,发病年龄多见于20~50岁,女性多见,女∶男约为2∶1~10∶1[4]。
RCVS的病因及发病机制尚不明确,这可能与自发的或由于各种外部因素引起的脑血管收缩能力的短暂失调,进而出现颅内动脉的多发节段性、多灶性收缩和舒张有关[5-6]。近年来,有研究通过MRI强化FLAIR识别血脑屏障(blood brain barrier,BBB)破坏,BBB破坏导致对比剂泄露入脑脊液中,其在MRI上表现为短T1信号,FLAIR上表现为高信号,并以此作为诊断RCVS的病理生理学证据[7]。此外,氧化应激和内皮功能障碍也参与RCVS的发病机制。
RCVS的临床特征主要表现为:①头痛:头痛可以是患者唯一的症状,1~3周内反复出现的TCH,表现为非常剧烈的、瞬间达到高峰(通常<1 min)而且强度非常密集的头痛,一般在发病3周内消失。而进行性或严重、持续性脑血管收缩会导致cSAH、脑出血、硬膜下出血、可逆性后部脑病综合征、卒中、可逆性脑水肿、甚至卒中相关的死亡等,上述病变可合并存在。②局灶性神经功能缺损和癫痫发作:可以是多种形式,癫痫发作往往是由于继发的脑组织损伤所致。
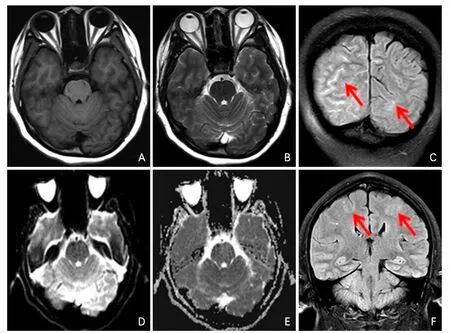
图2 患者首次MRI检查结果

图3 患者MRA结果

图4 患者DSA结果

图5 复查头颅MRI结果(发病后14 d)

图6 头颅MRA复查结果(发病后14 d)
DSA检查为诊断RCVS的金标准,典型的血管改变表现为颅内前、后循环中等程度血管节段性、多灶性狭窄,类似“串珠样”改变,通常于发病后4~12周恢复正常[8]。发病2~3周后,血管收缩在血管造影上最明显。TCD可明确是否存在脑血管痉挛,头痛发作后3周达到顶峰,但它不具有特异性。高分辨MRI可用于识别RCVS的管腔及管壁变化,RCVS在高分辨MRI上表现为弥散而均匀一致的管壁增厚,伴轻度环形强化或无强化。RCVS的早期影像学征象为孤立皮层血管性水肿及血管高信号征。
RCVS多采用国际头痛学会2007年提出的关于RCVS的诊断标准[4,6]:①急性的剧烈的头痛(通常是TCH),伴或不伴局灶性神经功能缺损或者癫痫发作;②单相病程,发病1个月后没有新的症状;③血管造影证实的脑动脉节段性收缩;④排除由动脉瘤破裂引起的SAH;⑤正常或者接近正常的脑脊液(蛋白<100 mg/dl,白细胞<15/μl,糖正常);⑥12周后再次造影显示动脉完全或者基本正常。RCVS需与其他雷击样头痛的原因如SAH、可逆性后部脑病综合征、颈部动脉夹层、静脉窦血栓形成、原发性中枢神经系统血管炎、偏头痛等疾病进行鉴别。
RCVS的治疗原则包括:①一般治疗:卧床休息,停用可能导致RCVS的血管活性药物、违禁药物等,对症止痛,控制血压,避免低血压,控制癫痫等。②药物治疗:尼莫地平或维拉帕米是被证实有效的一线治疗药物[9-10]。激素治疗是临床及影像不良预后的独立预测因子[11],不建议激素治疗。
本患者病例特点为:青年产妇,产后50 d,急性发作的孤立性剧烈的霹雳样头痛,发病前有用力、咳嗽等诱因,血管检查早期无异常,发病2周左右复查头MRA和TCD均出现多发节段性血管狭窄,且TCD提示伴有多发血管的血流速度明显增快,影像学检查早期提示cSAH,复查后上述cSAH基本消失,随访预后良好。最后诊断为霹雳样头痛起病、表现为cSAH的RCVS。
目前,临床医师对RCVS认知率偏低,经常容易误诊或漏诊。因此,临床医师对于短期、反复、急骤发作的剧烈头痛患者,应详细地询问病史和进行必要的影像学检查,明确是否为RCVS,从而早期诊断、早期防治不可逆性神经系统损害的发生。
[1]CALL G K,FLEMING M C,SEALFON S,et al.Reversible cerebral segmental vasoconstriction[J].Stroke,1988,19(9):1159-1170.
[2]WONG S H,DOUGAN C,CHATTERJEE K,et al. Recurrent thunderclap headaches and multilobar intracerebral haemorrhages:two cases of reversible cerebral vasoconstriction syndrome(RCVS)[J].Cephalalgia,2009,29(7):791-795.
[3]孙斌,丁美萍. 可逆性脑血管收缩综合征的特点[J]. 中华神经科杂志,2010,43(12):840-842.
[4]CALIC Z,CAPPELEN-SMITH C,ZAGAMI A S. Reversible cerebral vasoconstriction syndrome[J].Intern Med J,2015,45(6):599-608.
[5]CALABRESE L H,DODICK D W,SCHWEDT T J,et al. Narrative review:reversible cerebral vasoconstriction syndromes[J]. Ann Intern Med,2007,146(1):34-44.
[6]LEE M J,CHA J,CHOI H A,et al. Bloodbrain barrier breakdown in reversible cerebral vasoconstriction syndrome:Implications for pathophysiology and diagnosis[J]. Ann Neurol,2017,81(3):454-466.
[7]ABKUR T M,SAEED M,ALFAKI N O,et al. Idiopathic reversible cerebral vasoconstriction syndrome(RCVS)[J/OL]. BMJ Case Rep,2014. https://doi.org/10.1136/bcr-2014-206913.
[8]DUCROS A. Reversible cerebral vasoconstriction syndrome[J]. Lancet Neurol,2012,11(10):906-917.
[9]BAN S P,HWANG G,KIM C H,et al. Reversible cerebral vasoconstriction syndrome combined with posterior reversible encephalopathy syndrome after heart transplantation[J/OL]. J Clin Neurosci,2017,42:118-121. https://doi.org/10.1016/j.jocn.2017.03.042.
[10]MILLER T R,SHIVASHANKAR R,MOSSABASHA M,et al. Reversible Cerebral Vasoconstriction Syndrome,Part 1:Epidemiology,Pathogenesis,and Clinical Course[J]. AJNR Am J Neuroradiol,2015,36(8):1392-1399.
[11]SINGHAL A B,TOPCUOGLU M A.Glucocorticoid-associated worsening in reversible cerebral vasoconstriction syndrome[J]. Neurology,2017,88(3):228-236.

