不同治疗方案对IB2-IIA2期宫颈癌患者围手术期及术后并发症的影响
谭建媛 吴晶 姚红
欧美宫颈癌临床指南认为,FIGO分期IB2-IIA2期患者首次治疗推荐采用盆腔外照射+含顺铂同步化疗+近距离放疗(A点总放射剂量超过85Gy)[1]。但在我国受放疗仪器、技术缺乏及治疗费用高昂等因素制约,目前仍将手术切除作为首选治疗方案。单纯手术切除可保护卵巢功能,避免大剂量放疗带来严重并发症;但宫颈癌病变位置为重要脏器集中区域,同时处于骨盆最低点,而IB2-IIA2期患者肿瘤病灶体积较大导致手术操作空间和视野受限,解剖难度显著增加,极易导致医源性脏器损伤,严重影响手术疗效[2]。近年来,术前新辅助化疗+根治性手术这一方案开始在亚洲国家得到广泛应用,其中术前新辅助化疗能够在一定程度上降低肿瘤组织负荷,提高切缘阴性率及避免远处转移;但NCCN指南认为对于巨块型宫颈癌患者行该方案治疗总控制率不足40%,且无法延长生存时间[3]。而术前近距离放疗含顺铂同步化疗+根治性手术是一种新型宫颈癌综合治疗方案,部分学者报道通过术前大剂量、近距离后装放疗,宫颈癌患者完全缓解率显著增加[4],但缺乏远期随访相关研究,故其临床治疗地位仍存在较大争议。本文旨在探讨单纯手术、新辅助化疗+手术及近距离放疗+同步化疗+手术三种方案治疗IB2-IIA2期宫颈癌的治疗效果和安全性差异,为后续临床治疗提供相应依据。
资料与方法
1.临床资料:研究对象选取本院2010年1月—2012年6月收治IB2-IIA2期宫颈癌患者共120例,以随机数字表法分为A组、B组及C组,每组各40例。A组患者年龄44~68岁,平均年龄为(55.5±6.1)岁;根据病理分型划分,鳞癌29例,腺癌11例;依据FIGO临床分期划分,IB2期14例,IIA期26例。B组患者年龄46~69岁,平均年龄为(55.6±6.2)岁;根据病理分型划分,鳞癌38例,腺癌2例;依据FIGO临床分期划分,IB2期15例,IIA期25例。C组患者年龄43~70岁,平均年龄为(55.7±6.2)岁;根据病理分型划分,鳞癌37例,腺癌3例;依据FIGO临床分期划分,IB2期12例,IIA期28例。三组患者一般资料比较,差异无统计学意义。
2.纳入标准:术前经宫颈TCT及病理活检确诊宫颈癌;符合FIGO临床分期IB-IIA期[5];宫颈行局部肿块影像学测距;年龄40~70岁;研究方案经医院伦理委员会批准;患者及家属均知情同意。
3.排除标准:放化疗禁忌或既往放化疗史;重要脏器功能不全;合并其他系统恶性肿瘤;精神系统疾病;出血性疾病;临床资料不全。
4.治疗方法:A组患者采用单纯手术治疗,术式选择广泛子宫(或附件)切除术+盆腔淋巴结清扫术,术前未进行辅助性放化疗治疗;如患者<45岁则根据自身意愿实施卵巢移位术。B组患者采用新辅助化疗+手术治疗,即患者术前给予1~2疗程化疗,化疗方案选择顺铂(云南个旧生物药业有限公司生产,规格30 mg,国药准字H53021678)30 mg/m2+紫杉醇脂质体(南京绿叶思科药业有限公司生产,规格30 mg,国药准字H20030357)55 mg/m2,每周1次静脉滴注,共行5次;化疗结束后 1周对患者身体机能进行评价后行宫颈癌根治术,术式同A组。C组患者采用近距离放疗+同步化疗+手术方案治疗,其中放疗采用192 Ir近距离后装放疗,A点单次放射剂量为16 Gy,每周4次,共行2周;同步化疗方案为紫杉醇脂质体(120 毫克/次)+顺铂(30 毫克/次),每周1次,共行2周;同步放化疗完成后 1~2周对患者身体机能进行评价后行子宫切除术,术式同A组。
5.观察指标:记录患者的手术时间、术中出血量及住院时间在内围手术期临床指标,计算平均值;记录患者术后病理活检脉管侵犯、神经侵犯、深肌层浸润及淋巴结阳性例数,计算百分比;计算患者中位生存时间,记录术后1年和3年生存例数,计算百分比;记录患者术后并发症发生例数,包括尿潴留、淋巴水肿、输尿管损伤、肾积水、阴道残端感染及输尿管阴道瘘,计算百分比。
6.统计学处理:采用SPSS 20.0软件进行数据分析,其中计量资料采用方差分析,两两比较采用SNK检验,以(均数±标准差)表示;计数资料采用χ2检验或确切概率法,以百分比(%)表示;生存分析采用Kaplan-Meier中log-rank检验;P<0.05判定为差异有统计学意义。
结果
1.三组患者围手术期临床指标比较:C组患者术中出血量显著少于A、B组,组间差异有统计学意义;三组患者手术时间和住院时间比较,差异无统计学意义。见表1。

表1 三组患者围手术期临床指标比较
注:与A组比较,△P<0.05;与B组比较,*P<0.05
2.三组患者术后脉管侵犯率、神经侵犯率、深肌层浸润率及淋巴结阳性率比较:C组患者术后脉管侵犯率、深肌层浸润率及淋巴结阳性率均显著低于A、B组,组间差异有统计学意义;术后三组患者术后神经侵犯率比较,差异均无统计学意义。见表2。
表2三组患者术后脉管侵犯率、神经侵犯率、深肌层浸润率及淋巴结阳性率比较 [例(%)]
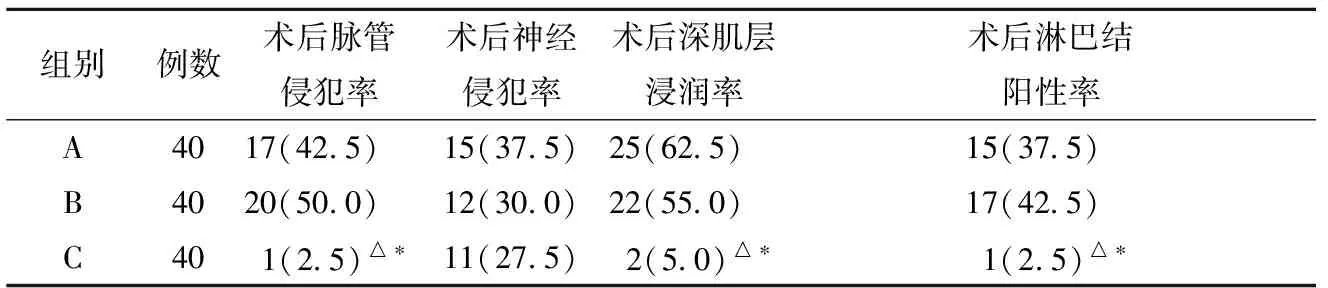
组别例数术后脉管侵犯率术后神经侵犯率术后深肌层浸润率术后淋巴结阳性率A4017(42 5) 15(37 5)25(62 5) 15(37 5) B4020(50 0) 12(30 0)22(55 0) 17(42 5) C401(2 5)△∗11(27 5)2(5 0)△∗1(2 5)△∗
注:与A组比较,△P<0.05;与B组比较,*P<0.05
3.三组患者中位总生存时间和随访生存率比较:A组、B组及C组患者中位总生存时间分别为35.4个月(95%CI:26.3~39.6)、33.8个月(95%CI:25.7~38.8)和34.3个月(95%CI:26.0~39.3);三组患者中位总生存时间、随访1年和3年生存率比较,差异均无统计学意义。见表3。
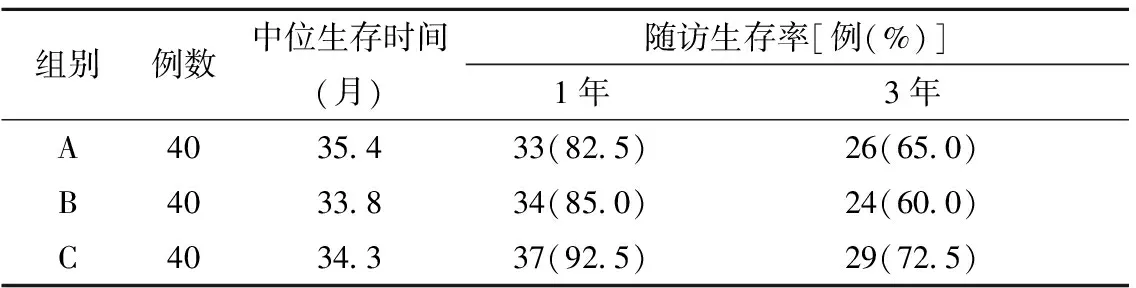
表3 三组患者中位总生存时间和随访生存率比较
4.三组患者术后并发症发生率比较:三组患者术后并发症发生率比较,差异无统计学意义,见表4。

表4 三组患者术后并发症发生率比较 [例(%)]
讨论
研究显示[6],对于IB2-IIA2期宫颈癌患者行大剂量放疗能够有效延长生存时间,但可能并发会阴水肿、放射性直肠炎及膀胱炎等,严重影响生活质量;而后续静脉化疗应用已被证实总生存时间和无进展生存时间并未明显改善,且卵巢、阴道功能存在丧失风险,无法满足临床需要[7]。单纯宫颈癌根治性手术尽管可保留卵巢、阴道功能,但肿瘤体积过大且与周围脏器毗邻,故术中出血量常难以有效控制,术后切缘阳性、医源性周围脏器及组织损伤几率较高,易出现局部浸润复发。近年来,大量研究显示[8],术前新辅助化疗及放疗尽管在能否提高宫颈癌远期生存率方面存在一定争议,但其在降低肿瘤负荷,提高病理缓解率,避免局部复发及手术相关并发症方面的优势已被广泛认可;同时部分患者卵巢及阴道功能还可获得保存,有助于改善日常生活质量,提高治疗依从性。
相关前瞻性临床研究显示[9],宫颈癌患者术前新辅助化疗应用能够提高肿瘤客观缓解率,降低手术并发症,但这一疗效与用药剂量呈正相关,且未见明显生存时间延长;同时部分患者可能出现明显毒副作用,进而导致术后病情康复及再行术后放化疗。近距离后装放疗目前在临床宫颈癌治疗已得到广泛应用,具有定位准确,剂量调整方便及照射时间短等优势[10];随着影像学及放疗技术发展,通过CT或MRI阴道可获得有关肿瘤体积、边界等方面更为准确信息,有助于避免A点剂量不一致现象发生[11];同时三维适形技术成熟可保证临床肿瘤靶区被准确勾画,提高该区域放射线剂量,进而避免周围正常脏器及组织损伤,在保证良好肿瘤控制效果的同时降低相关并发症发生几率[12]。国外学者报道显示[13],IB-IIB期宫颈癌患者行近距离后装放疗后随访3年生存率可达90%,无进展生存率亦接近80%,且未见严重放疗并发症发生。
本研究发现,C组患者术中出血量显著少于A、B组(P<0.05),三组患者手术时间和住院时间比较差异无统计学意义,提示近距离放疗+同步化疗+手术方案治疗IB2-IIA2期宫颈癌可有效降低术中出血量,降低医源性损伤程度,且未对手术操作和术后康复进程产生不利影响。有学者研究显示[14],术前放疗可能诱发肿瘤组织变质脆,易出血及术野清晰度较差;而部分研究则显示[12],同步放化疗后患者肿瘤负荷进一步缩小,病灶局部血流灌注降低,进而可达到有效减少术中出血的目的。同时本研究采用近距离放疗剂量仅为16 Gy/8次/2周,同步化疗剂量亦降低,故骨髓抑制、放射性直肠炎及膀胱炎等放化疗相关毒副作用均较为轻微,对术后病情恢复进程亦无明显影响。
本研究发现,C组患者术后脉管侵犯率、深肌层浸润率及淋巴结阳性率均显著低于A、B组(P<0.05),证实IB2-IIA2期宫颈癌患者行近距离放疗+同步化疗+手术之一方案治疗有助于降低肿瘤浸润及转移风险;而术后三组患者术后神经侵犯率比较,差异均无统计学意义,笔者认为这可能与入选样本量较小有关。近年来,术前同步放化疗方案理论上已获得广泛认可[15],其中全身静脉化疗药物具有明确肿瘤细胞抑杀和放疗增敏作用;两者联合可对不同增殖周期肿瘤细胞发挥全面抑杀作用,且全身静脉化疗还能够对乏氧肿瘤细胞进行杀灭,从而达到避免或降低放疗后局部复发发生风险的目的。已有研究证实,联合放化疗较单纯新辅助化疗在降低年轻宫颈癌患者盆腔复发风险,提高随访5年生存率方面具有优势[16];但三组患者中位总生存时间和随访生存率比较,差异均无统计学意义,与以上结论存在差异的原因可能为入选患者年龄大多超过50岁,且随访时间仅为3年有关。
本研究结果中,三组患者术后并发症发生率比较,差异无统计学意义,提示三种治疗方案用于IB2-IIA2期宫颈癌治疗在手术相关并发症风险方面较为接近,且未导致严重并发症发生,安全性符合临床需要。术前新辅助化疗以往有研究认为有助于降低宫颈癌患者手术相关并发症发生几率[16],本次研究与此并不一致,笔者认为可能与临床分期、年龄、化疗剂量及入选样本量不足有关,还有待更大规模临床研究证实。本研究中C组患者中出现2例输尿管阴道瘘,这可能与术前近距离放疗有关,故术后应注意密切观察及对症治疗。
综上所述,近距离放疗+同步化疗+手术这一方案治疗IB2-IIA2期宫颈癌患者,可有效减少术中出血量,降低术后局部浸润和淋巴结转移风险,且未增加并发症发生几率,价值优于单纯手术、新辅助化疗+手术方案这两种方案。
1 Hosaka M,Watari H,Kato T,et al.Clinical efficacy of paclitaxel /cisplatin as an adjuvant chemotherapy for patients with cervical cancer who underwent radical hysterectomy and systematic lymphadenectomy.J Surg Oncol,2012,105:612-616.
2 Yu CX,Tang G.Intensity-modulated arc therapy:principles,technologies and clinical implementation.Phys Med Biol,2011,56:R31-54.
3 Zhao YB,Wang JH,Chen XX,et al.Values of three different preoperative regimens in comprehensive treatment for young patients with stage Ib2 cervical cancer.Asian Pac J Cancer Prev,2012,13:1487-1489.
4 Mazeron R,Kamsu Kom L,Rivin del Campo E,et al.Comparison between the ICRU rectal point and modern volumetric parameters in brachytherapy for locally advanced cervical cancer.Cancer Radiother,2014,18:177-182.
5 陈惠祯,蔡红兵.现代妇科肿瘤学.湖北:科学技术出版社,2006:206-207.
6 Reig A,Membrive I,Foro P,et al.Long-term results and prognostic factors of patients with cervical carcinoma treated with concurrent chemoradiotherapy.Clin Transl Oncol,2011,13:504-508.
7 Abe A,Furumoto H,Nishimura M,et al.Adjuvant chemotherapy following concurrent chemoradiotherapy for uterine cervical cancer with lymphadenopathy.Oncol Lett,2012,3:571-576.
8 Wei LC,Wang N,Shi M,et al.Clinical outcome observation of preoperative concurrent chemoradiotherapy/radiotherapy alone in 174 Chinese patients with local advanced cervical carcinoma.Oncol Targets Ther,2013,33:67-74.
9 Hansen H,Hogdall C,Engelholm S.Radiation therapy without cisplatin for elderly cervical cancer patients.Int J Radiat Oncol Biol Phys,2014,90:S484-S485.
10 Jia MX,Zhang X,Yin C,et al.Peripheral dose measurements in cervical cancer radiotherapy:a comparison of volumetric modulated arc therapy and step- and- shoot IMRT techniques.Radiat Oncol,2014,7:1-7.
11 Zhang G,He F,Fu C,et al.Definitive extended field intensity-modulated radiotherapy and concurrent cisplatin chemosensitization in the treatment of IB2-IIIB cervical cancer.J Gynecol Oncol,2014,25:14-21.
12 Shaverdian N,Gondi V,Sklenar KL,et al.Effects of treatment duration during concomitant chemoradiation therapy for cervical cancer.Int J Radiat Oncol Biol Phys,2013,86:562- 568.
13 Haie-Meder C,Thomas L,Barillot I,et al.Image-guided adaptive brachytherapy in the treatment of patients with cervix cancer.Cancer Radiother,2013,17:98-105.
14 Fu JH,Gao Z,Ren CC,et al.Comparison of Clinical Efficacy of Three Different Neoadjuvant Approaches (Chemotherapy Combined Vaginal Intracavitary Irradiation,Neoadjuvant Chemotherapy Alone or Radiotherapy) Combined with Surgery for Patients with Stage Ib2 and IIa2 Cervical Cancer.Asian Pacific J Cancer Prevention,2013,14:2377-2381.
15 Vizza E,Corrado G,Zanagnolo V,et al.Neoadjuvant chemotherapy followed by robotic radical hysterectomy in locally advanced cervical cancer:a multi-institution study.Gynecol Oncol,2014,133:180-185.
16 He L,Wu L,Su G,et al.The efficacy of neoadjuvant chemotherapy in different histological types of cervical cancer.Gynecol Oncol,2014,134:419-425.

