肺部超声对机械通气患者拔管成功率预测价值的研究*
杨 婷,张 玮,杨德兴,夏 婧,钱传云△
(1.昆明医科大学第一附属医院急救医学部,昆明 650011;2.云南省第一人民医院急救医学部,昆明 650011)
A:正常通气区,胸膜滑动伴随着与其平行的A线,偶尔出现的分离的一条或两条垂直于胸膜线的B线;B:中等通气区域的损失,在局限的肋间隙区域内存在多条间隔规律或少量的B线;C:严重通气区域的损失,在一个或多个肋间隙观察窗内存在从胸膜线或近胸膜区域小的实变处发出的融合的B线;D:肺实变导致通气区域完全丧失,肺组织的强回声,有两种图像,静态的点状强回声或动态的管状支气管强回声图像
图1肺部超声影像学表现
机械通气是抢救、治疗重症患者急性呼吸衰竭最有效的治疗支持手段,当引起呼吸困难的原发病纠正后,尽早撤机拔管也至关重要。患者拔管后有发生急性呼吸窘迫综合征(acute respiratory distress syndrome,ARDS)的可能性,一旦发生,常需要再次插管,使呼吸机相关性肺炎发生率、病死率明显增加[1-2]。肺部超声是一项新兴、无创、无辐射的床旁诊断技术,极大地减少患者的转运风险,避免过多的暴露于辐射中,因而它在急危重症领域中的使用日益频繁[3-5]。使用肺部超声评分(lung ultrasound score,LUS)只需要几分钟即可在不同通气状态下全面评估双肺并对肺通气进行量化,及时掌握患者肺水、肺实变情况[6-7],客观、动态地评估患者病情。本研究旨在讨论应用LUS评估有创机械通气患者拔管预后的有效性及相关性,为指导临床撤机拔管序贯治疗提供可靠依据。
1 资料与方法
1.1一般资料 选取2015年1月至2016年3月收住昆明医科大学第一附属医院急诊重症监护病房(EICU)进行气管插管、机械通气患者81例。入选标准:(1)有创机械通气大于48 h;(2)年龄大于18岁;(3)成功通过自主呼吸试验(SBT);(4)48 h内无手术计划;(5)使用小剂量血管活性药物下循环稳定[去甲肾上腺素(NE)<0.2 μg·kg-1·min-1并且收缩压(SAP)>90 mm Hg,无低灌注表现]。排除标准:(1)气管切开的患者;(2)中重度慢性阻塞性肺疾病(chronic obstructive pulmonary disease,COPD)患者;(3)神经损伤平面高于第八胸椎节段的全瘫和截瘫的患者;(4)妊娠;(5)无法获得合适的声窗(皮下气肿、气胸、过多的敷料、开胸术)。病种包括EICU中常见疾病,如脑血管病变术后、多发伤术后、消化道出血、重症胰腺炎、重症肺炎等。所有患者或家属均签知情同意书,该项目通过昆明医科大学第一附属医院伦理委员会许可。
1.2方法 根据撤机拔管结果分为拔管成功组与拔管失败组。拔管是否成功的标准如下:观察撤机拔管48 h,48 h内出现呼吸窘迫征象,即呼吸频率(RR)增加,心率(HR)增快,氧饱和度(SpO2)下降等,需要使用无创机械通气(non-invasive ventilation,NIV)或高流量鼻导管氧疗(high flow nasal cannual oxygen,HFNCO)方式甚至再插管视为拔管失败,48 h内死亡同样视为拔管失败,否则为拔管成功。
1.3观察指标 记录成功通过自主呼吸试验(SBT)患者的LUS(操作方法及评分规则见图1)、急性生理学及慢性健康状况评分Ⅱ(APACHE Ⅱ)、序贯器官衰竭评分(SOFA)、临床肺部感染评分(CPIS),拔管后患者的HR、RR及动脉血气分析结果。使用的仪器为:GE便携式超声机,GEM Premier 3000动脉血气分析仪。

2 结 果
2.1机械通气撤机拔管转归 2015年1月至2016年3月纳入81例成功通过SBT患者,其中拔管成功54例,拔管成功率66.67%,拔管失败27例,拔管失败率33.33%。拔管失败的27例患者中,9例患者采用无创机械通气,7例患者采用经鼻高流量氧疗,10例患者实行再插管,再插管率37.03%;1例患者死亡,病死率3.70%。
2.2一般资料描述 不同预后两组患者基线资料比较:拔管成功组与失败组患者年龄、性别、APECHⅡ评分、SOFA评分、CPIS评分、通气时间等比较差异均无统计学意义(P>0.05)。
2.3LUS评分与预后的关系
2.3.1不同转归两组患者拔管后一般生命体征资料比较 与拔管成功组相比,拔管失败组患者拔管后RR明显增高(t=8.932,P=0.001),HR也相应增高(t=13.214,P=0.001),经皮指脉氧SpO2明显降低(t=-2.078,P=0.038)。见表1。
2.3.2不同转归两组患者拔管后动脉血气分析结果比较 与拔管成功组相比,拔管失败组患者拔管后动脉血氧分压(PaO2)明显降低(t=-15.427,P=0.001),动脉血二氧化碳分压(PaCO2)明显增高(t=7.762,P=0.001),动脉血pH值差异无统计学意义(t=1.070,P=0.285)。见表2。
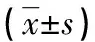
表1 两组患者一般生命体征结果比较
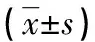
表2 两组患者动脉血气结果比较
2.4LUS评分与一般生命体征、动脉血气分析等相关监测指标相关性 经Pearson相关性分析,LUS评分除了与HR、pH值无相关性(r=0.15、0.02,P>0.05)外,与RR(r=0.43)、经皮指脉SpO2(r=-0.76)、PaP2(r=-0.58)、PaCO2(r=0.62)指标均有相关性(P<0.05)。
2.5LUS评分对预后的评估效能 经过ROC曲线分析,曲线下面积(AUC)=0.90(95%CI:0.84~0.95),可以认为LUS预测拔管失败率准确性较高,其中灵敏度0.84,特异度0.80,诊断界值15.00,评价其对拔管失败的预测效能,即LUS评分超过15分,拔管失败率明显增高。见图2。
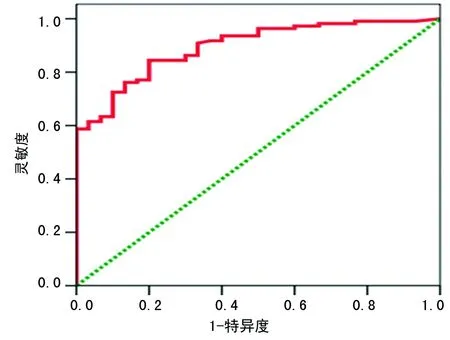
图2 LUS评估拔管成功率的ROC曲线
3 讨 论
肺部是人体主要的含气器官,由于超声波不能穿透空气,曾被认为是超声检查的禁区。20世纪90年代,LICHTENSHTEIN发现了肺部超声的应用价值,建立了完善的肺部超声操作及评分规则,为肺部超声的实施与开展奠定了基础。近年来肺部超声成为ICU中诊断肺部疾病简单且可靠的手段[8-11]。有相关研究证实,肺部超声在判断ARDS病因、床旁监测肺复张、早期诊断VAP的可靠性高[12-14],提示肺部超声能够在患者发生病情改变的第一时间监测到肺部通气区域的形态学改变,有利于在患者通过SBT后10 min内及时、有效地评估患者肺部情况,其无创性、准确性、及时性既能有效指导临床治疗决策,又使患者增加一道安全保障。
当患者原发疾病得到控制,一般情况好转时,临床医师需要考虑及时撤机拔管,但过早或不恰当的撤机拔管,容易导致患者呼吸肌无力,再次诱发呼吸衰竭,因此规范化撤机计划尤其重要。选择准确性较高的预测指标有利于早期识别具有拔管失败高风险的患者,优化拔管撤机治疗。目前临床评估患者呼吸功能、判断拔管预后的手段多通过监测一般生命体征与动脉血气分析。这些监测手段简单易得,但其灵敏度、特异度也相对较低,监测结果容易受到患者基础疾病、精神紧张等多方面因素的干扰,不能及时、动态地监测肺部通气区域,评估呼吸功能。随着医疗手段的不断进步,临床医师考虑应用更多的监测指标辅助判断拔管预后。SANTOS等[15]研究发现中心静脉血氧饱和度及其变异度对于预测机械通气患者拔管成功率具有临床价值。方卫刚[16]的研究与上述研究结果一致,为预测患者拔管预后起到了指导作用。但临床中,患者可能由于感染、病情需要等原因没有或提前拔除中心静脉导管,在撤机拔管前不一定能够采集到中心静脉血,在临床操作中具有局限性;与此同时,即使患者发生急性呼吸困难,由于体内的缓冲系统及代偿功能,血液生化指标的改变往往滞后于病情改变,肺部超声与临床血液生化检查指标相比具有即时、灵敏的优势。也有临床医师通过监测左右膈肌动度变化值预测成功率并取得了新进展[17]。但笔者认为,尽管膈肌运动障碍是导致拔管失败的重要因素之一,但呼吸道是否存在阻塞,肺血管外水肿广泛占据大部分通气区域从而妨碍肺部通气功能等呼吸系统因素更为重要。肺部超声通过体表最基础的解剖标志将双肺分为12个区域,通过A线(代表胸膜线)、B线(提示肺水肿)、彗尾征(提示肺实变)3种简单的超声影像进行LUS评分,使得ICU医师既能够在短时间内全面、量化评估肺部通气区域,又能精确掌握不同肺部病变程度区域,做到心中有数,在撤机拔管过程中具有易操作、易掌握、实践误差小等优势。
本研究显示,患者成功通过SBT后立即完成LUS,LUS评分AUC=0.90(95%CI:0.84~0.95),可以认为LUS预测拔管失败率准确性较高。同时,拔管失败组患者拔管后较拔管成功组患者相比,拔管后HR、RR、PaCO2明显增加,SpO2、PaO2明显降低,其临床表现、血液生化指标变化与LUS预测结果一致,经Pearson相关性分析显示LUS评分与RR、SpO2、PaO2、PaCO2均相关(P<0.05),进一步证实LUS作为临床监测手段的可靠性与稳定性,对预测机械通气患者拔管成功率具有临床价值,这与SOUMMER等[18]的研究一致。
LUS=15作为预测拔管成功与否的重要转折点,对于LUS≥15分的患者拔管后序贯应用预防性NIV治疗或HFNCO治疗,能有效预防拔管失败及再插管,改善患者预后,提前预估拔管风险并采取相应措施避免拔管失败,真正体现肺部超声为患者的生命安全及医疗决策保驾护航的价值。
综上所述,床旁肺部超声具有无创、便携、动态、无辐射等特点,对机械通气患者拔管成功率的判断具有临床应有价值,可以指导撤机、拔管。LUS评分越高,患者拔管失败率越高。根据LUS评分能够早期识别拔管失败高风险率患者,指导患者拔管后序贯治疗。
[1]WHITE A C.Long-term mechanical ventilation:management strategies[J].Respir Care,2012,57(6):889-899.
[2]SANABRIA A,GOMEZ X,VEGA V,et al.Prediction of prolonged mechanical ventilation in patients in the intensive care unit a cohort study[J].Colomb Med(Cali),2013,44(3):184-188.
[3]VOLPICELLI G,ELBARBARY M,BLAIVAS M,et al.International evidence-based recommendations for point-of-care lung ultrasound[J].Intensive Care Med,2012,38(4):577-591.
[4]LICHTENSTEIN D.Lung ultrasound in the critically ill[J].Curr Opin Crit Care,2014,20(3):315-322.
[5]MORENO-AGUILAR G,LICHTENSTEIN D.Lung ultrasound in the critically ill(LUCI)and the lung point:a sign specific to pneumothorax which cannot be mimicked[J].Crit Care,2015,19(5):311.
[6]王敏佳,龚仕金,严静,等.肺部超声B线数目与血管外肺水的相关性分析[J].浙江医学,2016,38(2):109-111.
[7]LICHTENSTEIN D A,LASCOLS N,MEZIERE G,et al.Ultrasound diagnosis of alveolar consolidation in the critically ill[J].Intensive Care Med,2004,30(2):276-281.
[8]ZANOBETTI M,SCORPINITI M,GIGLI C,et al.Point-of-Care Ultrasonography for Evaluation of Acute Dyspnea in the ED[J].Chest,2017,151(6):1295-1301.
[9]LICHTENSTEIND,PEYROUSETO.
Is lung ultrasound superior to CT? The example of a CT occult necrotizing pneumonia[J].Intensive Care Med,2006,32(2):334-335.
[10]罗来辉,邹芳,赖泉江,等.重症患者合并肺部感染的肺部超声与CT影像的对比研究[J].赣南医学院学报,2016,36(4):560-561.
[11]梅勇,陈旭锋,黄培培,等.床旁肺部超声对急性呼吸衰竭病因的诊断价值[J].临床急诊杂志,2016,17(8):634-636.
[12]LICHTENSTEIN D.Should lung ultrasonography be more widely used in the assessment of acute respiratory disease?[J].Expert Rev Respir Med,2010,4(5):533-538.
[13]ROUBY J J,ARBELOT C,BRISSON H,et al.Measurement of alveolar recruitment at the bedside:the beginning of a new era in respiratory monitoring?[J].Respir Care,2013,58(3):539-542.
[14]MONGODI S,VIA G,GIRARD M,et al.Lung ultrasound for early diagnosis of ventilator-associated pneumonia[J].Chest,2016,149(4):969-980.
[15]SANTOS P D,TEIXEIRA C,SAVI A,et al.The critical illness polyneuropathy in septic patients with prolonged weaning from mechanical ventilation:is the diaphragm also affected? A pilot study[J].Respir Care,2012,57(10):1594-1601.
[16]方卫刚.浅快呼吸指数、中心静脉血氧饱和度及其变化率对机械通气患者拔管成功率的预测价值[J].内科急危重症杂志,2016,22(5):332-334.
[17]龚菊,张碧波.膈肌移动度、浅快呼吸指数及氧合指数对撤机预测价值比较[J].创伤与急危重病医学,2016,4(3):133-137.
[18]SOUMMER A,PERBET S,BRISSON H,et al.Ultrasound assessment of lung aeration loss during a successful weaning trial predicts postextubation distress[J].Crit Care Med,2012,40(7):2064-2072.

