踝关节骨折后发生骨质疏松的相关危险因素分析
罗雪峰,易知非,谢增如
骨质疏松症(osteoporosis,OP)是一种以骨量下降,骨微结构破坏,导致骨脆性增加,易发生骨折为特征的全身性疾病[1]。其临床特征多表现为骨强度下降、骨折风险增加。在我国骨质疏松症的发病率高,危害大,随着社会人口老龄化,骨质疏松发病率在不断增加[2-6]。骨质疏松的治疗方法很多,但不能有效治愈,近几年骨折后骨质疏松的发病率逐渐增加,其治疗方法非常困难,而且骨折后骨质疏松再骨折的发生率显著增高[6],因此对于骨折患者围术期该如何预防骨质疏松显得尤为重要。
本研究通过探讨和定性分析踝关节骨折后发生骨质疏松的相关影响因素,以便于指导临床对高危人群提供更加有效的预防和治疗,对减少骨折后骨质疏松的发病率具有非常重要的临床意义。
临床资料
1 一般资料
收集笔者医院2009年1月—2013年12月期间因踝关节骨折入院接受治疗患者的临床资料207例,资料完整,根据骨折后是否发生OP分为OP组65例(31.4%)和非OP组142例(68.6%),OP组男性38例(58.5%),女性27例(41.5%);年龄42~67岁,平均51.48岁。非OP组男性80例(56.3%),女性62例(43.7%);年龄29~53岁,平均51.48岁。骨折后随访6个月,随访采用电话、门诊复查和信件相结合的方式。
2 诊断标准
骨质疏松的诊断标准依据2011年中华医学会骨质疏松和骨矿盐疾病分会制定的原发性骨质疏松症诊疗指南[1]。
3 排除标准
因严重外伤导致多发性骨折;合并严重心、肺、肾脏疾病不能耐受手术者;骨折前患有骨质疏松症;合并有恶性肿瘤;合并甲状旁腺亢进症;合并有类风湿性关节炎等自身免疫性疾病;长期服用糖皮质激素或其他影响骨代谢药物;资料不全者。
4 评测方法
骨密度测定采用双能X线吸收测定法(dual energy X-ray absorptiometry,DXA),DXA测量值是目前国际学术届公认的骨质疏松症诊断的金标准[1]。
5 手术方法
内踝固定采取胫骨正中纵轴线前方直切口入路,进行足够的显露以进行解剖复位,显露内踝前缘以评估复位,沿骨折边缘少量剥离骨膜,以另外一把点壮骨钩或Weber钳把持并加压骨折块,以2.5mm钻头于完整的远端内侧干骺端钻孔以插入骨钳的尖头,另外一头放于内踝骨折块上,以另外一根克氏针插入通过骨折线以防止骨折块旋转,当骨钩固定骨折块后,用手术刀顺肌纤维方向纵劈开浅层三角韧带,足稍外翻,将2.5mm钻头置于内踝前丘并沿胫骨纵轴方向钻孔,然后在丘间凹槽处再次钻孔,方向与第一个平行,同时准备长的2.0mm、2.4mm、2.7mm螺钉,其可用于固定内踝骨折块。
外踝固定一般选择外侧直切口,取出软骨碎片并对关节面压缩性骨折进行复位,在腓骨后方直切口放置未塑形1/3管型接骨板并以3.5mm皮质骨螺钉固定,不管如何选择切口,应注意保护腓浅神经。
6 统计学分析
结 果
1 单因素t检验和卡方检验分析
单因素t检验和卡方检验分析结果显示年龄、糖尿病病史、手术方式、术后发生OCS、抗骨质疏松治疗5个指标在骨质疏松组和非骨质疏松组之间差异有统计学意义(P<0.05)。见表1。说明以上因素与术后发生骨质疏松可能存在相关性。
2 单因素Logistic回归分析
单因素Logistic回归分析中年龄、糖尿病病史、手术方式、术后发生OCS、抗骨质疏松治疗5个指标在骨质疏松组和非骨质疏松组之间差异有统计学意义(P<0.05)。见表2。说明以上因素与踝关节骨折后发生骨质疏松可能存在相关性。
3 多因素Logistic回归分析
将围术期14个相关指标代入多因素Logistic回归模型中,在控制和矫正混杂变量后得出对骨折后发生骨质疏松具有显著性影响的指标有4个:糖尿病病史、手术方式、术后发生OCS、抗骨质疏松治疗,在两组患者中差异有统计学意义,其中糖尿病病史、术后发生OCS为骨折后6个月内发生骨质疏松的独立危险因素,其OR值分别为2.84、2.28。手术方式的选择和抗骨质疏松治疗为独立保护因素,其OR值分别为0.32、0.29,而在单因素分析中有统计学意义的指标年龄未进入最后的Logistic回归模型,不能成为独立影响因素。
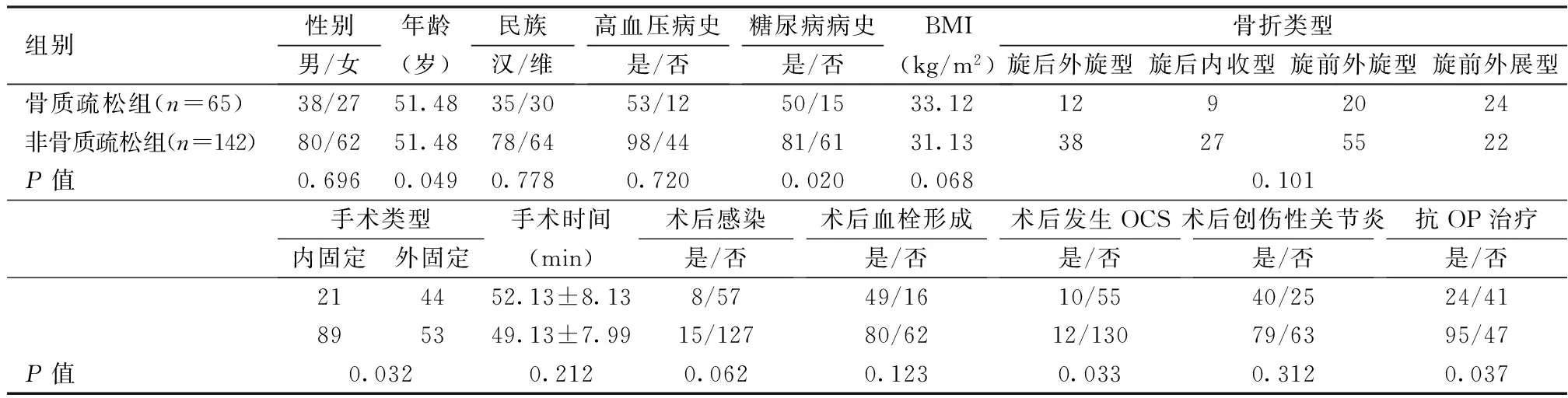
表1 踝关节骨折后6个月内发生OP组和非OP组的基线特征比较
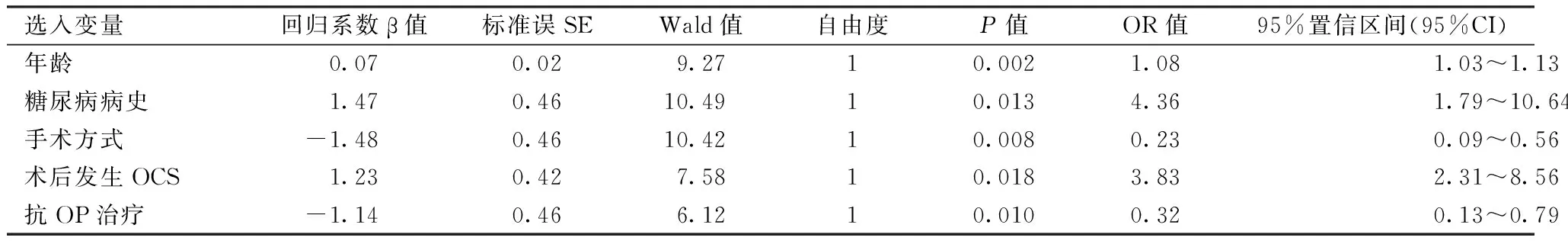
表2 踝关节骨折后6个月内发生OP的单因素Logistic回归分析

表3 踝关节骨折后6个月内发生OP的多因素Logistic回归分析
讨 论
1 单因素分析
在两种单因素分析中得出一致的结果,说明t检验/卡方检验与单因素Logistic回归分析是等价的,两种方法一起用是为了让实验结果具有重复性,多因素分析是为了校正和控制年龄这个混杂因素进一步得到独立影响因素。
2 多因素分析
在多因素Logistic分析回归模型中,糖尿病病史和术后发生OCS在两组患者之间比较差异有统计学意义,其OR值都大于1为骨折后6个内发生骨质疏松的独立危险因素。
3 独立危险因素
糖尿病患者易发生心、脑、肾、眼、神经、微血管以及大血管病变等并发症在医学界已达成普遍共识[7-8],但糖尿病并发骨质疏松症是近几年才开始被医学界认识[7-12],对于踝关节骨折后糖尿病与骨质疏松症的关系未见相关文献报道,笔者考虑糖尿病患者踝关节骨折后发生骨质疏松的机制复杂,可能与高血糖、胰岛素分泌缺乏、胰岛素抵抗、雌激素分泌减少、脂肪细胞因子以及糖尿病并发症如糖尿病肾病、糖尿病视网膜病变、糖尿病神经病变等引起骨代谢改变有关[12],有研究证实[9]糖尿病患者血清胰岛素样生长因子-1(IGF-1)水平低,IGF-1与胰岛素敏感性密切相关,而血液循环中的IGF-1水平在骨量的获得和维持上起关键作用,骨折后机体处于应激状态,糖尿病患者体内的IGF-1水平会有大幅度变化,导致骨代谢平衡失调最终发生骨质疏松,在笔者的研究中发现围术期糖尿病患者中血糖控制不佳的患者更易发生骨质疏松,提示对于糖尿病患者在围术期将血糖控制在较低的水平极为重要。
踝关节骨折后骨筋膜室综合征的发生主要原因在于外固定的不合理运用和固定时间过长,导致骨折端出血的吸收,局部压力过大,肌肉、神经、骨组织发生缺血坏死-水肿的恶性循环,而一旦发生骨筋膜室综合征必然影响远端血运系统的修复和重建,会造成整体的坏死加上骨折创伤和复位时的牵引、挤压、折顶、固定这些医源性的双重损伤破坏了正常结构,骨折后使骨骼赖于生存的血液供应受到破坏,必然会导致骨细胞的坏死和骨质的吸收[13-14],从而助长后期骨质疏松的发生,然而此项研究的结果还需更多的循证医学证据支持,其具体生理、病理机制还需要进一步研究与探讨。
4 手术方式的选择
在笔者的研究中踝关节骨折后手术方式的选择极其重要,在骨折后的6个月内行外固定治疗的患者发生骨质疏松的风险是行内固定患者的3.13倍,内固定治疗患者获益的数据非常显著。
5 抗骨质疏松治疗
抗骨质疏松症的治疗包括药物治疗、饮食疗法和运动疗法,药物治疗包括钙制剂、维生素D、降钙素、双磷酸盐等药物的治疗,一些研究推荐[15-16]对于无高危因素的患者建议常规给予钙制剂+维生素D的联合治疗可有效预防骨质疏松症的发生,对于具有较多高危因素比如年龄较大、糖尿病病史、术后并发症较多的患者建议给予钙制剂+双磷酸盐治疗可收到良好的疗效。总体来说,抗骨质疏松药物的联合应用较为复杂,要考虑到药物间的相互作用,评价潜在的不良反应和治疗效益,此外还应考虑药物的经济学影响。循证医学证据表明在药物治疗的基础上结合饮食、运动疗法可以有效缓解疼痛,改善骨密度和日常生活活动能力。
基于以上研究结果笔者认为对于踝关节骨折患者选择内固定术,合并糖尿病合理控制血糖,术后预防并发症和选择合理抗骨质疏松方法治疗、早期功能锻炼可有效预防后期骨质疏松症的发生。
[1] 中华医学会骨质疏松和骨矿盐疾病分会.原发性骨质疏松症诊治指南(2011年)[J].中华骨质疏松和骨矿盐疾病杂志,2011,4(1):2-17.
[2] 张智海,刘忠厚,李娜,等.中国人骨质疏松症诊断标准专家共识(第三稿 2014版)[J].中国骨质疏松杂志,2014(9):1007-1010.
[3] 许洁,赵东宝,刘文斌.老年性骨质疏松症的防治进展[J].中国全科医学,2010,13(11):1246-1248.
[4] 夏维波.骨质疏松症的诊断与鉴别诊断[J].中国实用内科杂志,2011,31(7):507-509.
[5] 罗先正.骨质疏松症的流行病学概况[J].中国乡村医药,2010,17(2):5.
[6] 何涛,史继祥,岑建平,等.综合性运动疗法治疗髋部骨折后骨质疏松症[J].中国骨与关节损伤杂志,2007,22(10):820-822.
[7] Montagnani A,Gonnelli S,Alessandri M,et al.Osteoporosis and risk of fracture in patients with diabetes: an update[J].Aging Clin Exp Res,2011,23(2):84-90.
[8] Wongdee K,Charoenphandhu N.Osteoporosis in diabetes melli-tus: possible cellular and molecular mechanisms[J].World J Diabe-tes,2011,2(3):41-48.
[9] Kurra S,Siris E.Diabetes and bone health: the relationship be-tween diabetes and osteoporosis-associated fractures[J].Diabetes Metab Res Rev,2011,27(5):430-435.
[10] Jianbo L,Zhang H,Yan L,et al.Homocysteine,an additional factor,is linked to osteoporosis in postmenopausal women with type 2 diabetes[J].J Bone Miner Metab,2014,32(6):718-724.
[11] Sealand R,Razavi C,Adler RA.Diabetes mellitus and osteoporosis[J].Curr Diab Rep,2013,13(3):411-418.
[12] 侯建明.糖尿病与骨质疏松症[J].中国全科医学,2010,13(2):120-122.
[13] 张辉,尹宗生.下肢骨筋膜室综合征的研究进展[J].中华医学杂志,2011,91(9):643-645.
[14] 梁明章.中老年人远端骨折后期骨质疏松原因探讨[J].现代中西医结合杂志,2002,11(1):51-52.
[15] Tuppurainen M,Härmä K,Komulainen M,et al.Effects of con-tinuous combined hormone replacement therapy and clodronate on bone mineral density in osteoporotic postmenopausal women: a 5-year follow-up [J].Maturitas,2010,66(4):423-430.
[16] Eastell R,Nickelsen T,Marin F,et al.Sequential treatment of severe postmenopausal osteoporosis after teriparatide: final results of the randomized,controlled european study of forsteo (eurofors)[J].J Bone Miner Res,2009,24(4):726-736.

