继发性中枢神经系统淋巴瘤1例报告
刘 珊, 李春荣, 赵 月, 程艳伟, 吴秀娟, 刘亢丁
中枢神经系统淋巴瘤分为原发性(primary central nervous system lymphoma,PCNSL)及继发性中枢神经系统淋巴瘤(secondary central nervous system lymphoma,SCNSL)[1]。继发性中枢神经系统淋巴瘤多无特异性临床表现,主要表现为头痛、颅神经麻痹、脊髓压迫和精神情感改变等[2],以多发性颅神经受损为起病表现更为少见,现将1例继发性中枢神经系统淋巴瘤病例总结如下。
1 临床资料
男患,59岁,因“视物双影一个月、加重伴言语不清8 d、饮食饮水呛咳1 d”入院。患者缘于一个月前感冒后出现视物双影,就诊于当地医院,行头部MRI提示“右侧额顶部硬膜下血肿(慢性期)”,行“微创手术”治疗,复查头部CT提示血肿清除良好,患者于8 d前出现视物双影较前加重,同时伴有右侧眼睑下垂及言语不清,1 d前出现饮食饮水呛咳。患者为求进一步诊治来我院就诊。患者既往肺结核病史,吸烟史,否认外伤史。入院查体:神清,构音障碍,双侧瞳孔不等大,右侧瞳孔直径约5.0 mm,直间接对光反射减弱,左侧瞳孔直径约3.0 mm,直间接对光反射灵敏。右眼睑下垂。右侧眼球固定,左眼外展受限,右侧鼻唇沟变浅,伸舌右偏,四肢肌力5级,克氏征阳性,双侧病理征阴性。辅助检查:生化:钾3.41 mmol/L(3.5~5.5),葡萄糖4.06 mmol/L(4.1~5.9),钠116.6 mmol/L(137~147),氯84.0 mmol/L(99~110);血常规:中性粒细胞百分比(NE%)0.84(0.40~0.75),中性粒细胞绝对值(NE%)6.38×109/L(1.8~6.3)。超敏C反应蛋白测定132.00 mg/L(0~3.5);血沉(ESR)50 mm/1 h(0~15);甲状腺功能5项:促甲状腺素(TSH)0.03 uIU/ml(0.27~4.2),游离T3:2.13 pmol/L (3.1~6.8);肿瘤标记物、风湿3项、免疫5项、ANA、抗中性粒细胞抗体筛查实验及确认实验未见异常;腰穿压力400 mmH2O,脑脊液常规正常,脑脊液免疫球蛋白LgG正常,脑脊液结核抗体IgG阴性,细胞学未发现异常细胞,一般细菌涂片、特殊细菌涂片、真菌涂片(脑脊液)、结核涂片:阴性;肺部多排CT:考虑左肺上叶并有结核,部分钙化。头部MRI平扫:脑内多发缺血灶(见图1)。鞍区磁共振平扫提示:蝶鞍增大,鞍底略下陷,垂体内信号欠均,双侧海绵窦信号与垂体相似(见图2)。增强头部MRI提示:额颞枕部脑膜稍增厚及异常强化;垂体、双侧海绵窦、筛窦、斜坡异常强化(见图3)。全身PET-CT提示:(1)鞍区、双侧海绵窦区、斜坡、额窦、筛窦、蝶窦及右侧颞叶代谢增高,SUV最大值为4.7;(2)全身多处骨质髓腔代谢增高,CT未见骨质破坏;考虑感染性病变可能性大,考虑性质同(1);(3)腹主动脉左旁、左侧髂血管旁、双侧盆壁及双侧腹股沟淋巴结肿大伴代谢增高,SUV最大值为4.7,考虑性质同(1);左侧肾上腺高代谢结节,SUV最大值为7.2;前列腺左外周带局限高代谢灶,SUV最大值为4.7,考虑性质同(1);双肺炎症及炎性索条,其内合并肺泡出血;左肺上叶结核;双肺上叶小结节。考虑到全身多处骨质髓腔代谢增高,进一步行骨髓穿刺活检提示:CD5-CD10-小B细胞淋巴瘤侵犯骨髓。流式细胞检测提示:异常细胞群P7占0.52%,为异常单克隆B淋巴细胞(限制性表达Kappa轻链),FSC及SSC略增大。综上该患者诊断为小B细胞淋巴瘤Ⅳ期A,aaIPI评分3分,高危组(CD5-、CD10- 累及骨髓),后患者转入血液科,行R- CHOP方案化疗并给予保肝、保胃、保心、水化、碱化等治疗。患者生命体征、视物双影及吞咽困难症状都有改善,复查头部MRI增强病灶较前减轻,综合患者病史,辅助检查,及综合治疗反应,更改临床诊断:小B细胞淋巴瘤Ⅳ期A,aaIPI评分3分,高危组(CD5-、CD10-侵犯鞍区、双侧海绵窦区、斜坡、额窦、筛窦、蝶窦及右侧颞叶、腹主动脉旁、左侧髂血管旁、双侧盆壁及双侧腹股沟淋巴结、左侧肾上腺、前列腺左外周、脾脏、骨髓),第6个疗程后出现Ritcher转化,诊断为弥漫性大B细胞淋巴瘤non-GCB亚型伴坏死,2个月后患者死亡。
2 讨 论
本例患者以视物双影、言语不清、饮食饮水呛咳为主要表现,神经系统查体提示:右侧动眼神经、滑车神经、外展神经、左侧外展神经、面神经麻痹。鞍区磁共振平扫提示:垂体、海绵窦、筛窦、斜坡多发异常信号。磁共振头部普通增强提示:额颞枕部脑膜稍增厚及异常强化;垂体、双侧海绵窦、筛窦、斜坡异常强化;顶部偏右侧颅骨下方蝶窦异常信号。患者腰穿脑脊液检查正常。进一步完善PET-CT提示全身多处骨质髓腔代谢增高,全身多灶感染性病变。行骨髓穿刺活检提示:CD5-CD10-小B细胞淋巴瘤侵犯骨髓。最后诊断为小B细胞淋巴瘤Ⅳ期A,aaIPI评分3分,高危组(CD5-、CD10-侵犯鞍区、双侧海绵窦区、斜坡、额窦、筛窦、蝶窦及右侧颞叶、腹主动脉旁、左侧髂血管旁、双侧盆壁及双侧腹股沟淋巴结、左侧肾上腺、前列腺左外周、脾脏、骨髓)。
SCNSL是指难治性淋巴瘤CNS侵犯或淋巴瘤单独CNS复发,其发病率较低,SCNSL可分为3种情况,分别为累及脑膜、脑实质及两者兼有[3],其发生主要与病理类型、淋巴瘤原发部位、分期、自身免疫状态、国际预后指数(IPI)高危和乳酸脱氢酶水平升高有关[4,5],在高侵袭性淋巴瘤如淋巴母细胞淋巴瘤和伯基特淋巴瘤,中枢神经系统侵犯的发生率较高,可达20%~30%。弥漫性大B细胞淋巴瘤约为3.5%[6],有文献报道[7],淋巴瘤累及骨髓、乳腺、睾丸、外周血、筛窦、鼻腔或者鼻窦,已被证明是发生SCNSL的相关因素,本例患者骨髓、筛窦、鼻窦都有侵犯。
SCNSL主要表现为多组颅神经受损、慢性头痛、性格改变、精神状态改变及癫痫发作[8],主要与肿瘤侵犯和颅内高压有关。SCNSL沿着与神经束膜相连的疏松组织进行扩散,进而浸润颅神经,虽然有着一定的浸润特征为:(1)受累的颅神经分布区域不相邻;(2)比较对称;(3)以三叉神经、动眼神经及面听神经的浸润为著,视神经次之,外展神经受累较轻[9],但本例患者受累神经有右侧动眼神经、外展神经、右侧滑车神经,左侧外展神经以及舌咽神经、迷走神经,颅神经受累形式多样,给诊断带来很大困难。该患者增强MRI提示肿瘤浸润额颞枕部脑膜、斜坡及双侧海绵窦,可以解释患者视物双影、促甲状腺激素及垂体促黄体激素异常表现,但是吞咽困难及言语不清无法解释,可能肿瘤已浸润舌咽神经及迷走神经,只是影像学上尚未显影。
CT发现中枢神经系统淋巴瘤的敏感性极低,几乎所有的继发性中枢神经系统淋巴瘤T1均表现为低信号, 50%的T2高信号,33.3%为低信号,16.7%为混杂低信号。约2/3的SCNCL的MRI增强变现为软脑膜、硬脑膜或颅神经的增强;1/3的变现为脑实质的增强[10],大部分病灶呈均匀强化,病灶颅内形态以结节状、团块状为主,也有部分呈散点状分布,腰椎穿刺可能诱发颅内硬脑膜的增厚,所以应该在腰椎穿刺前行影像学检查[11]。SCNSL和PSNSL在MRI上的成像有很大相似之处,无法区分在传统的MRI成像上有其特点,这些仍无法明确与其他脑损伤区分开来[12],PET-CT的费用较高,SCNSL呈高代谢,不能明确定性,目前尚在探索之中,本例患者PET-CT提示全身多处骨质髓腔代谢增高,全身多灶感染性病变,为我们提供了新的诊断方向。
SCNSL脑脊液发现异常白血病细胞可以百分之百诊断为淋巴瘤浸润中枢神经系统,一次脑脊液细胞学检查发现癌细胞只有50%的敏感性;3次脑脊液细胞学检查发现癌细胞的可能性是90%[13]。本例患者发病过程中一共行4次脑脊液细胞学检查,均未发现异常细胞,但不能排除颅内浸润的可能,根据影像学检查及治疗效果,不能排除颅内浸润可能。
SCNSL最终的诊断依据是脑组织活检病理学检查,其可以弥补CT或者MRI及其他辅助检查在定性诊断上的不足,也是治疗的关键,目前最常用的是脑立体定向活检术,因其对脑组织有一定的损伤,行之困难。遗憾的是本患者并未行脑组织活检病理学检查。本例患者根据骨髓穿刺结果考虑SCNSL,经化疗后颅内异常信号及脑膜增强较前好转,最终明确诊断。
目前常规采用的SCNSL治疗方案为鞘内给药:单药甲氨蝶呤(MTX)到三药联合治疗[HTX、地塞米松(DXH)和阿糖胞苷(Ara-C)]及联合系统化疗、放疗。系统化疗用药包括大剂量HTX、Ara-C、卡莫司汀(BCNU)、依托泊苷(VP)、替尼泊苷(VM)等能透过血脑屏障的药物,其中大剂量HTX是治疗CNSL最有效的单药,但HTX在联合放疗的基础上,常会出现显著的神经系统毒性[10]。高剂量的自体造血干细胞移植可以延长SCNSL患者的生存期[14],由于SCNSL常常是多灶的,弥散性的,其根治性手术很困难而且易复发。此外,手术还容易产生严重而不可逆转的神经系统后遗症,目前手术常限于减少瘤负荷及明确诊断。SCNSL的生存期短,治疗效果不理想[15],该患化疗第6个疗程后出现Ritcher转化,2个月后死亡。最佳治疗方案的制定必须根据患者实际情况,全面综合分析病情进展程度和相应的检查结果,提供有效的个体化预防治疗措施。
多颅神经损害性疾病的病因复杂。当多颅神经损害为主要临床表现时,因病因复杂而常被误诊,颅内淋巴瘤也应该作为鉴别诊断之一予以考虑,继发性中枢神经系统淋巴瘤发病率低,发病形式多样,缺乏特异性,容易误诊,延误最佳治疗时期。该例患者以多组颅神经麻痹为首发表现,比较少见,希望借此病例大家互相借鉴学习。
[1]Kawano N,Ochiai H,Yoshida S,et al.Clinical features and treatment outcomes of isolated secondary central nervous system lymphomas in Miyazaki Prefecture[J].International J Clinic Oncol,2012,17(4):336-340.
[2]Haioun C,Besson C,Lepage E,et al.Incidence and risk factors of central nervous system relapse in histologically aggressive non-Hodgkin’s lymphoma uniformly treated and receiving intrathecal central nervous system prophylaxis:a GELA study on 974 patients Groupe d’Etude des Lymphomes de l’Adulte.Ann Oncol[J].Blood,2000,11(2):685-690.
[3]Tomita N,Kodama F,Kanamori H,et al.Secondary Central Nervous System Lymphoma[J].International J Hematol,2006,84(2):128.
[4]Montoto S,Lister TA.Secondary central nervous system lymphoma:risk factors and prophylaxis[J].Hematology/Oncology Clinics of North America,2005,19(4):751.
[5]Wang C,Carnevale J,Rubenstein JL.Progress in central nervous system lymphomas[J].British Journal of Haematology,2014,166(3):311.
[6]Yamamoto W,Tomita N,Watanabe R,et al.Central nervous system involvement in diffuse large B-cell lymphoma[J].European Journal of Haematology,2010,85(1):6-10.
[7]Hill QA,Owen RG.CNS prophylaxis in lymphoma: who to target and what therapy to use[J].Blood Reviews,2006,20(6):319-332.
[8]Large B-Cell Lymphoma:Treatment[M].Tumors of the central nervous system,volume springer netherlands,2012.21-27.
[9]Van BK,Ha CS,Murphy S,et al.Risk factors,treatment,and outcome of central nervous system recurrence in adults with intermediate-grade and immunoblastic lymphoma[J].Blood,1998,91(4):1178.
[10]郑 文,宋玉琴,朱 军.中枢神经系统淋巴瘤:诊断的困惑,治疗的挑战[J].中华医学杂志,2013,93(16):1276-1278.
[11]Deangelis LM,Boutros D.Leptomeningeal metastasis[J].Cancer Investigation,2005,23(2):145.
[12]Haldorsen IS,Espeland A,Larsson EM.Central nervous system lymphoma:characteristic findings on traditional and advanced imaging[J].Ajnr Am J Neuroradiol,2011,32(6):984.
[13]Bierman P,Giglio P.Diagnosis and treatment of central nervous system involvement in non-Hodgkin’s lymphoma[J].Hematology/oncology Clinics of North America,2005,19(4):597.
[14]Hamdi A,Mawad R,Bassett R,et al.Central nervous system relapse in adults with acute lymphoblastic leukemia after allogeneic hematopoietic stem cell transplantation[J].Biol Blood Marrow Transplant,2014,20(11):1767-1771.
[15]Besien KV,Gisselbrecht C,Pfreundschuh M,et al.Secondary lymphomas of the central nervous system:risk,prophylaxis and treatment[J].Leukemia & Lymphoma,2008,49,(1):52-58.
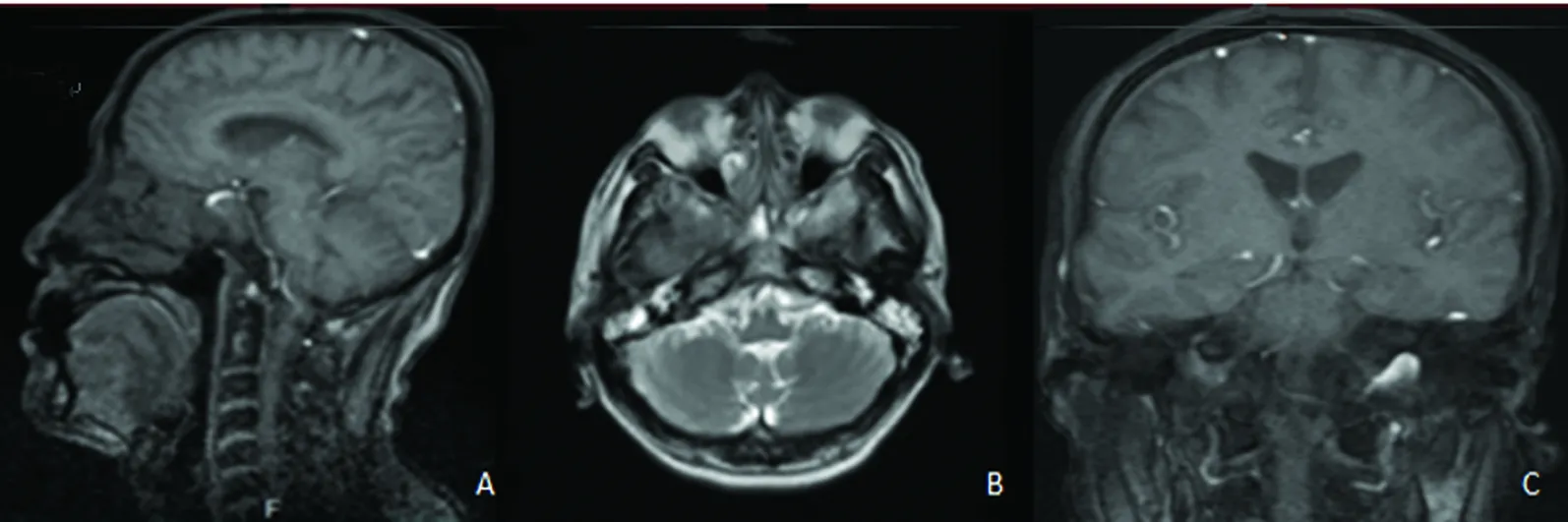
图1 A、C:T1相;B:T2相,三者均未见脑膜、垂体、海绵窦、筛窦、斜坡异常

图2 A、C为T1相;B为T2相,可见垂体内信号欠均,双侧海绵窦信号与垂体信号相似

图3 A、B、C:T1增强相,可见额颞枕部脑膜,垂体双侧海绵窦、筛窦、斜坡异常强化

