颈椎前路手术并发症危险因素分析与处理
段婉茹 杜越崎 陈赞 吴浩 王兴文 王凯 刘振磊 菅凤增
(首都医科大学宣武医院神经外科,北京 100053)
1950年Robinson最先提出前路行颈椎手术的方法,1958年Smith、 Robinson和Cloward报道了颈前路行颈椎间盘切除及自体骨植骨融合的技术,经前路治疗颈椎退行性疾病被公认为是安全、有效的。前路颈椎间盘切除及融合术(anterior cervical discectomy and fusion, ACDF) 是目前脊柱外科手术中应用最多的术式之一[1],此外,前路椎体次全切除及融合术(anterior cervical corpectomy and fusion, ACCF)、人工椎间盘置换术(artifcial disc replacement, ADR)[2]在临床上也有较多应用,文献报道治疗效果多数令人满意。然而有约11%~38%接受颈前路手术的患者出现并发症[3-4]。主要并发症包括吞咽困难、血肿、C5神经根麻痹、咽部或食道损伤、血管损伤、术后呼吸窘迫,硬膜撕裂,伤口感染,轴性痛和术后颈椎后凸等。高龄、二次手术、手术时间长、手术节段长等都是发生并发症的危险因素[5]。因此,了解颈椎前路手术的并发症,并在并发症发生早期进行干预非常重要。在本研究中,我们总结了本中心颈椎前路手术患者并发症的发生率、危险因素及治疗经验。
对象与方法
一、资料
本研究纳入2013年1月1日至2017年1月1日,于首都医科大学宣武医院神经外科行单一术式的全部患者,即行ACDF、ACCF或ADR的患者。随访时间平均21个月(4~40个月),前后联合入路的患者未纳入。
二、方法
回顾性分析发生的全部术后并发症,包括术中硬膜撕裂、吞咽困难、咽部不适、气道并发症、声嘶、脑血管并发症、肩痛、术区血肿、内固定松动、人工间盘移位、食道瘘等。分析发生并发症危险因素,包括患者的年龄、性别、主要诊断、手术时间及术中出血量等。
三、统计方法
并发症的发生频率统计。危险因素分析即手术时间、出血量、年龄、性别、手术节段等以t检验和卡方分析进行统计。研究软件采用SPSS 13.0,P<0.05为差异有统计学意义。
结 果
一、一般统计
2013年1月1日至2017年1月1日,首都医科大学宣武医院神经外科经颈前路全麻下手术共470例,男女比例1.66 ∶1。中位年龄58岁(51~66岁),全部手术由3名主任医师完成(表1)。疾病种类包括颈椎间盘突出、椎管狭窄等,手术方式包括前路间盘切除及融合420例(其中单节段223例,双节段167例,三阶段30例)、椎体切除及固定33例、人工关节置换17例(表2、3)。
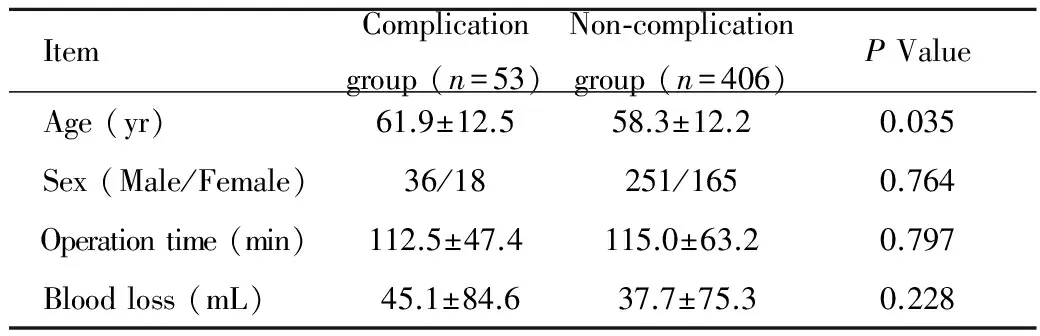
ItemComplicationgroup(n=53)Non-complicationgroup(n=406)PValue Age(yr)61.9±12.558.3±12.20.035 Sex(Male/Female)36/18251/1650.764 Operationtime(min)112.5±47.4115.0±63.20.797 Bloodloss(mL)45.1±84.637.7±75.30.228
表2 不同手术方式、节段发生并发症发生率的比较 (n, %)
Tab 2 Comparison of the complication rates of different surgical procedure and level numbers (n, %)
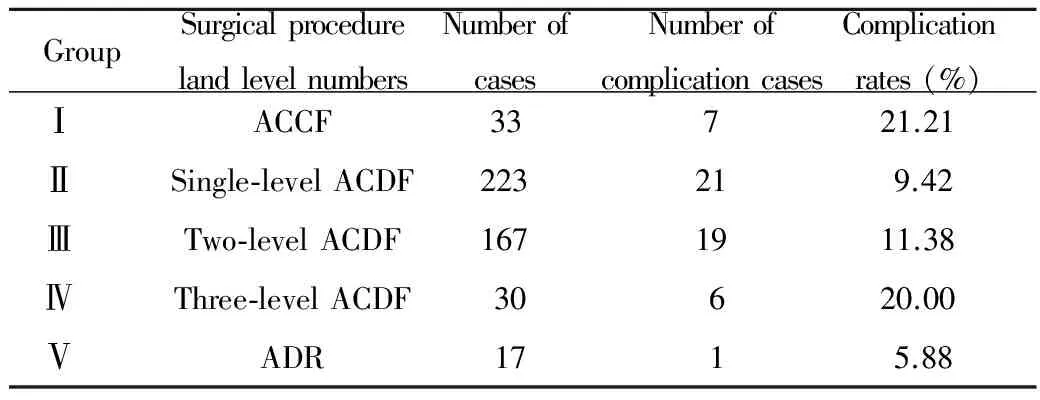
GroupSurgicalprocedurelandlevelnumbersNumberofcasesNumberofcomplicationcasesComplicationrates(%) ⅠACCF33721.21 ⅡSingle-levelACDF223219.42 ⅢTwo-levelACDF1671911.38 ⅣThree-levelACDF30620.00 ⅤADR1715.88
表3 卡方检验比较组间并发症发生率
Tab 3 Comparison of the complications rates between different groups by chi-square test
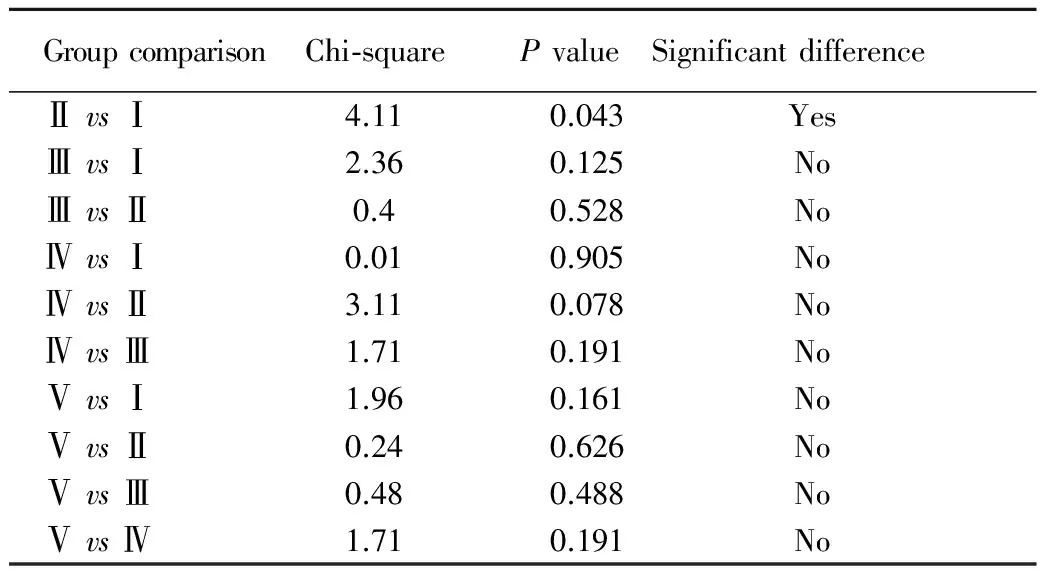
GroupcomparisonChi-squarePvalueSignificantdifference ⅡvsⅠ4.110.043Yes ⅢvsⅠ2.360.125No ⅢvsⅡ0.40.528No ⅣvsⅠ0.010.905No ⅣvsⅡ3.110.078No ⅣvsⅢ1.710.191No ⅤvsⅠ1.960.161No ⅤvsⅡ0.240.626No ⅤvsⅢ0.480.488No ⅤvsⅣ1.710.191No
二、并发症统计
共发生54例并发症,占全部手术的11.40%。
1.硬膜撕裂:本研究中,术中发生非计划性硬膜撕裂共11例(2.34%),其中10例术中发现;1例于术后随访中发现。经严格卧床、适当扩容、腰池引流等治疗,均未出现严重的继发并发症。
2.吞咽困难,咽部不适感:本研究中分别有10例患者(2.13%)出现中度及以上的吞咽困难(Bazaz分级)或咽部不适的症状。全部患者采用保守治疗,18例患者的症状在术后1周均明显减轻或消失;2例吞咽困难的患者在3月随访时症状明显改善。吞咽困难的原因包括9、10、12对颅神经术中牵拉、也可能与椎前软组织肿胀、食道壁损伤相关。
3.呼吸困难、术区血肿:呼吸困难是颈前路并发症中较为严重的一种,严重时可能危及生命。常见的原因包括椎前软组织肿胀、呼吸窘迫等[6];术区血肿往往会导致严重的气道梗阻。本组病例共有8例因呼吸窘迫再插管的患者。其中2例(0.43%)急诊手术证实为术区血肿,3例急诊手术后未见明确血肿,3例未行急诊手术。其中1例行急诊手术的患者于11 天后出现高热,胸部CT诊断为肺脓肿,经抗感染治疗后好转。全部患者无远期不良反应。
4.食道瘘:食道瘘是严重的并发症,可能发生致死性的感染。发生食道瘘常见原因为植入物磨损导致食道壁损伤,急性期发生的多为术中不恰当的牵拉或分离导致损伤。本组患者有1例发生急性食道瘘,术后第4天因痰中带血、声音嘶哑行上消化道造影证实。留置胃管2 w后症状好转,电子喉镜检查提示咽喉部肿胀好转。3个月后复查患者无吞咽功能障碍或感染发生。
5.声嘶,肩痛,下颌缘支损伤:喉返神经、C5神经根、面神经下颌缘支均在颈前路手术中可能发生损伤。本组患者中有5例(1.06%)出现声嘶,均于术后症状改善;肩部疼痛2例(0.43%),下颌缘支损伤导致口角下垂2例(0.43%)。3个月复查时症状均改善。
6.内固定松动,人工间盘移位:1例(0.22%)于术后5个月复查时发现螺钉松动,予行螺钉取出术。1例(0.22%)于半年随访时发现人工间盘移位,行人工间盘取出及椎间融合术。
讨 论
脊髓型颈椎病是进展性、退行性脊柱脊髓疾病;是导致脊髓功能障碍最常见的原因。尽管颈前路手术被认为是安全、有效的治疗退行性颈椎病的经典方法,但仍有11%~38%患者发生并发症,包括硬膜撕裂;吞咽困难,咽部不适感;呼吸困难;食道损伤;声嘶,肩痛,下颌缘支损伤;内固定松动,人工间盘移位;与基础疾病相关的并发症如脑血管并发症等[1]。高龄、OPLL、手术时间长、术中出血量多等均为发生并发症的危险因素。在选择术式时,外科医生应该充分评估患者的危险因素,对于高龄、长节段、生理曲度存在的患者,可以考虑后路手术治疗[7];根据既往的临床试验,后路椎板成形术、椎板切除及融合术的并发症发生较前路低;但后路的限制在于,难以从病因上解除脊髓的压迫;且如果患者术前生理曲度消失或存在后凸畸形,后路手术的效果往往不尽人意[8]。所以尽管前路手术难度大,发生并发症的风险高,但在治疗脊髓型颈椎病方面更有优势。选择这一术式时,术者应充分预估可能遇到的各种并发症。及时发现,早期、适当的干预可以避免更严重的后果。
在统计分析中,我们发现,并发症组年龄较非并发症组有统计学差异(分别为61.9岁和58.3岁);而性别、手术时间、出血量两组无显著性差异。单节段ACDF较ACCF发生并发症的比例低且有显著差异,但随着节段的增加,发生并发症的比例有增加的趋势,在本组病例中,ACDF单节段、双节段和三节段发生并发症的比例分别是9.42%,11.38%和20.00%。而ADR组发生并发症的比例最低,为5.88%。下面就不同并发症分别作讨论。
一、硬膜撕裂
硬膜撕裂是颈前路手术常见的并发症,文献报道发生率在0.5%~3.7%[9]。如果处理不当,硬膜撕裂可导致严重的后果,如脑脊液漏,甚至引起中枢神经系统感染、气道梗阻等危及生命的并发症。颈椎前路手术中,突出的椎间盘、骨赘或骨化的后纵韧带可与硬膜粘连,或后纵韧带骨化引起硬膜骨化,减压时极易造成硬膜撕裂。硬膜撕裂的危险因素包括后纵韧带骨化、翻修手术等[10-12]。本研究中硬膜撕开的11例中,有9例是后纵韧带骨化,有2例是翻修手术,可见后纵韧带骨化和翻修手术患者,术中发生硬膜撕裂的概率大大增加。若术中发生硬膜撕裂,应尽量保持蛛网膜完整,并尝试修补硬膜。由于术野狭小,直接缝合硬膜较为困难,因此常用自体筋膜、人工硬膜、明胶海绵等配合纤维蛋白胶进行粘合,并予术中或术后行持续腰池引流。Joseph等[13]报道9例OPLL患者术中发生硬膜撕裂及脑脊液漏,术中均采用自体筋膜、明胶海绵进行修补,并于术后放置腰大池引流5 d后拔除。术后9例患者均无中枢神经系统感染、假性硬脊膜膨出等并发症发生,证明术中硬膜修补结合术后腰大池引流是治疗术中硬膜撕裂、脑脊液漏的有效方法。
病例一,51岁男性,以颈椎术后2年,右上肢疼痛无力半年为主要临床表现,患者2年前因颈椎间盘突出症于外院行椎管成形术,入院影像学提示C3-6连续型后纵韧带骨化,伴有脊髓信号改变。后患者于我科行C4-5、C5-6ACDF手术,术后第三天出现切口流液,复查颈椎MR提示颈前液性包块,考虑术后脑脊液漏,予抬高床头,预防感染等治疗,后颈前包块仍未消失,遂行腰池置管引流术,持续引流10 d,患者颈部包块消失,切口干燥,拔出腰池大引流后出院。2个月后患者复查核磁,未见颈前包块出现(图1)。
二、气道梗阻及吞咽困难
由于血肿或椎体前方软组织肿胀(prevertebral soft tissure swelling, PSTS)导致气道梗阻,需要紧急插管或气管切开的情况,是颈前路的并发症中最紧急的情况。患者表现为进展性的呼吸窘迫,查体可能发现术区肿胀。在这种情况下,术者往往首先考虑术区血肿,开放气道后急诊手术[6]。但这种情况下,应注意与椎前软组织肿胀鉴别;因为如果不是血肿压迫气道,贸然急诊探查,可能加重软组织肿胀,并增加感染的风险。椎前软组织肿胀往往在术后2~3天达到高峰[14-15],严重的软组织肿胀可能导致气道梗阻甚至窒息。病变节段长、手术时间长都是其危险因素。所以当患者气管插管、镇静状态呼吸机辅助呼吸时,尽管转运和影像学检查存在风险,我们仍建议行CT、核磁检查或床旁超声。明确术区情况后再进行下一步处理。此外,气道梗阻需要与吸入性肺炎和急性呼吸窘迫综合征鉴别。
椎前软组织肿胀也可能导致吞咽困难、咽部不适感。Kim等比较了X线侧位片在术前、术后当天、术后2周、1个月、3个月,6个月、12个月的椎前组织厚度,发现在术后当天椎间组织肿胀程度达到高峰,之后逐渐下降。大约在1~6个月基本回复到术前状态[14]。Yu等[16]临床试验得出的结论是:在C3-4节段,在肩胛舌骨肌外侧解剖分离;在C6-7节段,在肩胛舌骨肌内侧分离,可减少吞咽困难的发生。除了椎前软组织肿胀,术后的吞咽困难可能由于神经损伤引起[17]。如喉上神经损伤可能表现为缺乏吞咽动作;舌下神经损伤可能导致舌的活动障碍。
病例二,67岁男性,术后血肿引起气道梗阻,因“颈椎间盘突出症”于我科行C3-4、C4-5、C5-6ACDF手术,术后第三天患者诉颈痛加重,吞咽困难,查体可见右侧颈部包块,MRI见颈前软组织肿胀,气道受压,床旁超声提示皮下包块,血肿可能,术后第四天患者突发呼吸困难,紧急行气管切开,并急诊行颈部清创术,术中见右侧内脏鞘和血管鞘之间有大量血块,颈长肌筋膜和食管外侧筋膜缓慢渗血,予电凝止血,负压引流,术后对症支持治疗,8 d后好转出院(图2)。
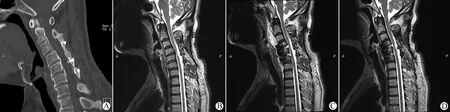
图1 51 岁男性,C4-5、C5-6ACDF术后3天出现椎前液性包块
Fig 1 A 51-year-old man underwent C4-5, C5-6ACDF developed fluid mass anterior to the vertebral body 3 d after operation
A: CT indicated continuous OPLL; B: MRI indicated spinal compression in C4-5level with signal change in the spinal cord; C: Post-operative MRI showed a fluid mass anterior to the vertebral body; D: Two-month-post-operative MRI indicated the mass disappeared.
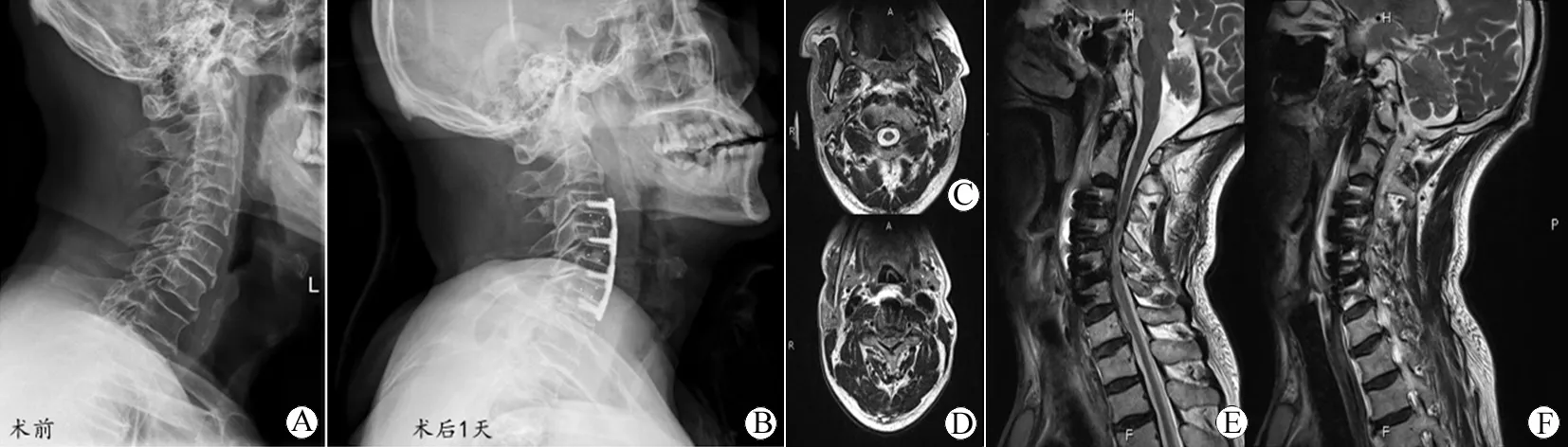
图2 67岁男性,C3-4、C4-5、C5-6ACDF术后出现术区迟发血肿
Fig 2 A 67-year-old man underwent C3-4, C4-5, C5-6ACDF and developed delayed hematoma in the operation area
A~B: Pre-operative and 1 d post-operative lateral X-ray. The laryngeal anterior vertebral tissue thickend post operation without airway compression; C~F: Transverse and saggital plate at 3 d post-opertive MRI indicated anterior vertebral tissue swelling and a hematoma in the operation area compressed the trachea.
三、食道损伤
食道穿孔是少见但很严重的并发症,发生率在0.02%~1.52%,死亡率达到3.92%[18]。在术后早期发生的食道穿孔大多由于术中不适当的操作引起。
食道位于气管后方,颈深筋膜浅层,容易与纵行的平滑肌混淆,有时在手术操作中损伤后难以察觉。一旦这种情况出现,除了吞咽困难,还会出现局部软组织炎性反应、深部感染、假关节形成、骨髓炎,甚至纵隔炎。如诊断明确,应早期留置胃管。可以保守治疗或手术清创及筋膜修补。
植入物移位可能导致吞咽困难,是慢性食道穿孔最常见的原因,在植入物移位的早期患者可能没有典型的临床症状,所以术后的复查尤为重要。
病例三,内固定松动,56岁男性,因“颈椎间盘突出症”于我科行C4-5、C5-6ACDF手术,术后5个月复查,见C6椎体右侧螺钉松动,后患者再次入院行螺钉取出术,手术顺利,术后恢复良好(图3)。
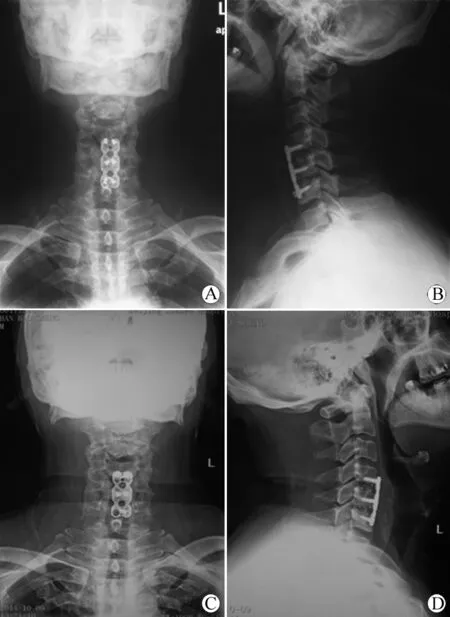
图3 56岁男性,C4-5、C5-6ACDF术后5个月复查颈部平片发现螺钉松动
Fig 3 A 56-year-old man underwent C4-5, C5-6ACDF and cervical X-ray 5 months post-operation demonstrated screw loosening
A~B: Cevical X-ray showed right C6screw loosening; C~D: X-ray performed after second operation during which we took out the loosened screw.
颈前路常见的并发症包括硬膜撕裂;吞咽困难,咽部不适感;呼吸窘迫;食道损伤;声嘶,肩痛,下颌缘支损伤;内固定松动,人工间盘移位等。手术方式是术后发生并发症的主要影响因素。年龄与并发症发生也有一定相关性。术后应密切注意相应的临床症状,一旦出现并发症,应积极处理,避免继发的不良后果。
1喻健, 管宏新, 仲骏. 颈椎前路手术研究进展 [J]. 中华神经外科疾病研究杂志, 2013, 12(2): 190-192.
2FOUNTAS K N, KAPSALAKI E Z, NIKOLAKAKOS L G, et al. Anterior cervical discectomy and fusion associated complications [J]. Spine (Phila Pa 1976), 2007, 32(21): 2310-2317.
3UPADHYAYULA P S, YUE J K, CURTIS E I, et al. A matched cohort comparison of cervical disc arthroplasty versus anterior cervical discectomy and fusion: evaluating perioperative outcomes [J]. J Clin Neurosci, 2017, 43: 235-239.
4CASHA S, ENGELBRECHT H A, DUPLESSIS S J, et al. Suspended laminoplasty for wide posterior cervical decompression and intradural access: results, advantages, and complications [J]. J Neurosurg Spine, 2004, 1(1): 80-86.
5EDWARDS C C 2ND, HELLER J G, MURAKAMI H. Murakami, Corpectomy versus laminoplasty for multilevel cervical myelopathy: an independent matched-cohort analysis [J]. Spine (Phila Pa 1976), 2002, 27(11): 1168-1175.
6TETREAULT L, IBRAHIM A, CTÉ P, et al. A systematic review of clinical and surgical predictors of complications following surgery for degenerative cervical myelopathy [J]. J Neurosurg Spine, 2016, 24(1): 77-99.
7PALUMBO M A, AIDLEN J P, DANIELS A H, et al. Airway compromise due to laryngopharyngeal edema after anterior cervical spine surgery [J]. J Clin Anesth, 2013, 25(1): 66-72.
8KODA M, MOCHIZUKI M, KONISHI H, et al. Comparison of clinical outcomes between laminoplasty, posterior decompression with instrumented fusion, and anterior decompression with fusion for K-line (-) cervical ossification of the posterior longitudinal ligament [J]. Eur Spine J, 2016, 25(7): 2294-2301.
9FUJIYOSHI T, YAMAZAKI M, KAWABE J, et al. A new concept for making decisions regarding the surgical approach for cervical ossification of the posterior longitudinal ligament: the K-line [J]. Spine (Phila Pa 1976), 2008, 33(26): E990-993.
10LEI T, SHEN Y, WANG L F, et al. Cerebrospinal fluid leakage during anterior approach cervical spine surgery for severe ossification of the posterior longitudinal ligament: prevention and treatment [J]. Orthop Surg, 2012, 4(4): 247-252.
11陈隆益, 袁利民, 黄光富, 等. 显微外科治疗脊髓型颈椎病的临床研究 [J]. 中华神经外科疾病研究杂志, 2006, 5(6): 542-544.
12O'NEILL K R , NEUMAN B J, PETERS C, et al. Risk factors for dural tears in the cervical spine [J]. Spine (Phila Pa 1976), 2014. 39(17): E1015-1020.
13JOSEPH V, KUMAR G S, RAJSHEKHAR V. Cerebrospinal fluid leak during cervical corpectomy for ossified posterior longitudinal ligament: incidence, management, and outcome [J]. Spine (Phila Pa 1976), 2009, 34(5): 491-494.
14KIM S W, JANG C, YANG M H, et al. The natural course of prevertebral soft tissue swelling after anterior cervical spine surgery: how long will it last ? [J]. Spine J, 2017, 17(9): 1297-1309.
15SUK K S, KIM K T, LEE S H, et al. Prevertebral soft tissue swelling after anterior cervical discectomy and fusion with plate fixation [J]. Int Orthop, 2006, 30(4): 290-294.
16YU F B, WANG X W, YANG H S, et al. Dysphagia after anterior cervical discectomy and fusion: a prospective study comparing two anterior surgical approaches [J]. Eur Spine J, 2013, 22(5): 1147-1151.
17WU B, SONG F, ZHU S. Reasons of dysphagia after operation of anterior cervical decompression and fusion [J]. Clin Spine Surg, 2017, 30(5): E554- E559.
18HALANI S H, BAUM G R, RILEY J P, et al. Esophageal perforation after anterior cervical spine surgery: a systematic review of the literature [J]. J Neurosurg Spine, 2016, 25(3): 285-291.

