产科护士门诊对妊娠期糖尿病产妇血糖控制与妊娠结局的影响
李娜 古春燕 马园
·护理研究·
产科护士门诊对妊娠期糖尿病产妇血糖控制与妊娠结局的影响
李娜 古春燕 马园
目的探讨产科护士门诊对妊娠期糖尿病(GDM)产妇血糖控制与妊娠结局的影响。方法GDM患者172例,根据随机数字表分为对照组和观察组,每组86例。对照组实施常规产前门诊并在传统孕妇学校进行学习,观察组采用产科门诊护士护理。分别对2组患者的血糖控制情况[空腹血糖(FPG)、餐后2 h血糖、糖化血红蛋白(HbA1c)],胰岛功能改善情况[空腹胰岛素(FINS)、胰岛素分泌指数(HoMAB)、胰岛素抵抗指数(HoMA-IR)],产妇及胎儿的并发症发生情况,以及患者的满意情况进行对比。结果观察组FPG、餐后2 h血糖、HbA1c水平均显著低于对照组和干预前(Plt;0.05)。观察组干预后FINS、HoMA-IR低于干预前和对照组,差异有统计学意义(Plt;0.05)。观察组孕妇及胎儿并发症发生率显著降低,剖宫产率及胎儿死亡率也显著降低(Plt;0.05)。观察组患者的满意率显著高于对照组(Plt;0.05)。结论产科护士门诊不仅能够有效控制GDM孕妇的血糖水平,降低多种并发症发生率,改善妊娠结局,提升患者满意度,具有较好的临床应用前景。
产科护士门诊;妊娠期糖尿病;血糖控制;妊娠结局
妊娠期糖尿病(gestational diabetes mellitus,GDM)属于孕妇妊娠期间最为常见内科并发症之一,主要表现为首次发生于妊娠期间糖耐量出现不同程度异常[1]。资料显示,全球血糖异常的女性发生率约为20%,并且GDM孕妇呈现不断增长的趋势[2]。GDM能够影响妊娠全过程,给母儿健康带来严重危害。对母亲来说,近期危害如羊水过多、产后出血、继发感染等,远期危害可能增加患2型糖尿病概率。对子代来说,近期危害如早产、畸形、巨大儿等,长大后增加患肥胖、高血压、冠心病、糖尿病等代谢综合征方面的疾病,严重者可损害智力行为的发育[3]。有学者发现,即使妊娠期女性不患有GDM,其血糖在正常范围内上升,也可能会增加患有不良妊娠风险[4]。所以,为预防GDM发生,需强化GDM筛查,对GDM孕妇血糖做到有效地管理。产科护士门诊是一种全新的通过系统化、科学化以及专业化的科学指导,在临床中提供给孕妇合理的支持与护理,要覆盖到整个孕期、产时及产后,做到全方协助位助产接生等[5]。产科护士门诊与病房联动还需要在生理及心理上照护GDM孕产妇,改善孕产妇应对分娩结局的能力,提高其满意度[6]。本研究探讨了产科护士门诊控制妊娠期糖尿病产妇血糖水平及其对妊娠结局的影响,更好地为GDM孕产妇做好保健服务工作。
1 资料与方法
1.1 一般资料 选择2014年6月至2014年9月在我院产科就诊的GDM患者172例,根据随机数字表分为对照组和观察组,每组86例。对照组年龄22~38岁,平均年龄(28.3±2.6)岁;孕周27~30周,平均孕周(28.8±1.0)周;孕前体重 52~75 kg,平均体重(66.9±5.3)kg;初产妇64例,经产妇22例;学历:高中及以下10例,大专28例,本科36例,硕士及以上12例。观察组年龄23~37岁,平均年龄(27.6±3.4)岁;孕周26~29周,平均孕周(27.7±1.1)周;孕前体重53~74 kg,平均体重(66.3±5.7)kg;初产妇66例,经产妇20例;学历:高中及以下12例,大专26例,本科34例,硕士及以上14例。2组患者的年龄、孕周、孕前体重、孕史、学历等一般资料差异无统计学意义(Pgt;0.05)。
1.2 纳排标准
1.2.1 纳入标准:①患者空腹口服 75 g葡萄糖后,空腹血糖(FPG)、1 h血糖及2 h血糖中1项达到或超过正常标准[7];②无严重肝肾及心脏疾病;③孕周25~30周;④自愿参加本研究,并能按规律进行检查。
1.2.2 排除标准:①分娩不在本院进行;②有既往GDM史;③妊娠前患有糖尿病;④有精神、认知、交流障碍。
1.3 方法
1.3.1 对照组:对照组患者实施常规产前门诊:护理人员定期监测患者各项生命体征的变化,根据患者的病理、 生理、营养需求等实际情况,为患者实施必要的饮食指导,同时加强对患者的临床护理, 保证患者安全,并在传统孕妇学校进行学习。在孕周达32周时,根据孕妇实际身体状态制定分娩计划。
1.3.2 观察组:观察组在对照组产前门诊的基础上要给予产科护士门诊,共有5名护士轮流坐诊,每名护士都需要有10年以上的工龄,年护理数超过100例,具有授课资质和经验,且母婴保健技术扎实。嘱咐患者从第32孕周开始,每隔1周到医院进行1次门诊,30 min/次。主要内容有:孕妇自我述说身体状况、对其身体状况进行评估、进行身体检查、胎心监护、根据不同阶段制定不同的膳食及运动计划,并适时作出调整、针对个体化问题进行答疑。具体护理内容为:① 32孕周时主要了解并详细记录孕妇的述求,向孕妇及其家属进行健康宣教,介绍制定分娩计划的过程、顺产的益处,选择分娩镇痛方法及母乳喂养时间,并邀请专家进行答疑。告知患者妊娠期糖尿病对母亲及婴儿的的危害是可以调控的。只要控制血糖在理想水平,则可顺利安全的度过孕产期。叮嘱孕妇调整不良情绪,维持情绪稳定。并告知其饮食清淡、少时多餐,食物多样化,多补充优质蛋白质和膳食纤维以控制血糖。指导患者进行一定的有氧运动,30 min/次左右,3~4次/周;② 34孕周时对孕妇进行胎教方法、胎动计数、胎位纠正、准备分娩物品等技能培训,每天在固定时间进行胎动计数,并做好心理准备,带其熟悉产房环境。对饮食以及运动干预都没有显著控制血糖的患者,建议其饭前30 min脐周注射胰岛素,早晚各1次。叮嘱其遵医嘱用药,降解胰岛素的剂量、注射方法和不良反应;③ 36孕周时向孕妇介绍如何配合各阶段产程,介绍无痛分娩的过程及利弊,指导示范呼吸法,并对准父亲进行角色指导;④ 38孕周时介绍保留脐带血和胎盘的意见以及需要注意的内容;⑤产后介绍指导产褥期保健:饮食护理、会阴护理、观察宫缩及恶露、母乳喂养姿势、尿布使用方法等。
1.4 观察指标
1.4.1 血糖水平:孕妇入院确诊时(即门诊时)及分娩前分别抽取静脉血检测FPG、餐后2 h血糖和糖化血红蛋白(HbA1c)。血糖水平通过罗氏P800全自动生化仪采用己糖激酶法检测,HbA1c水平通过BIO-RAD糖化血红蛋白仪采用高效液相色谱法检测。
1.4.2 胰岛功能评价:孕妇入院确诊时(即门诊时)及分娩前利用ELISA试剂盒(美国BD)检测两组空腹胰岛素(FINS),具体方法按照说明书所示,计算胰岛素分泌指数(HOMAβ)=FINS ×20/(FPG-3.5),胰岛素抵抗指数(HOMA-IR)=FINS×FPG/22.5。
1.4.3 妊娠并发症和结局:观察记录孕产妇妊高症、胎膜早破、胎儿窘迫、产后出血及羊水异常等并发症,以及剖宫产的比例;观察记录产后胎儿窒息、早产、畸形、黄疸症及巨大儿等并发症的发生情况,以及胎儿的死亡率。
1.4.4 患者满意度:产前检查及分娩过程的满意程度,每个患者根据自身情况进行评估,可分为非常满意、较满意、一般及不满意4个等级。
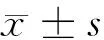
2 结果
2.1 2组患者血糖变化情况分析 干预前(即门诊入院确诊时),2组患者的各血糖指标差异无统计学意义(Pgt;0.05),干预后(即分娩前),血糖指标均显著下降(Plt;0.05),且与对照组相比,观察组下降幅度更大,2组比较差异有统计学意义(Plt;0.05)。见表1。


组别FGP(mmol/L)干预前干预后餐后2h血糖(mmol/L)干预前干预后HbA1c(%)干预前干预后对照组6.63±1.475.52±1.10*8.59±1.267.61±1.23*7.77±0.466.49±0.94*观察组6.54±1.244.34±0.43*8.71±1.406.58±0.93*7.91±0.325.35±0.18*t值0.316.550.424.381.647.81P值gt;0.05lt;0.05gt;0.05lt;0.05gt;0.05lt;0.05
注:与干预前比较,*Plt;0.05
2.2 2组患者胰岛功能比较 与干预前(即门诊入院确诊时)比较,干预后(即分娩前)2组患者的HOMA-β指数均显著升高,而HOMA-IR指数均显著降低(Plt;0.05),与对照组比较,干预后观察组的HOMA-β和HOMA-IR指数差异有统计学意义(Plt;0.05)。见表2。
2.3 2组孕产妇并发症及结局 与对照组孕产妇比较,观察组孕产妇的妊高症、胎膜早破、胎儿窘迫、产后出血及羊水异常等并发症的发生率显著降低(Plt;0.05),且观察组孕产妇行剖宫产的比率也显著低于对照组(Plt;0.05)。见表3。
2.4 2组胎儿并发症及结局 与对照组胎儿比较,观察组胎儿的窒息、早产、畸形、黄疸症及巨大儿等并发症的发生率显著降低(Plt;0.05),且观察组胎儿死亡的比率也显著低于对照组(Plt;0.05)。见表4。


组别FINS(mmol/L)干预前干预后HOMA-β干预前干预后HOMA-IR干预前干预后对照组10.26±2.739.53±1.1565.56±14.4894.37±23.28*3.02±0.542.37±0.43*观察组10.42±3.059.05±1.07*68.55±14.39215.48±47.95*3.03±0.451.75±0.26*t值0.262.000.9614.900.098.09P值gt;0.05lt;0.05gt;0.05lt;0.05gt;0.05lt;0.05
注:与干预前比较,*Plt;0.05

表3 2组孕产妇并发症及结局 n=86,例(%)

表4 2组胎儿并发症及结局 n=86,例(%)
2.5 2组患者对护理满意度分析 观察组患者的满意率显著高于对照组(Plt;0.05)。见表5。

表5 2组患者对护理满意度分析 n=86,例
3 讨论
随着我国社会发展以及饮食水平不断提高,GDM现已发展成为一个独立的糖尿病类型[8]。GDM能够导致诸多妊娠期并发症,不仅严重危害产妇,也严重危害新生儿及其后期成长过程。所以,要提高产妇妊娠满意度,需要对患者血糖做到有效控制。治疗GDM的原则如下:控制饮食、加强运动、结合胰岛素治疗。多数孕妇通过调整生活方式,将血糖控制于适当的范围[9]。产科护士门诊采用干预孕妇饮食、运动等手段控制其体重,提高胰岛素敏感度,最终达到有效的改善机体糖脂代谢的目的[10]。
本研究结果发现,观察组的FGP、餐后2 h血糖以及HbA1c较对照组均明显降低(Plt;0.05)。这说明护士门诊显著改善了观察组患者的胰岛功能。产科护士门诊可以将GDM患者的血糖水平控制在合适的水平上,改善胰岛素治疗效果。说明GDM患者在产科护士门诊有针对性的对其心理、饮食、运动照护下,有助于调整患者饮食方式,降低高糖食物摄入量[11]。
GDM孕妇并发症问题日益严重,尤其是妊娠期高血压疾病发病率显著高于非糖尿病孕妇,GDM孕妇体内会出现血管病变、管腔狭窄,导致血管压力上升而血压升高,致使机体组织出现供血不足等现象[12]。GDM孕妇还存在较为严重的高胰岛素血症以及胰岛素抵抗现象,体内羊水葡萄糖含量增多,增加盘胎膜渗出,致使羊水过多。过多的羊水影响子宫,使其过度膨胀,增高张力,导致早产发生[13]。相比自然生产,剖宫产危险性大、住院时间长、术后恢复时间长等不良影响。如果在妊娠期对GDM孕妇做到尽早、系统的干预,可显著改善其分娩结局[14]。本研究结果表明,相比对照组孕妇,观察组孕妇的并发症发生概率明显下降,剖宫产率也明显下降。GDM孕妇可于产前门诊得到相关理论知识,结合使用分娩教具,做到理论联系实践,显著提升了孕妇分娩信心。另外,在分娩过程中,全程由门诊护士陪同,有效的缓解了观察组孕妇紧张情绪,提高了顺产率。
孕妇机体糖代谢长期处于异常状态,可增厚血管内皮,影响局部血流,导致并发症,同时也能影响胎儿发育[15]。有研究发现,GDM孕妇有25%~40%产巨大儿的概率,长期处于高糖状态时[16],可由胎盘将高浓度葡萄糖转运至胎儿体内,然而胰岛素由于是大分子结构,无法通过胎盘,胎儿则一直处于上述原因导致的高胰岛素环境中,由于大量的胰岛素产生,促使胎儿的脂肪、蛋白合成加速,脂肪被抑制分解,导致发育出现异常[17]。本研究结果发现,相较于对照组,观察组新生儿诸多不良并发症均明显下降,巨大儿的出生率也明显下降,这主要是由于2个月的护理期间,产科护士门诊能够有效控制住血糖水平,保证胎儿健康情况。产科护士门诊具有综合性一体化的特点,能够针对性的掌握并优化控制新生儿体重情况。此外,相较于对照组,观察组的胰岛素水平显著较低,这或许可以认为是观察组巨大儿出生率低的原因之一。
本研究结果还发现,相较于对照组患者,观察组满意率明显较高,可能由于产科护士门诊为GDM孕妇提供了充分的分娩期准备,增强了自信感。孕妇可以根据产科护士的建议作出正确的分娩方式,也增强其自控感,这些产前干预手段有助于满意度的提升。在护理过程中,孕妇得到专业化护理也会增加其优越感,也有助于满意度的提升。
综上所述,产科护士门诊能够有效控制GDM孕妇的血糖水平,降低多种并发症发生率,改善妊娠结局,提升患者满意度,具有较好的临床应用前景。
1 中华医学会妇产科学分会产科学组.妊娠合并糖尿病诊治指南(2014).中华妇产科杂志,2014,49:489-498.
2 张国军,郑丽华,孙锡红.妊娠期糖尿病研究进展.河北医科大学学报,2015,36:3131-3132.
3 戚慧,江华,范燕燕,等.妊娠期糖尿病的危险因素研究.中国全科医学,2014,17:895-898.
4 贺星星,马晓静,周健.动态血糖监测在妊娠合并糖尿病患者中的临床应用.中国糖尿病杂志,2015,7:649-651.
5 Crane M,Bain E,Tieu J,et al.Diet and exercise interventions for preventing gestational diabetes mellitus.Cochrane Database of Systematic Reviews,2015,4:CD010443-CD010443.
6 张莉,孙冬梅,周娟,等.全程护理干预对妊娠期糖尿病孕妇分娩结局的影响.上海护理,2016,16:18-21.
7 International Association of Diabetes and Pregnancy Study Groups Consensus Panel.International Association of Diabetes and Pregnancy Study Groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy:comment to the International Association of Diabetes and Pregnancy Study Groups Consensus Panel.Diabetes Care,2010,166:14642-14650.
8 Meek CL,Lewis HB,Patient C,et al.Diagnosis of gestational diabetes mellitus:falling through the net.Diabetologia,2015,58:2003-2012.
9 张国军,郑丽华,孙锡红.妊娠期糖尿病研究进展.河北医科大学学报,2015,36:3131-3132.
10 熊秀兰.护理干预对妊娠糖尿病患者血糖控制及妊娠结局的影响探讨.现代中西医结合杂志,2014,23:558-560.
11 Aydin S.Three new players in energy regulation:Preptin,adropin and irisin.Peptides,2014,56:94-110.
12 Wang H,Jiang H,Yang L,et al.Impacts of dietary fat changes on pregnant women with gestational diabetes mellitus:a randomized controlled study.Asia Pacific Journal of Clinical Nutrition,2015,24:58-64.
13 卢芷兰,高崚,程湘.妊娠糖尿病血糖水平对孕妇及胎儿影响的研究.河北医学,2014,20:1237-1240.
14 程飞,于莎莎.妊娠期糖尿病并发症相关因素的分析.中国糖尿病杂志,2015,23:296-299.
15 葛伟琦.妊娠期糖尿病与新生儿并发症的相关因素调查.中国妇幼健康研究,2014,25:241-243.
16 路春梅,范春燕,侯雪晶,等.孕前及孕期体重与产科并发症及妊娠结局的关系探讨.陕西医学杂志,2014,43:596-598.
17 Zhao JP,Levy E,Fraser WD,et al.Circulating Docosahexaenoic Acid Levels Are Associated with Fetal Insulin Sensitivity.Plos One,2014,9:e85054-e85054.
10.3969/j.issn.1002-7386.2017.23.045
716000 陕西省延安市,延安大学附属医院
古春燕,716000 陕西省延安市,延安大学附属医院;E-mail:460743886@qq.com
R 473.71
A
1002-7386(2017)23-3674-04
2017-03-14)

