个体化医学营养治疗对妊娠期糖尿病的影响
龙宁 刘跃辉 刘先平 罗岳西
·论著·
个体化医学营养治疗对妊娠期糖尿病的影响
龙宁 刘跃辉 刘先平 罗岳西
目的探究个体化医学营养治疗对妊娠期糖尿病孕妇的治疗效果。方法选取2010年1月至2016年6月期间经诊断为妊娠期糖尿病入院治疗的孕妇205例,并进行分组。A组(n=45):既不愿意接受胰岛素治疗,也不愿意接受个体化医学营养治疗,仅仅给予一般糖尿病饮食指导的患者;B组(n=48):在一般糖尿病饮食指导基础上愿意接受胰岛素治疗的患者;C组(n=88):愿意接受营养师给予个体化医学营养治疗,且血糖控制理想的患者;D组(n=24):愿意接受营养师给予个体化医学营养治疗,但血糖仍控制不佳,辅助给予胰岛素治疗的患者。比较4组治疗前后、分娩前的空腹血糖及餐后2 h血糖情况;A组作为对照组,比较其与各组间孕妇发生妊娠期并发症情况以及4组新生儿并发症情况;比较C组治疗前与分娩前糖化血红蛋白情况;比较B组及D组血糖达标时间及低血糖发生率。结果A组治疗前血糖(空腹血糖及餐后2 h血糖)与治疗后、分娩前比较差异无统计学意义(Pgt;0.05)。B、C、D组治疗前血糖(空腹血糖及餐后2 h血糖)与治疗后、分娩前比较差异有统计学意义(Plt;0.05)。B、C、D组孕妇空腹血糖、餐后2 h血糖情况较A组好(Plt;0.05);B、C、D组患者妊娠期发生羊水过多、高血压、胎儿窒息比例较A组低,差异有统计学意义(Plt;0.05);B、C、D组新生儿发生呼吸窘迫综合征(NRDS)、胎儿低血糖、胎儿巨大比例较A组低,差异有统计学意义(Plt;0.05)。C组分娩前糖化血红蛋白水平低于治疗前水平,差异有统计学意义(Plt;0.05)。D组血糖达标时间明显短于B组,D组低血糖发生率明显低于B组。结论临床使用个体化医学营养治疗控制妊娠期糖尿病患者血糖水平,治疗效果良好,可有效降低母体与胎儿并发症情况。
并发症;医学营养治疗;糖尿病,妊娠期;新生儿
妊娠期糖尿病是孕妇在怀孕期间由于胰岛素分泌受限或胰岛素抵抗导致糖代谢异常或糖耐量减退出现的疾病。胎盘在妊娠过程中分泌多种激素,如雌激素、孕激素、生乳素都可拮抗胰岛素的作用,同时孕妇本身肾上腺皮质激素也有拮抗胰岛素的作用,导致孕妇对胰岛素的敏感性降低;糖尿病妊娠病理生理过程复杂,会给孕妇以及胎儿都带来不良后果,若不能较好的控制孕妇血糖水平易导致母体出现胎儿窘迫、羊水过多、难产、高血压等并发症,同时亦导致新生儿低血糖、胎儿巨大、呼吸窘迫综合征(NRDS)等并发症风险上升[1-4]。近些年由于经济水平发展、人们生活水平提高,孕妇在妊娠期缺乏饮食营养摄取相关知识,孕妇摄入营养物质过多,此病发病率呈明显上升趋势,尽管大多数孕妇产后血糖水平会恢复正常,但仍有1/4的患者会在几年后转变为糖尿病[5,6]。将血糖维持在正常水平才能减少孕妇以及胎儿的并发症,营养治疗、运动疗法以及胰岛素控制血糖是目前治疗妊娠期糖尿病的有效方法,个体化营养治疗做为目前妊娠期糖尿病临床有效的治疗方式之一,其通过营养师对患者饮食、生活等方面的合理调整,降低患者血糖水平,从而有效减少母儿并发症;本次我院临床对营养治疗效果进行观察,发现患者并发症情况明显减少,报道如下。
1 资料与方法
1.1 一般资料 本研究选取2010年1月至2016年6月205例经诊断为妊娠期糖尿病并于我院分娩的病例,孕周19~35周,平均孕周(28.4±1.4)周;初产妇156例,经产妇49例;年龄26~43岁,平均年龄(28.6±3.5)岁;体重55~80 kg,平均体重(64.8±4.8)kg。
1.2 方法
1.2.1 分组:在这些患者中开始有92例愿意接受营养师给予个体化医学营养治疗,113例不愿意接营养师给予个体化医学营养治疗。不愿意接受个体化营养治疗的患者,经产科医生给予一般糖尿病饮食指导,2周后这些患者中经医生交代血糖控制意义后有45例仍不愿接受个体化医学营养治疗、同时不愿意接受胰岛素治疗,这部分患者为A组病例;有48例患者愿意接受胰岛素治疗,这部分患者为B组病例;有20人愿意接受个体化医学营养治疗。此次研究病例中总共有112例愿意接受营养师给予医学营养治疗,在这部分患者中,按照血糖控制标准“空腹血糖控制lt;5.8 mmol/L及餐后2 h血糖控制lt;6.7 mmol/L”有88例达标,此部分经个体化医学营养治疗血糖达标患者为C组病例;有24人经营养师给予个体化医学营养治疗后血糖仍控制不佳,在个体化医学营养治疗的基础上给予胰岛素治疗,此部分病例为D组。A组:不愿意接受胰岛素治疗,也不愿意接受个体化医学营养治疗,仅仅给予一般糖尿病饮食指导的患者;B组:在一般糖尿病饮食指导基础上愿意接受胰岛素治疗的患者;C组:愿意接受营养师给予个体化医学营养治疗,且血糖控制理想的患者;D组:愿意接受营养师给予个体化医学营养治疗,但血糖仍控制不佳,辅助给予胰岛素治疗的患者。见图1。

图1 患者分组及治疗情况
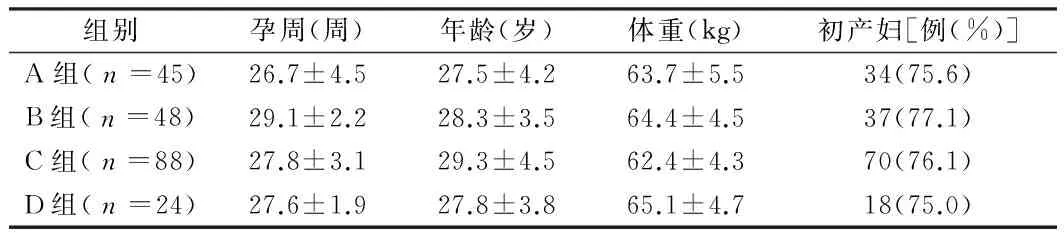
组别孕周(周)年龄(岁)体重(kg)初产妇[例(%)]A组(n=45)26.7±4.527.5±4.263.7±5.534(75.6)B组(n=48)29.1±2.228.3±3.564.4±4.537(77.1)C组(n=88)27.8±3.129.3±4.562.4±4.370(76.1)D组(n=24)27.6±1.927.8±3.865.1±4.718(75.0)
1.2.3 血糖控制标准:空腹血糖控制在3.3~5.6 mmol/L,餐后2 h血糖控制在4.4~6.7 mmol/L,此为理想血糖控制目标。空腹血糖控制lt;5.8 mmol/L,以及餐后2 h血糖控制lt;6.7 mmol/L为血糖控制达标[7]。
1.2.4 营养师医学营养治疗方案:由营养师记录治疗组患者孕前体重、体质、孕次、身高、孕期体重增长情况,了解患者妊娠前后饮食情况,对患者资料进行分析并根据患者具体情况制定合理饮食方案,结合患者日常饮食种类,制定食谱要求患者少食多餐,在保证早中晚主餐的同时可与早上10∶00~11∶00、下午3∶00~4∶00、晚上8∶00~9∶00进行加餐,但食物营养比例为脂肪20%~30%、碳水化合物45%~50%、蛋白质20%~25%,指导孕妇多选择血糖生成低食物。要求患者对每天饮食营养摄取进行记录,并在条件许可下进行适量运动,同时由医护人员对患者空腹、餐后血糖变化进行监测,对于刚开始营养治疗、血糖体重控制不理想患者每周进行1次复诊,对于血糖水平控制较好孕妇可2 ~3 周进行1次复诊。同时积极与患者家属沟通,让家属监督孕妇运动、饮食情况,并根据患者血糖控制情况对食谱进行不断调整,保证母体与胎儿在获得充分营养的同时,使患者血糖控制在理想水平。
1.2.5 血糖以及糖化血红蛋白监测:由医护人员检测患者空腹、餐后2 h血糖水平,并检测糖化血红蛋白情况。血糖指标纳入最终统计比较时分别为:治疗前患者空腹血糖、餐后2 h血糖,治疗后2周患者空腹血糖、餐后2 h血糖,以及分娩前血糖,检查4组患者治疗前糖化血红蛋白水平,以及分娩时糖化血红蛋白水平。对于B组以及D组患者因其需胰岛素治疗,需检测三餐前空腹血糖,均采静脉血检测患者不能接受,故在其血糖未平稳前空腹血糖、餐后2 h血糖采静脉血进行检测,待患者血糖平稳后采集指尖末梢血进行血糖监测。
1.2.6 胰岛素治疗方案:在所有患者中血糖控制不理想,在使用胰岛素控制血糖时采用统一方案进行控制;所有患者采用门冬胰岛素控制血糖,开始时剂量按照0.4 U·kg-1·d-1给药,分2次进行给药,分别于早餐前5 min以及晚餐前5 min给予皮下注射,后根据每个患者空腹血糖情况对所用胰岛素用量给予调整,调整胰岛素剂量为1~3 U/次,直到患者血糖达标[8]。
1.3 观察指标 (1)观察初始时愿意接受营养师给予医学营养治疗的92例患者在治疗后1、2周时血糖达标比率,同时观察初始时不愿意接受营养师给予医学营养治疗的113例中在给予一般糖尿病饮食指导后1、2周时血糖达标比率,并进行比较。(2)观察4组在治疗前后空腹血糖及餐后2 h血糖水平:治疗前患者空腹血糖、餐后2 h血糖,治疗后2周患者空腹血糖、餐后2 h血糖;以及各组在分娩前空腹血糖、餐后2 h血糖情况。(3)比较经营养师给予个体化医学营养治疗组在治疗前后糖化血红蛋白情况。(4)比较B组以及D组在应用门冬胰岛素后血糖控制达标时间,低血糖发生率情况。(5)观察4组间患者妊娠并发症情况:孕妇早产、剖宫产、羊水过多、胎膜早破、高血压、胎儿窒息发生率,并进行比较。(6)观察4组间围产儿并发症情况:新生儿NRDS、胎儿低血糖、低体重胎儿、胎儿巨大,并进行比较。
2 结果
2.1 血糖控制情况 观察初始时愿意接受营养师给予医学营养治疗的92例患者在治疗后1周时空腹血糖及餐后2 h血糖控制均达标65例,血糖控制达标率为70.6%,2周时空腹血糖及餐后2 h血糖控制均达标74例,血糖控制达标率为80.4%;初始时不愿意接受营养师给予医学营养治疗的113例中在给予一般糖尿病饮食指导后1周时空腹血糖及餐后2 h血糖控制均达标16例,血糖控制达标率为14.2%;2周时空腹血糖及餐后2 h血糖控制均达标24例,血糖控制达标率为21.2%;营养师给予个体化医学营养治疗后患者血糖控制达标率明显高于给予一般糖尿病饮食指导患者血糖控制达标率。
2.2 4组治疗前后空腹血糖、餐后2 h血糖、分娩前血糖情况 A组治疗前空腹血糖、餐后2 h血糖分别与治疗后、分娩前比较,差异无统计学意义(Pgt;0.05)。B、C、D组治疗前空腹血糖、餐后2 h血糖均高于治疗后2周、分娩前,差异有统计学意义(Plt;0.05)。D组治疗后2周、分娩前空腹血糖、餐后2 h血糖均低于B组,差异有统计学意义(Plt;0.05)。见表2。
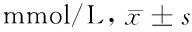

组别空腹血糖治疗前治疗后分娩前餐后2h血糖治疗前治疗后分娩前A组(n=45)6.84±1.466.57±1.636.48±0.878.23±2.458.27±1.767.93±2.79B组(n=48)6.86±1.485.56±0.65*4.91±0.45*8.79±2.096.89±0.53*6.08±0.61*C组(n=88)6.78±1.874.71±0.53*4.43±0.39*8.06±2.385.23±0.92*5.38±0.86*D组(n=24)6.57±1.714.68±0.72*#4.46±0.47*#8.31±1.256.10±0.76*#5.72±0.97*#
注:与治疗前比较,*Plt;0.05;与B组比较,#Plt;0.05
2.3 C组个体化医学营养治疗前后糖化血红蛋白水平比较 单纯经营养师给予个体化医学营养治疗组88例患者在检测患者治疗前糖化血红蛋白与治疗后糖化血蛋白时发现:经个体化医学营养治疗后患者体内血红蛋白降低,治疗前糖化血红蛋白均值(6.35±0.49)%,治疗后糖化血红蛋白均值(5.18±0.37)%,差异均有统计学意义(Plt;0.05)。
2.4 B、D组血糖控制达标时间与低血糖发生率比较 D组患者血糖控制达标时间为(10.8±2.2)d,低血糖发生率为20.8%(5/24);B组患者血糖控制达标时间为(17.6±2.8)d,低血糖发生率为39.6%(19/48)。
2.5 4组患者妊娠并发症情况比较发现 D组血糖控制达标时间、低血糖发生率均低于B组,差异有统计学意义(Plt;0.05)。A组羊水过多、高血压、胎儿窒息发生均较B、C、D组增高(Plt;0.05)。见表3。

表3 4组妊娠并发症情况 例(%)
注:与A组比较,*Plt;0.05
2.6 4组围产儿并发症情况比较发现 A组NRDS、胎儿低血糖、胎儿巨大发生率明显高于B、C、D组,差异有统计学意义(Plt;0.05)。4组低体重胎儿发生率差异无统计学意义(Pgt;0.05)。见表4。

表4 2组围产儿并发症情况 例(%)
注:与A组比较,*Plt;0.05
3 讨论
孕妇在妊娠期由于孕激素、雌激素、胎盘催乳素等抗胰岛素物质增加,导致人体对胰岛素敏感性随妊娠周期增加而降低,引发孕妇糖代谢异常或糖耐量减退出现妊娠期糖尿病,此病通常发生在妊娠中晚期[9]。有研究表明家族性糖尿病、肥胖、高龄均是此病病发高危因素[10],有学者研究发现,此病对母体与胎儿均会造成严重影响,导致母体出现胎儿窘迫、羊水过多、高血压等并发症,新生儿出现低血糖、胎儿巨大、NRDS等并发症[11-13]。孕妇血糖会经胎盘迅速转移到胎儿体内,造成胎儿出现高血糖导致胎儿体内胰岛细胞大量增生,脂肪、蛋白在胎儿体内大量合成,造成胎儿巨大情况出现。同时胎儿高血糖会造成胎儿出现高渗性利尿,导致母体羊水中糖分过高,使羊膜分泌增加最终引发患者羊水过多,且孕妇高血糖易造成机体微血管病变,导致毛细血管壁膜增厚,使孕妇妊高症发生风险增加[6]。有学者研究发现,胎儿高血糖会导致其肺泡表面物质减少,使胎儿肺器官发育不完善,在母体分娩时会因应激反应释放大量 β-内啡肽,导致呼吸抑制、肺换气不足,引发窒息,同时脱离母体后易出现低血糖[14]。在治疗中饮食调节起到至关重要的作用,营养师根据孕妇临床资料了解患者饮食习惯,对其生活方式、食物摄取进行合理安排,在保证母体与胎儿在获得充分营养的同时,使患者血糖控制在理想水平,确保母体与胎儿安全[15,16]。
妊娠期糖尿病的诊治目的是将孕妇的血糖控制在一个理想的范围内,从而降低由于高血糖引发的一系列对孕妇以及胎儿不利的影响;个体化医学营养治疗不等同于饮食控制,我们的个体化医学营养治疗,是依据每个孕妇不同情况,不同的孕周,不同的血糖水平,在保障孕妇以及胎儿的营养前提下,制定的科学、合理的饮食食谱,在医护人员严密检测患者血糖以及孕期体重增长情况的前提下的一种合理的控制血糖的方法,在个体化医学营养治疗基础上控制不佳患者可适当运动,应用胰岛素治疗,最终目标是将血糖控制在一个理想的范围内。
本次我们研究通过单纯给予一般胰岛素饮食指导治疗组(A组)做为对照,来研究个体化医学营养治疗(D组)对妊娠期糖尿病母儿的影响;并同时设计给予一般糖尿病饮食指导结合胰岛素治疗及个体化医学营养治疗结合胰岛素治疗,来评估患者在应用胰岛素治疗的前提下血糖控制达标时间以及低血糖发生情况,结果发现,个体化医学营养治疗可缩短血糖达标时间,有效降低低血糖发生率;同时比较治疗后2周个体化医学营养治疗结合胰岛素治疗控制血糖组(D组)血糖控制较给予一般糖尿病饮食指导结合胰岛素治疗控制血糖组(B组)的血糖控制好,差异有统计学意义(Plt;0.05),又从另一层面说明了个体化医学营养治疗在妊娠期糖尿病治疗中起到至关重要的作用。
本次我们研究发现个体化医学营养治疗后其血糖会很快得到控制,2周血糖达标率为80.4%,且治疗后空腹血糖、餐后2 h血糖、分娩前血糖较单纯给予一般糖尿病饮食指导的患者明显降低,差异有统计学意义(Plt;0.05);血糖控制达标后(B、C、D组患者经不同方式控制血糖,血糖均控制在理想范围内)孕妇妊娠期并发症羊水过多、高血压、胎儿窒息发生率明显降低,新生儿并发症NRDS、胎儿低血糖、胎儿巨大发生率明显降低,说明血糖控制在理想范围内对于妊娠期降低母儿并发症风险尤为重要;在本研究中发现经个体化医学营养治疗后患者体内糖化血红蛋白降低,治疗前糖化血红蛋白均值(6.35±0.49)%,治疗后糖化血红蛋白均值(5.18±0.37)%,差异有统计学意义(Plt;0.05)。有研究表明,糖化血红蛋白水平降低后孕妇妊娠并发症以及新生儿并发症将明显降低[17,18],个体化医学营养治疗可将血糖控制在一个平稳的水平。
综上所述,临床使用个体化医学营养治疗控制妊娠期糖尿病患者血糖水平,治疗效果良好,可有效降低母体与胎儿并发症情况。
1 Crowther CA,Hiller JE,Moss JR,et al.Effect of treatment of gestational diabetes mellitus on pregnancy outcomes.The New England journal of medicine,2005,352:2477-2486.
2 杨慧霞,赵怿,段晓华,等.妊娠期糖代谢异常对母儿结局影响的前瞻性对照研究.中国全科医学,2004,7:1044-1045.
3 孙培文,董晓静.妊娠期糖尿病的医学营养治疗疗效评价.实用妇产科杂志,2013,29:355-358.
4 刘海燕,张国荣,刘新荣,等.孕期营养干预及监测对妊娠结局的改善效果评价.中国医药,2016,11:893-897.
5 Tan HH,Tan HK,Lim HS.Gestational diabetes mellitus:a call for systematic tracing.Annals of the Academy of Medicine Singapore,2002,31:281-284.
6 张扬子,吴红花,妊娠期糖尿病产后糖代谢转归的研究进展.中华糖尿病杂志,2016,8:304-306.
7 耿蔷,肖小敏.妊娠期糖尿病的血糖控制与妊娠结局的临床分析.实用医学杂志,2005,21:51-52.
8 田晓艳,刘改文,李银凤,等.门冬胰岛素治疗妊娠期糖尿病的疗效观察,实用妇科内分泌电子杂志,2015,2:11.
9 宗俊英,王璐.营养治疗对妊娠期糖尿病孕妇和新生儿体重增长的影响.中国妇幼保健,2013,28:2330-2332.
10 Ray JG,Vermeulen MJ,Shapiro JL,et al.Maternal and neonatal outcomes in pregestational and gestational diabetes mellitus,and the influence of maternal obesity and weight gain:the DEPOSIT study.Diabetes Endocrine Pregnancy Outcome Study in Toronto.QJM:Monthly journal of the Association of Physicians,2001,94:347-356.
11 范艳兰,康昭海,吴仕元,等.医学营养治疗对妊娠期糖尿病围生期结局的影响.中国医药导报,2012,9:49-50,52.
12 奥登,刘峥,杨慧霞,王燕.妊娠期糖尿病孕妇妊娠前超重对巨大儿的影响.中华围产医学杂志,2015,18:285-289.
13 Zhao LP,Sheng XY,Zhou S,et al.Metformin versus insulin for gestational diabetes mellitus:a meta-analysis.Br J Clin Pharmacol,2015,80:1224-1234.
14 刘仓,金艳文,孙秀华,等.医学营养治疗对妊娠期糖尿病围生期结局的影响.河北医药,2014,36:2454-2455.
15 彭武江,温济英,彭文斌,等.妊娠期糖尿病患者营养治疗的疗效观察.国际医药卫生导报,2013,19:2329-2331.
16 Monroy Torres R,Reeves Aguirre CC,Naves Snchez J,et al.Influence of an individualized diet to control gestational diabetes mellitus.Ginecol Obstet Mex,2008,76:722-729.
17 俞恒,孕妇外周血糖化血红蛋白检测在妊娠期糖尿病诊断中的价值探讨,中国实验诊断学,2016,4:586-588.
18 Nagalakshmi CS,Santhosh NU,Krishnamurthy N,et al.Role of Altered Venous Blood Lactate and HbA1c in Women with Gestational Diabetes Mellitus.J Clin Diagn Res,2016,10:BC18-BC20.
10.3969/j.issn.1002-7386.2017.23.020
637000 四川省南充市中心医院妇产科(龙宁、刘先平、罗岳西),骨科(刘跃辉)
R 714.2
A
1002-7386(2017)23-3595-05
2017-03-09)

