我国基层卫生综合改革进展
秦江梅,张丽芳,林春梅,张艳春
·中国卫生政策解读·
我国基层卫生综合改革进展
秦江梅*,张丽芳,林春梅,张艳春
本文系统梳理了2009—2016年全国基层卫生综合改革典型做法和经验,从创新管理体制、完善财政补偿机制、创新编制管理制度、深化人事制度改革、完善分配激励机制、健全绩效考核机制、推进家庭医生签约服务、加强基层卫生人才队伍建设、稳定和优化乡村医生队伍等九个方面分别探讨。利用2010—2017中国卫生和计划生育统计年鉴、2009—2016年全国卫生财务年报数据、2014—2016年国家卫生计生委和财政部基层卫生综合改革重点联系区县监测数据以及结合相关调研结果,展示我国基层卫生综合改革取得的成效:基层医疗卫生服务网络得到巩固;基层卫生人才队伍初具规模;基层医疗卫生服务量逐年增加,效率得到提升;药占比下降,基层医药费用得到合理控制;基层医务人员和患者满意度进一步提高。深入探讨我国基层卫生综合改革面临的困难及挑战:基层卫生综合改革进展不平衡;受基层服务能力不足及医院快速发展双重影响,改革效果严重削弱;人才匮乏成为制约基层卫生发展的瓶颈;多渠道补偿机制亟须完善;人事分配制度尚不健全;基本药物不能满足需要。并且针对各地创新做法、典型经验结合存在问题提出八个方面的建议:继续加强基层卫生服务体系建设;提升基层医疗卫生服务能力;创新基层医疗卫生管理体制;完善多渠道补偿机制;深化编制人事制度改革;完善绩效分配及考核制度;推进家庭医生签约服务;建立信息化技术支持体系。以期这些建议能为新一轮基层卫生综合改革提供借鉴。
基层卫生综合改革;补偿机制;激励分配机制;家庭医生签约服务
秦江梅,张丽芳,林春梅,等.我国基层卫生综合改革进展[J].中国全科医学,2017,20(22):2683-2690.[www.chinagp.net]
QIN J M,ZHANG L F,LIN C M,et al.Progress of comprehensive reform of primary health care in China[J].Chinese General Practice,2017,20(22):2683-2690.
新一轮医药卫生体制改革将基层医药卫生体制改革作为重点工作任务。2010年《国务院办公厅关于建立健全基层医疗卫生机构补偿机制的意见》(国办发〔2010〕62号)首次从国家层面提出了大力推进基层医疗卫生机构综合改革。2013年国务院办公厅印发的《关于巩固完善基本药物制度和基层运行新机制的意见》(国办发〔2013〕14号)进一步提出深化基层医疗卫生机构管理体制、补偿机制、药品供应、人事分配等方面的综合改革。十八届三中全会通过的《中共中央关于全面深化改革若干重大问题的决定》提出深化基层医疗卫生机构综合改革,健全网络化城乡基层医疗卫生服务运行机制。在国家政策的大力推进扶持下,各地加大财政投入、加强基层卫生服务能力建设、加快各项改革推进的步伐,探索建立新机制,既有成功的经验,也存在一定的问题。本文对基层卫生综合改革的典型经验、取得的成效、面临的困难和挑战及政策建议进行述评。
1 基层卫生综合改革的典型经验
1.1 创新管理体制 在基层卫生综合改革中,很多地区创新了管理体制。如:福建长汀县推进“一归口、三下放”管理体制,将乡镇卫生院的人事、业务、经费以及干部任免等办医和管医职能归由县卫生局代表县政府统一履行,县编办、人事、财政等部门对卫生院进行宏观指导;将人事权、分配权及经营权下放到乡镇卫生院。安徽芜湖市对社区卫生服务中心探索“公办民营”运行机制,即由政府出资进行装修、招标购买设备,公开招聘优秀管理人才进行管理,提供核定岗位的人员经费购买服务,中心药品实行零差率销售,根据每季度绩效考核结果结算,如果中心连续两次考核不合格,中心主任解聘。深圳罗湖区成立一体化紧密型唯一法人代表的医院集团,建立理事会,实行管办分开;建立法人治理结构,实行理事会领导下的院长负责制,区政府履行出资人职责,委托理事会行使重大决策权,监事会负责监督,区卫生计生局负责行业监管,医院集团负责具体运营管理,做到各司其职、管办分开。集团院长是集团内所有成员单位的唯一法定代表人,不设二级法人,实现了责、权、利的一体化和资源的充分流动。
1.2 完善财政补偿机制 《国务院办公厅关于建立健全基层医疗卫生机构补偿机制的意见》(国办发〔2010〕62号)提出:基层医疗卫生机构实行“核定任务、核定收支、绩效考核补助”的财务管理办法。上海市探索建立基于标准化工作量的财政补偿机制。2015年上海市启动新一轮社区卫生服务综合改革试点,为做实社区卫生服务中心全面预算管理,逐步建立与基本项目、标化工作量、服务质量、服务效率相匹配的财政补偿方式,即根据社区卫生服务中心基本项目与标化工作量,计算年度标化工作总量,结合质量结果系数,合理核定各社区卫生服务中心年度工作负荷,以此合理核定财政对社区卫生服务中心的运行补偿。试点社区卫生服务中心已普遍核定了单位标化工作量对应的财政补偿标准等,全市平均每一标化工作量对应财政补偿单价为13元。2015年10月,浙江省财政厅、浙江省卫生计生委联合出台了《关于开展基层医疗卫生机构补偿机制改革试点的指导意见》,将基本医疗卫生服务提供方式从养人办事改为办事养人,探索建立“专项补助与付费购买相结合、资金补偿与服务绩效相挂钩”的基层医疗卫生机构补偿新机制,即将建设发展等非经常性支出实行专项补助,将日常运行等经常性支出主要通过提供基本医疗卫生服务由政府或医保(个人)按标准付费购买,将基本公共卫生服务按标准工作当量法进行购买。对基本公共卫生服务和部分补偿不足的基本医疗服务项目,由政府统筹整合原有的基本公共卫生服务项目经费和经常性收支差额补助资金作为改革后购买服务可用资金,采取政府付费购买方式给予补偿。2015年,安徽省被国务院确定为“综合医改试点省”,省政府6个部门出台的《关于进一步深化基层医药卫生体制综合改革的意见》提出取消“收支两条线”管理,实行“一类保障、二类管理”,赋予基层医疗卫生机构收入分配自主权,全面推行财政经费定向补助政策,县(市、区)财政部门按编制数全额核拨人员经费,包括基本工资、绩效工资、离退休人员经费、社会保障经费、住房公积金;医疗服务收入扣除成本并按规定提取各项基金后主要用于人员的奖励;政府购买服务的基本公共卫生专项经费实行项目管理,经考核后拨付。
1.3 创新编制管理制度 各地积极落实相关文件精神,重新核定人员编制,在此基础上,一些地方打破编制束缚,创新编制管理。(1)实行编制调配制度。为了满足工作需要,通过多种方式调配编制到基层医疗卫生机构,增加编制总量,如贵阳乌当区将区医疗机构空编数、延吉市将其他单位编制数充实到基层,绍兴柯桥区将488名编外人员入编,杭州西湖区建立“人员编制随服务人口动态增补”的保障机制。(2)探索虚拟编制。赤峰市红山区在新成立的两个社区卫生服务中心,由区财政依据卫生服务需求核定人员数量,设立虚拟编制并核拨运行经费,实现编制与财政拨款相脱钩。(3)取消编制管理。成都武侯区放开基层卫生人员编制数量,由区卫计局根据服务人口和工作量核定人员配置,财政部门不再按编制数量以人头拨付的方式核定支出预算,而是按照卫计局编制的人员配置计划并结合年度工作绩效核定支出经费预算。(4)编制用于关键岗位。上海长宁区通过后勤社会化、检验外包、影像远程等手段,将节省的编制主要用于核心卫生技术人员。
1.4 深化人事制度改革 各地在落实基层医疗卫生机构用人自主权、推行聘用制度和岗位管理制度、完善招聘方式等人事制度改革方面进行了积极探索。(1)下放人事权。基层医疗卫生机构根据业务发展需求,在用人总量内有权招聘临聘人员,将临聘人员在卫生行政部门备案,财政部门对其有一定的经费补助,如广州增城区、三明市、长汀县等。(2)实行岗位设置改革。在基层医疗卫生机构推行“因事设岗、以岗聘人、绩效考核”的管理方式,根据工作要求和实际工作量设置工作岗位,根据工作岗位制定人员聘用条件,根据聘用条件招聘相应人员,如镇江润州区、成都武侯区。(3)创新招聘方式。为缓解基层招聘难的问题,各地通过“城招乡用、县招乡用、县管院用、乡招村用”等方式广招人才,促进人才向基层有序流动。
1.5 完善分配激励机制 (1)在收支结余中提取职工福利基金、奖励基金。福建、重庆、江苏、浙江等省已经出台相关文件允许基层医疗卫生机构将一定比例的收支结余用于奖励基金和福利基金,不纳入绩效工资总量。镇江润州区在落实收支结余政策基础上,实施“有效工时制”改革,将工作量折算成有效工时,指导绩效工资的发放。赤峰红山区将收支结余的50%用于职工福利和二次绩效分配。(2)建立岗位津贴制度。上海浦东新区针对社区卫生服务中心在岗全科医师、公卫医师和其他临床医师、其他卫生技术人员,分A、B、C、D四类地区分别给予6000、4 000、2 000、0元增量考核奖励。广东省对山区和非山区县农村边远地区乡镇卫生院工作的在编在岗工作人员发放岗位津贴,标准为人均每月400~650元。(3)新增签约服务费不纳入绩效工资总额。上海长宁区通过与医保部门协商,将签约服务引导居民医疗服务下沉而节省的费用作为签约服务费,纳入医保总额预付预算,将签约服务费作为绩效工资之外报酬。(4)增设年终绩效考核奖。在绩效工资总量之外,金华市多数县(区)设置年终绩效考核奖,人均发放8 000元,部分地区达1.1万元。(5)发放值班费、夜班费。句容市基层医疗卫生机构在绩效工资总量之外,按绩效工资总量的10%~15%比例发放值班费、夜班费。(6)提高奖励性绩效工资的比例。上海浦东新区、芜湖弋江区、磐石市、新津县等将奖励性绩效工资所占比例调整到70%以上,绍兴柯桥区、临沂市兰山区、宜都市、繁昌县等调整到60%。
1.6 健全绩效考核机制 (1)完善绩效考核指标体系。芜湖市弋江区尝试引入美国哈佛大学的以资源投入为基础的相对价值比率(RBRVS)方法的绩效管理理念,构建起了一整套基层版的科学绩效考核体系。上海市在规范社区卫生服务中心基本项目的基础上,建立与标化工作量、服务质量、服务效率相匹配的绩效考核指标体系。(2)完善绩效考核方法。为了保障考核的公平公正,各地不断完善绩效考核方法,如芜湖市弋江区制定了360度绩效管理评估手册,以此作为工具开展全面考核。黑龙江省东宁县对基层医务人员通过设置不同级别的岗位系数和不同档次的考核系数,采取定量测评考核方法。重庆九龙坡区采用“标准工作量比对法”,开展对基本医疗和基本公共卫生服务的岗位工作量的考核。(3)加强考核结果应用。部分地区将基层医疗卫生机构考核结果与绩效工资总量、财政补助、医保支付等挂钩;将基层医务人员考核结果与薪酬分配、职务晋升、学习机会等挂钩。
1.7 推进家庭医生签约服务 家庭医生签约服务是推进分级诊疗制度的重要手段。近年来,各地积极探索,采取多种形式推进签约服务,取得了有效进展。(1)明确签约服务主体。在城市,基本形成了以全科医生为主体,社区护士、公共卫生人员、大医院专科医师等积极参与的签约服务团队;在农村,基本形成了以乡村医生为主体,乡镇全科医生团队、大医院专科医师等进行技术支持的签约服务团队。(2)丰富签约服务内涵。当前家庭医生主要提供融基本医疗、基本公共卫生和健康管理于一体的签约服务,实行签约服务免费和付费两种支付方式。成都武侯区、盐城大丰区、界首市、嵊州市等通过制定不同种类或不同级别服务包开展付费的家庭医生签约服务。(3)签约居民享受签约优惠政策。为吸引居民积极签约,体现签约与不签约的差异,各地为签约居民提供优惠政策,如上海长宁区、厦门市、杭州市等为签约居民提供慢病长处方、优先就诊、优先转诊等政策;嵊州市签约居民基层门诊报销比例、年报销限额分别比非签约居民提高5个百分点、100元,杭州市人力资源社会保障部门对签约居民提供门诊起付线下降300元,上转后诊治费用按社区卫生服务机构报销比例。(4)建立考核激励机制。上海市长宁区和浙江省嵊州市将基层医疗卫生机构首诊率、家庭医生定点诊疗率、转诊到位率等相关指标作为有效签约指标,借助信息化手段开展绩效考核,考核结果作为拨付签约服务费的依据。
1.8 加强基层卫生人才队伍建设 (1)吸引基层卫生人才政策。淮安市淮阴区、贵阳开阳县等对医学本科生到基层医疗卫生机构工作的可直接入编,对影像、口腔等急缺人才简化考试程序进行招聘。(2)培养基层卫生人才政策。各地积极开展全科医生规范化培训,浙江省还在全国率先启动“3+2”模式的助理全科医生规范化培训、全科医生骨干师资培训。浦东新区对全区所有全科医师进行理论考核,并每年抽取30%的全科医师轮岗进行操作技能培训与考试,考核成绩与浦东新区绩效奖励的全科医师补贴挂钩。(3)留住基层卫生人才政策。各地通过在收支结余提取奖励基金和福利基金、设立签约服务费、落实岗位津贴补助等手段增加基层医务人员工资水平,增强基层卫生岗位吸引力。浙江省、重庆市、开阳县、西乡县等还通过完善职称晋升政策、改善生活环境等措施稳定基层卫生人才队伍。
1.9 稳定和优化乡村医生队伍 (1)建立乡村医生准入和退出机制。青海、湖北等省要求新进入村卫生室的从业人员,必须具备执业(助理)医师资格或乡村医生执业证书;银川金凤区等规定乡村医生男性年满60周岁、女性年满55周岁必须办理退出手续。(2)加强乡村医生培养和培训。江苏、山西、湖北等省积极实施农村订单定向医学生免费培养,财政承担全部学费,并给予一定的生活补助。福建、云南、重庆、天津等省(市)通过远程视频教育、集中培训、“拜师学习”、临床进修、城乡对口支援等多种方式提升乡村医生服务能力。河北、重庆、太原等部分地区还探索通过大学生村医工程、“三支一扶”等,将医学大学生充实到村卫生室。(3)推行乡村一体化管理。福建省福州市、三明市,湖北省宜都市等实行紧密型乡村一体化管理,乡村医生由乡镇卫生院统一聘用;江苏省镇江市和浙江省绍兴市柯桥区等还将乡村医生纳入编制内管理,身份等同于基层医疗卫生机构在职人员。(4)保障乡村医生合理收入。各地普遍落实村卫生室药品零差率补偿、一般诊疗费、基本公共卫生服务经费、运行经费等补偿政策。北京市乡村医生补助达到人均3 500元,边远山区最高达到5 500元;太原市对取得乡村医生资格、执业助理医师资格和执业医师资格的人员,分别按照每人每月不低于800、1 200、1 800元的标准予以补助。盐城大丰区等通过推行乡村医生签约服务,将70%的签约服务收费奖励乡村医生。(5)完善乡村医生养老政策。上海、重庆、辽宁、青海等省内条件较好的地区将乡村医生纳入了城镇职工养老保险;安徽、山东、河南等省为离岗和老年乡村医生发放生活补助。(6)建立乡村医生执业风险化解机制。福建、内蒙古、黑龙江等省探索建立村卫生室医疗风险责任保险,缓解乡村医生执业风险。
2 基层卫生综合改革取得的成效
2.1 基层医疗卫生服务网络得到巩固 2009—2016年,全国基层医疗卫生机构、社区卫生服务机构、卫生院、村卫生室、门诊部、诊所(卫生所、医务室)的数量分别以0.70%、3.32%、-0.88%、0.13%、9.89%、2.04%的速度递增。截至2016年,基层医疗卫生机构数量达到92.65万个,占全国医疗卫生机构总数的94.2%,其中卫生院3.72万个,村卫生室63.88万个,社区卫生服务中心8 918个,社区卫生服务站2.54万个,门诊部1.48万个,诊所(卫生所、医务室)20.14万个。受城镇化进程的影响,社区卫生服务中心(站)数量持续增长,卫生院数量有所减少。与此同时,随着鼓励社会力量办医政策的推进,门诊部、诊所等其他基层医疗卫生机构数量呈持续增长趋势,发挥了重要的补充作用(见表1)。
表1 2009—2016年我国基层医疗卫生机构数量的变化
Table 1 Changes of the quantities of primary health care institutions in China from 2009 to 2016

时间(年)基层医疗卫生机构总数社区卫生服务中心(站)卫生院村卫生室门诊部诊所(卫生所、医务室)20098821532730839627632770763917480920109017093273937836648424829117349020119180033286037295662894921817506920129126203356237097653419101341777982013915368339653701564861911126184050201491733534238369026454701203018810020159207703432137331640536132821952902016926518343273724163876314779201408年增速(%)0.703.32-0.880.139.892.04
注:数据来源于2010—2017年中国卫生和计划生育统计年鉴[1-8]
2.2 基层卫生人才队伍初具规模 (1)基层卫生人员数量稳步增长。2009—2016年,基层医疗卫生机构卫生人员数、卫生技术人员数、执业(助理)医师数、注册护士数逐年增加,年均增长速度分别为2.2%、3.6%、3.0%、7.4%,2016年分别达到368.3万人、235.4万人、114.5万人、69.6万人,基层全科医生数达到17.1万人。(2)基层卫生人力配置结构进一步优化。每千常住人口基层执业(助理)医师数从2009年的0.70人增加到2016年的0.83人,每千常住人口注册护士数从0.32人增加到0.50人,医护比从1∶0.45提升到1∶0.61,每万常住人口基层全科医生数从2012年的0.64人增加到2016年的1.24人(见表2)。(3)基层卫生人员执业资质明显改善。基层医疗卫生机构中具有执业(助理)医师和注册护士资格的人员占比由2010年的42.8%增长到2016年的50.0%,提高了7.2个百分点,其中村卫生室人员中具有执业(助理)医师资格的人员占比由2010年的13.4%增长到2015年的22.3%,提高了8.9个百分点[1-8]。
2.3 基层医疗卫生服务量逐年增加,效率得到提升 (1)基层医疗服务量稳步增长,服务效率提高。2009—2016年,基层医疗卫生机构总诊疗人次由33.92亿增长到43.67亿次,增长了9.75亿人次,年平均增长速度达到3.7%。卫生院的执业(助理)医师日均负担诊疗人次由8.3次增加到9.4次,社区卫生服务中心由14.0次增加到15.7次,门诊服务效率稳步提升[1-8]。(2)公共卫生服务量大幅提升。截至2015年底,全国居民电子健康档案建档率达到76.4%,管理高血压、糖尿病、严重精神障碍患者及老年人8 835万、2 614万、420万、11 829万人,分别是2009年的5.97倍、5.63倍、7.50倍、3.22倍。2015年孕产妇和3岁以下儿童系统管理率分别为91.5%和90.7%,比2009年提高10.6和13.5个百分点[9]。
2.4 药占比下降,基层医药费用得到合理控制 (1)基层医疗卫生机构药品收入占医药收入的比重持续稳中有降。2016年基层医疗卫生机构药占比为54.1%,较2009年58.6%下降4.5个百分点,近几年持续稳中有降,其原因在于:基本药物制度全面实施,取消了药品加成,加上一部分地区采用集中招标采购制度,较为有效地降低了基本药物采购价格。(2)基层医疗卫生机构医药费用得到合理控制。2016年,社区卫生服务机构和乡镇卫生院的次均门诊费用分别为114元和68元。不考虑价格因素,2009—2016年社区卫生服务中心和乡镇卫生院次均门诊费用年增长速度分别为2.8%和3.1%,低于同期城市医院(6.6%)和县级医院(6.6%)增长速度。2016年,社区卫生服务机构、卫生院次均门诊费用仅为城市医院的1/3和1/5,住院费用为城市医院的1/5和1/8,基层医疗卫生机构在控制医药费用增长方面发挥了重要的作用(见表3)。
2.5 基层医务人员和患者满意度进一步提高 (1)基层医务人员满意度逐年提高。2016年,基层医务人员对工资收入、绩效考核、执业环境、办公环境、设备配置、职务晋升、职称晋升、培训学习的满意率分别为53.6%、76.1%、84.1%、87.5%、83.2%、85.0%、82.8%、86.1%,与2014年相比,基层医务人员对工资收入、绩效考核、执业环境、办公环境、设备配置、职务晋升满意率逐年提升,分别高出2014年12.3、6.5、6.6、6.0、4.5、4.2个百分点。(2)基层就诊患者满意度逐年提高。2016年,基层就诊患者对就医环境、服务态度、技术水平、报销比例、药品价格、药品种类、预防保健服务、一般诊疗费的满意率分别为95.9%、98.7%、97.4%、90.6%、75.8%、80.7%、96.8%、96.4%,与2014年相比,患者对报销比例、药品种类、预防保健服务、一般诊疗费的满意率分别提高3.7、3.5、2.9、6.9个百分点,对就医环境、服务态度、技术水平维持较高的满意率。
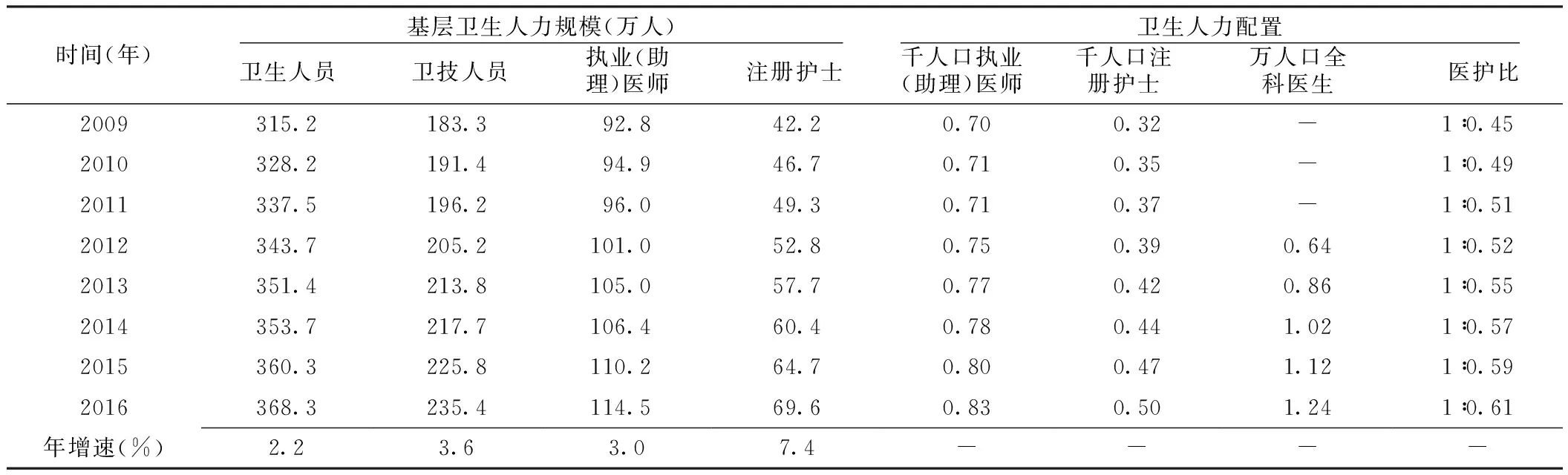
表2 2009—2016年我国基层卫生人力规模及变化情况
注:-表示无此数据;数据来源于2010—2017年中国卫生和计划生育统计年鉴[1-8]

表3 2009—2016年基层医疗卫生机构的次均费用情况
注:数据来源于2009—2016年全国卫生财务年报
3 面临的困难及挑战
3.1 基层卫生综合改革进展不平衡 (1)各地政府的重视程度不同,基层卫生综合改革进展不同。一些地方政府对基层卫生综合改革的重要性认识不到位,直接影响相关政策制度的出台、财政补偿的落实和各项改革的进程。重点联系点监测数据显示:34个联系点每千人口基层医疗卫生机构实际核定编制人数最高达到3人,最低只有0.3人,相差近10倍;人均基层卫生财政补助最高的区县接近200元,低的不到40元,各地核定编制、人均基层卫生财政补助差异较大。(2)各项改革内容进展不平衡。从全国层面看,政府财政补偿机制、基本药物制度、创新服务模式、基本公共卫生项目普遍开展较好,在人事分配、人才队伍建设、医保支付及分级诊疗制度等方面相对滞后。
3.2 受基层服务能力不足及医院快速发展双重影响,改革效果严重削弱 (1)卫生总费用流向基层医疗卫生机构比例持续下降。2009—2015年,流向基层医疗卫生机构的卫生费用占总费用的比例由3 361.64亿元增加到6 507.91亿元,占卫生总费用的比例从18.1%下降到15.2%[10]。(2)新增床位和卫生人力资源主要流向医院。2009—2016年,全国卫生技术人员由553.5万增加到845.4万,增长291.9万人,新增卫生技术人员中医院占75.9%,基层占17.8%;床位由441.7万张增加到741.0万张,新增床位299.3万张,新增床位中医院占85.8%,基层占11.4%。(3)基层医疗卫生机构服务量所占比例进一步下降。2016年,基层门诊人次占比进一步下降,由2009年的61.8%下降到55.1%,入院人数占比由31.6%下降到18.3%,分别下降了6.7、13.3个百分点。新增卫生人力与床位主要流向医院,客观上造成医院对基层医生和患者“双重虹吸”现象,究其原因与基层卫生服务能力不足及市场决定机制向有利于公立医院资源配置倾斜造成。
3.3 人才匮乏成为制约基层卫生发展的瓶颈 (1)数量不足,结构不合理。2009—2016年基层医疗卫生机构每千人口卫生人员数从2.36人增加到2.66人,按此发展速度,2020年可达到2.86人,与《全国医疗卫生服务体系规划纲要(2015—2020年)》的要求“2020年每千常住人口基层卫生人员数达到3.5人以上”仍有较大差距;2016年全国基层医疗卫生机构医护比为1∶0.61,距《中国护理事业发展规划纲要(2011—2015年)》提出的到2015年社区卫生服务机构的医护比达到1∶1~1∶1.5的要求差距较大。(2)全科医生制度推进缓慢。2016年每万人口全科医生数为1.51,其中每万人口基层全科医生为1.24人,目前的基层全科医生主要是通过岗位培训转成的全科医生(占60.7%),注册为全科医学专业占39.3%,其中通过规范化培养的全科医生占比很少。与2020年每万居民配备2~3名合格全科医生的目标相差较远,我国全科医生制度建设推进相对迟缓。(3)基层医务人员社会及职业认同感不强。与公立医院相比,居民对基层医务人员的信任度还不高,同时基层医务人员工资待遇偏低、进修学习的机会少、职称晋升的渠道较难,因而他们对自身的职业认同感也不高,造成了基层人员“引不进、留不住”的现象普遍存在。(4)乡村医生队伍不稳定。各地普遍存在乡村医生队伍老化、缺乏退出机制以及后继无人等问题。
3.4 多渠道补偿机制亟须完善 (1)当前收支管理缺乏激励作用。实施“收支两条线”管理模式的基层医疗卫生机构,由于收支核定和结余管理中缺乏必要的激励机制,导致基层医疗卫生机构负责人和职工谋求发展的动机弱化,进而影响基层医疗卫生机构运行。即使实行“核定任务、核定收支、绩效考核补助、结余按规定使用”的机构,也存在因激励机制缺位而影响机构和医务人员积极性。(2)医保补偿作用不足。34个基层卫生综合改革重点联系点监测数据显示,2013—2015年用于基层医疗卫生机构的医疗保险支出占医疗保险总支出的比例分别为14.3%、14.6%、15.1%,尽管基层医保资金占比略有增加,但是85%左右的医保资金仍流向医院。一般诊疗费的政策执行不到位,2016年我国政府办基层医疗卫生机构一般诊疗费实际收入占应收入的41.0%[11]。由于医保支付限制,城镇职工医疗保险参保人群的一般诊疗费由个人账户支付,一些地方城镇居民在基层就诊设置起付线标准,需个人支付一定额度后才能报销,造成一般诊疗费无法实施。
3.5 人事分配制度尚不健全 (1)编制使用不合理。联系点监测数据显示:2015年,监测点社区卫生服务机构的空编率为27.7%,外聘率为32.8%;乡镇卫生院的空编率为21.1%,外聘率为29.8%。关键问题是多数地区财政部门并未按照核定的编制数足额补助,给基层医疗卫生机构运行增加了压力。(2)绩效工资制度尚不完善。尽管一些地方对绩效工资制度进行了创新性地突破,但是大部分地区还是存在绩效工资总量封顶,奖励性绩效工资占比较低,加班费、值班费等福利减少,人员绩效工资差距不大,绩效的激励作用不强等问题,影响了医务人员的工作积极性,造成了骨干人员的流失。基层卫生综合改革联系点监测数据显示,基层医务人员对工资收入的满意度有所提高,从41.3%提高到53.6%,但是不满意的比例仍然较高。(3)绩效考核制度不完善。存在考核方式方法不科学、考核结果应用不充分、内部绩效考核与工作实效和收入关联不够、缺乏第三方参与考核等方面的突出问题。
3.6 基本药物不能满足需要 (1)基层药品品种与医院用药不衔接。基层医疗卫生机构使用基本药物目录,而公立医院未执行基本药物制度,同类药品采购渠道、价格和生产厂家与基层用药不同,造成同种疾病用药的差异。联系点监测数据显示,就诊患者对药品价格和药品种类的满意度最低。各地普遍反映基层医疗卫生机构缺乏部分儿科、妇科、急救及专科特色用药等,慢性病患者和康复患者的用药无法与公立医院有效衔接。(2)药品配送不到位。调研中发现,由于一些药品中标价低于成本价,企业利润薄,造成企业停止生产或配送不及时。(3)群众对基本药物质量不信任。部分药品价格过于低廉和药品质量下降,从而引起了医务人员和患者对药品疗效和安全性的担忧。
4 相关政策建议
4.1 继续加强基层卫生服务体系建设 根据城乡区域规划和服务人口数量,对常住人口超过10万人的城市街道或乡镇,可规划增设1所基层医疗卫生机构,对县政府所在地可按社区卫生服务中心规划建设,撤乡并镇的可设置2个乡镇卫生院。将基层医疗卫生机构设置纳入小城镇和城市新区建设规划,与居民住宅同步规划、同步建设、同步验收,无偿移交当地政府使用。合理确定村卫生室和社区卫生服务站的配置数量和布局,原则上每个行政村应当设置1个村卫生室。个体诊所等其他基层医疗卫生机构的设置,不受规划布局限制。
4.2 提升基层医疗卫生服务能力 提升乡镇卫生院开展急诊抢救、二级以下常规手术、正常分娩、高危孕产妇初筛、儿科、精神疾病和老年病等医疗服务能力。加大对口帮扶力度,建立上级医院医生定期到基层轮流坐诊制度以及基层医务人员定期到临床教学基地轮转进修制度,全面提升基层医疗服务能力。建立检验、影像、心电、诊断等区域医疗技术支持中心,实现基层医疗卫生机构与上级医院互联互通、技术共享。建立与开展分级诊疗工作相适应、能够满足基层医疗卫生机构实际需要的药品供应保障体系,实现二级以上医院与基层医疗卫生机构用药衔接。提升基层中医药服务能力和医疗康复服务能力,加强中医药特色诊疗区建设,充分发挥中医药在常见病、多发病和慢性病防治中的作用。
4.3 创新基层医疗卫生管理体制 强化县(区)级政府对基层医疗卫生机构的管理责任,明确卫生计生、发展改革、财政、人力资源社会保障等部门的职责分工,鼓励将人事、业务、分配等事项统一归口管理,提高效率。加强基层医疗卫生机构法人主体地位,将人事权、经营权、分配权下放给基层医疗卫生机构,由院长(主任)自主管理。有条件的县(区)可探索基层医疗卫生机构公办民营运行机制,各地可通过组建紧密型医疗集团或医联体,探索将基层医疗卫生机构纳入一体化管理的模式。积极推进乡村一体化管理,加强乡镇卫生院对村卫生室的行政、业务、药械、财务及绩效考核等方面的指导和管理。鼓励有条件的地方,逐步实行村卫生室由政府或集体举办,乡村医生实行聘用制,并在村卫生室执业,乡村医生的业务收入、社会保障和村卫生室的资产纳入乡镇卫生院统一管理。
4.4 完善多渠道补偿机制 (1)落实政策投入责任,推进基本公共卫生购买服务。落实政府对基层医疗卫生机构的投入责任,县(区)财政部门要准确核定和足额落实其举办的基层医疗卫生机构的基本建设、设备购置费。财政部门按编制数全额核拨人员经费,包括基本工资、基础性绩效工资、当地同类事业单位社会保障单位缴费财政补助部分、住房公积金。对基层医疗卫生机构提供的基本公共卫生服务,采取政府付费购买方式给予补偿,将补助收入纳入业务收入管理并进行明细核算,统筹用于各项支出。(2)完善医保补偿机制。按照分级诊疗工作要求,加大医保资金向基层医疗卫生机构分配的额度,扩大门诊统筹范围,提高医保支付范围和支付标准。探索对纵向合作的医联(共)体等分工协作模式实行医保总额付费。完善不同级别医疗机构的医保差异化支付政策,拉开基层医疗卫生机构与二、三级医疗机构报销比例差距,引导居民在基层就诊。(3)调整医务人员技术劳务价格。应尽快调高基层医疗卫生机构的诊查费、治疗费、护理费、手术费等技术劳务类服务项目收费标准,并辅之于医保补偿。鼓励设区市根据当地居民健康需求和责任医生签约服务工作需要,制定完善家庭病床、出诊、家庭巡诊等社区卫生服务类医疗服务价格。对于居民所需的个性化服务,如签约服务、养老服务等,基层医疗卫生机构可根据市场机制定价,报价格部门备案。
4.5 深化编制人事制度改革 (1)完善基层卫生人才政策。对高层次人才、紧缺人才和取得相应执业资格到基层工作的医务人员,可简化考试程序或考核聘用。鼓励各地按照有关规定设置全科医生特设岗位,招聘优秀的全科医生到基层医疗卫生机构工作。积极探索卫生技术人员“县聘乡用”或“县聘乡管村用”机制。(2)拓展基层卫生人才职业发展路径。建立以医疗服务数量和质量为导向的基层医疗卫生技术人员职称评价机制,对基层卫生专业技术人员可不作外语、计算机和科研方面的要求;增加县、乡医疗卫生专业技术人员中高级岗位结构比例,在乡镇和社区医疗卫生机构从业的医疗卫生高级专业技术人员不受岗位职数限制,实行“即评即聘”。
4.6 完善绩效分配考核制度 (1)落实两个“允许”政策,做大绩效工资总量。各地要从实际出发,完善基层医疗卫生事业单位绩效分配制度,允许从核定的收支结余或扣除成本后的业务收入中按规定提取职工福利基金、奖励基金。探索实行院长(主任)目标年薪制,院长(主任)目标年薪经上级主管部门考核后最高可达到基层医疗卫生机构人员平均工资的2~3倍,从财政人员经费支付。签约服务费主要用于对签约责任医生经考核认定提供有效服务的报酬,不纳入绩效工资总量。对到艰苦边远地区基层医疗卫生机构服务的医务人员,按规定落实津补贴政策。(2)加强绩效考核促进多劳多得。建立以公益性为导向的考核评价体系,突出基础管理、服务数量、服务质量以及群众受益程度等指标。定期组织对基层医疗卫生机构绩效考核以及院长(主任)年度和任期目标责任考核。加强机构内部绩效考核,突出岗位工作量、服务质量、行为规范、技术难度、风险程度及服务对象满意度等内容,既调动医务人员积极性,又防止再度出现新的逐利行为。
4.7 推进家庭医生签约服务 (1)加大签约服务吸引力。组建以家庭医生为核心、专科医师提供技术支持的签约服务团队,向居民提供长期连续的基本医疗、公共卫生和健康管理服务。优化签约服务内涵,在就医、转诊、用药、医保等方面对签约居民实行差异化政策。(2)调动家庭医生团队签约服务积极性。签约服务费由财政、医保基金和签约居民个人缴费三部分组成,主要用于激励家庭医生开展签约服务,使家庭医生通过签约服务获得合理报酬。健全按居民签约服务数量、质量、满意度等获得合理报酬的绩效考核监管机制。
4.8 建立信息化技术支持体系 (1)推进健康保障信息化工程。强化公共卫生、计划生育、医疗服务、医疗保障、药品供应、综合管理等应用信息系统建设,推进数据采集、集成共享和业务协同。通过构建区域卫生信息平台,实现居民健康档案、电子病历、检验报告等信息共享和业务协同。通过远程医疗、即时通讯等方式,加强二级以上医院医师与基层医生的技术交流。(2)推进便民惠民服务。推进互联网预约分诊、移动支付、诊间结算、结果查询等应用。通过移动客户端、物联网等技术,搭建基层医生与居民的交流平台,为健康咨询、患者反馈、健康管理等提供便利,推进便民惠民服务,提升居民就医体验获得感。
作者贡献:秦江梅负责论文撰写;张丽芳负责典型案例整理;林春梅参与数据分析;张艳春负责摘要英文翻译。
本文无利益冲突。
[1]原卫生部.中国卫生统计年鉴2010[M].北京:中国协和医科大学出版社,2010.
[2]原卫生部.中国卫生统计年鉴2011[M].北京:中国协和医科大学出版社,2011.
[3]原卫生部.中国卫生统计年鉴2012[M].北京:中国协和医科大学出版社,2012.
[4]国家卫生和计划生育委员会.中国卫生和计划生育统计年鉴2013[M].北京:中国协和医科大学出版社,2013.
[5]国家卫生和计划生育委员会.中国卫生和计划生育统计年鉴2014[M].北京:中国协和医科大学出版社,2014.
[6]国家卫生和计划生育委员会.中国卫生和计划生育统计年鉴2015[M].北京:中国协和医科大学出版社,2015.
[7]国家卫生和计划生育委员会.中国卫生和计划生育统计年鉴2016[M].北京:中国协和医科大学出版社,2016.
[8]国家卫生和计划生育委员会.中国卫生和计划生育统计年鉴2017[M].北京:中国协和医科大学出版社,2017.
[9]国家卫生计生委基层司立足基层卫生面向健康中国推动国家基本公共卫生服务项目深入开展[Z].2016.
[10]国家卫生计生委卫生发展研究中心.2016年中国卫生总费用报告[Z].2017.
[11]国家卫生计生委卫生发展研究中心.2016年基层医疗卫生机构经济运行情况分析[Z].2017.
(本文编辑:闫行敏)
Progress of Comprehensive Reform of Primary Health Care in China
QINJiang-mei*,ZHANGLi-fang,LINChun-mei,ZHANGYan-chun
ChinaNationalHealthDevelopmentResearcherCenter,Beijing100191,China
*Correspondingauthor:QINJiang-mei,Professor,Doctorsupervisor;E-mail:qinjm@nhei.cn
This paper systematically reviewed typical practices and experience of the comprehensive reform of primary care in the whole country from 2009 to 2016,focusing on the innovation management system,financial compensation mechanism,personnel system reform,human resource management,performance allocation and assessment mechanism,performance appraisal mechanism,contracted services of general practitioners,primary health care workers system and development system of rural doctors in China.Analyzing data from China Health and Family Planning Statistical Year Book 2010—2017,National Financial Annual Report of Health Service 2009—2016 and survey data of contacted areas of primary care comprehensive reform 2014—2016,obvious achievements of comprehensive reform of primary health care have been shown as following.(1) The network of primary health care workers has been improved.(2) The number of primary health care workers has increased to a certain scale.(3) Quantity of primary health care services is increasing year by year in a more efficient manner.(4) The drug proportion as the whole revenue has been reduced and the cost of drugs has been reasonably controlled.(5) Patients and primary health care workers are more satisfied with primary health care system.However,challenges and problems exist.Firstly,the progress of comprehensive reform of primary health care in different areas is unbalanced.Secondly,the lack of sufficient services of primary care workers and the rapid development of hospital have a negative impact on comprehensive reform of primary care.Thirdly,the lack of talents in primary care system has become a bottleneck restricting the development of primary care system.Fourthly,multi-channel compensation mechanism needs further improvement.Fifthly,human resource management system is not sophisticated yet.Sixthly,essential drugs in primary care system can not meet the demand.Based on above analysis,this paper puts forward eight suggestions as follows.(1) Continuing to strengthen the primary care system.(2) Enhancing the competency of primary care services.(3) Innovating the primary care management system.(4) Establishing multi-channel compensation mechanism.(5) Further deepening the reform of the personnel system.(6) Improving the performance allocation and assessment mechanism.(7) Promoting contracted services of family doctors.(8) Establishing information support system for primary care.It is expected that these suggestions can provide the reference for a new round of comprehensive reform of primary care.
Comprehensive reform of primary health care;Compensation mechanism;Incentive allocation mechanism;Contracted services of family doctors
中国-世卫组织2016-2017双年度项目(201554356)
R 197
A
10.3969/j.issn.1007-9572.2017.22.001
2017-06-10;
2017-07-15)
【编者按】 2010年《国务院办公厅关于建立健全基层医疗卫生机构补偿机制的意见》首次从国家层面提出了大力推进基层医疗卫生机构综合改革。自此,各地加大财政投入、加强基层卫生服务能力建设、加快各项改革推进的步伐,探索建立新机制,其中有成功的经验,也存在一些困难和挑战。本期特邀国家卫生计生委卫生发展研究中心秦江梅研究员等对基层卫生综合改革的典型经验、取得的成效、面临的挑战进行阐述,并提出了针对性的政策建议,以期为我国基层卫生综合改革提供依据和借鉴。
100191北京市,国家卫生计生委卫生发展研究中心
*通信作者:秦江梅,研究员,博士生导师;E-mail:qinjm@nhei.cn

