床位分类管理对医院绩效改善的研究:以上海市某医疗集团骨科为例
■ 罗 莉周希喆曹建文
床位分类管理对医院绩效改善的研究:以上海市某医疗集团骨科为例
■ 罗 莉①周希喆①曹建文①

床位分类 治疗床位 康复床位 住院天数 住院费用 床位管理 转诊管理
目的:分析患者由治疗床位转诊到康复床位的住院天数、住院费用等信息,为转诊管理和床位分类管理研究提供依据。方法:从一所三级医院和一所二级医院病案管理系统导出骨科患者数据,利用Excel 2016和Access 2016进行数据整理匹配,利用SPSS 18.0进行数据分析。结果:8.14%主诊断的患者占总数的60.08%;治疗床位和康复床位住院天数的中位数分别为6天、12天;治疗床位和康复床位患者住院费用和日均住院费用的中位数分别为39295元、6530元和5411元、574元;82.76%股骨颈骨折住院费用发生在治疗床位。结论:床位分类管理可节省三级医院床日、为更多患者提供入住机会,可推动分级诊疗实现、促进各级医院回归功能定位,但仍需探索配套政策和管理研究。
病床是最重要的医疗资源之一,对病床的调控本质上是对医疗资源的调控[1-2]。现有医疗体制下,患者往往选择大医院就诊,从而导致三级医院一床难求,低级别医院医疗资源利用不足,经营困难[3]。据国家卫生计生委统计[4-5],近年来全国三级医院床位使用率超过99%,二级医院约90%,一级医院约60%。床位分类管理的思路是将所有床位按照服务功能分类,根据医疗机构功能定位划分床位类别,合理利用不同定位医疗机构的资源。合理的床位分类管理制度是实现急慢分治、双向转诊的基础,对于分级诊疗的推行具有重要意义[6]。
上海市作为床位分类管理的试点地区,经过多年对床位分类体系的探索,不乏有值得借鉴的实践经验。本研究以上海市某医疗集团下一所三级医院(治疗床位)和一所二级医院(康复床位)骨科为例,分析在两所医院治疗床位和康复床位转诊患者的数据,探讨该模式对两所医院绩效的改善以及存在的问题,以期为全国床位分类管理研究提供参考。
1 材料与方法
1.1 材料
该集团下三级医院实际开放床位1950张,设有33个临床科室、9个医技科室,医院的骨外科、运动医学科、急诊医学科为国家临床重点专科,骨科实际开放床位456张。该二级医院设置32个临床和医技科室,开放床位886张,该院骨科为上海市医学重点专科,骨科实际开放床位136张,床位使用率大于100%。两所医院属于上海同一行政辖区,行车距离不足3公里。
1.2 方法
分别从两所医院病案系统导出骨科患者病案首页信息。患者准入和排除条件:出入院时间在2013年1月1日至2016年8月31日;以身份证号码为唯一匹配整合两个数据库,排除未匹配上的患者;排除31天内在任一医院住院大于1次;排除转诊间隔时间超过30天的患者。共纳入1889位患者信息,入院以创伤原因为主,涉及主诊断(ICD-10)295个。
数据库整理和整合分别采用Excel 2016和Access 2016。数据分析采用SPSS 18.0,主要进行描述性分析。通过对住院天数、转诊间隔、住院费用、日均住院费用做P-P图、K-S检验、直方图等,判定这些数据均不服从正态分布,且对称性不佳,因此数据分析时采用中位数进行描述。采用专家访谈了解两所医院合作的相关情况。
2 结果
2.1 合作情况
两所医院骨科从2004年开始合作,涉及疾病主要为急性创伤和骨髓炎等。研究纳入的患者均为创伤患者。此类患者治疗中,三级医院床位的属性为治疗性床位,患者在该床位接受高难度的手术、治疗和严密的护理;二级医院床位的属性为康复性床位,患者在该床位接受简单手术、后续治疗和护理。
合作过程中,三级医院派一名经验丰富的医师驻二级医院做执行主任,每半年更换一次执行主任。执行主任的主要职责是患者管理、查房,组织医务人员业务学习(每2周1次)。当患者在二级医院需要手术时,则由三级医院的相关医疗小组派一位医师共同完成手术。
2.2 转诊患者基本情况
如表1所示,2014、2015年转诊患者比例分别占30.65%和29.49%;男、女占比分别为57.38%和42.62%;离异患者占比达78.51%;本区和本市患者分别占26.57%和34.94%,外地患者占37.43%;51.95%的患者通过急诊入院;40~69岁的患者占比54.89%;医疗保险类型主要是城镇职工基本医疗保险,占44.36%,全自费患者占53.31%。
2.3 患者入院疾病分布情况
如表2所示,累计60.08%的患者主诊断为24个,占主诊断总数的8.14%。其中股骨颈骨折患者188例,占9.95%;股骨粗隆间骨折患者134例,占7.09%。跟骨骨折、闭合性胫骨平台骨折、后天性外翻和取除骨折内固定装置患者分别占3.92%、3.44%、3.28%和3.12%。
2.4 患者住院天数分布情况
如表2所示,治疗床位住院天数中位数为6天,取除骨折内固定装置患者住院天数中位数最短,为4天;其次是桡骨下端骨折,为5天。髋臼骨折住院天数中位数最长,为9天。24个主诊断患者转院间隔天数中位数均为0天,大部分患者能实现从治疗床位出院的当天便入住康复床位。康复床位住院天数中位数为12天,其中取除骨折内固定装置、马蹄内翻足和双踝骨折住院天数中位数最短,均为10天;股骨骨折住院天数最长,为15天。
2.5 住院费用与日均住院费用情况
如表2所示,治疗床位患者住院费用的中位数为39295元。取除骨折内固定装置、髌骨骨折和跖骨骨折的住院费用中位数最低,分别为7545元、18483元和28875元;闭合性胫骨平台骨折、骨盆骨折和马蹄内翻足住院费用中位数最高,分别为62132元、58097元和55769元。康复床位患者住院费用的中位数为6530元,踝关节炎、马蹄内翻足和后天性外翻的住院费用最低,分别为4967元、4638元和4415元;股骨骨折、桡骨下端骨折和跖骨骨折患者住院费用最高,分别为9611元、8111元和8004元。
治疗床位患者日均住院费用的中位数为5411元。取除骨折内固定装置和髌骨骨折的住院费用最低,中位数分别为1573元和3512元;胫腓骨闭合性骨折和胫腓骨干骨折日均住院费用中位数最高,分别为8267元和7731元。康复床位患者日均住院年费用的中位数为574元。后天性外翻、马蹄内翻足、取除骨折内固定装置日均住院费用最低,分别为395元、448元和483元;骨盆骨折、股骨骨折和桡骨下端骨折患者日均住院费用最高,分别为668元、674元和653元。
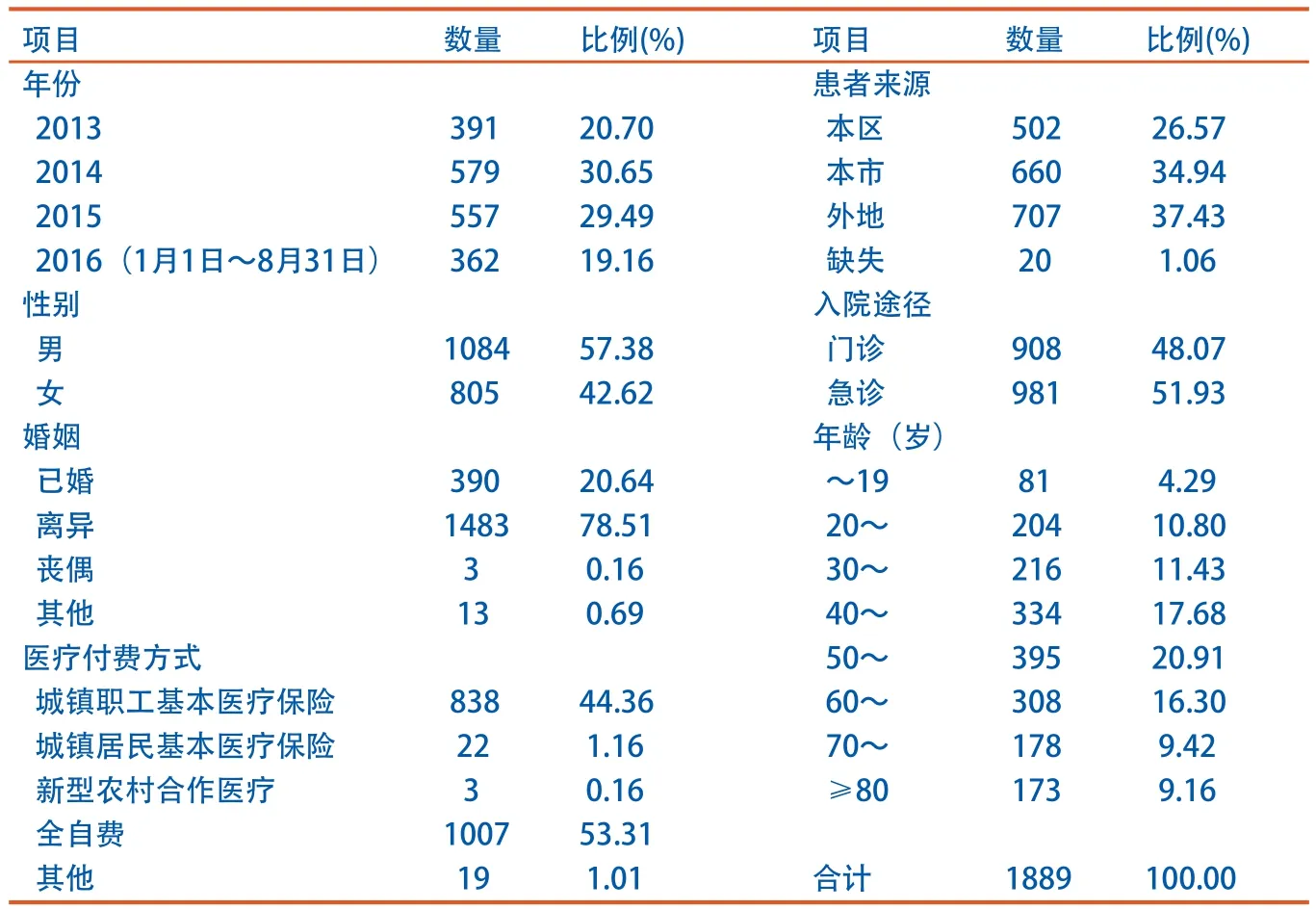
表1 转诊患者基本情况

表2 不同主诊断患者住院天数和住院费用
2.6 股骨颈骨折住院费用构成
取主诊断为股骨颈骨折的188患者[平均年龄(71.04±12.46)岁,中位数74岁]的住院费用构成数据进行分析,如图1所示。总体来看,住院费用的82.76%发生在治疗床位,康复床位仅占17.24%。从不同医疗项目的构成比例来看:比例最高的是手术用一次性医疗材料费,占57.30%,且绝大部分发生在治疗床位(57.06%);其次是西药费,占14.41%,其中康复床位占7.52%,比治疗床位(6.90%)略高;手术费排第3,占5.06%,其中4.98%发生在治疗床位。
3 讨论
3.1 节省三级医院床日,为更多患者提供入住机会
由于大医院床位资源有限,患者倾向于到大医院就医,许多患者术前需长时间等待。出现手术适应症后不能及时手术的患者,术后活动功能的恢复不佳,且发生残疾的机会往往会变大。另外,住院天数指标的限制也使得三级医院患者无法康复到理想的程度后出院,加之康复资源匮乏,患者对术后康复知识的知晓度较低[7],术后出现问题,才寻求康复医生的帮助,术后康复还处于被动康复状态[8]。
股骨颈骨折患者在治疗床位住院天数中位数与相近年份其他医院住院天数[(10.32±5.66)天、(15.55±2.89)天]相比较短[9-10]。通过床位分类管理,该三级医院每年可获得27786个床日为患者提供高精尖的医疗服务,按照该医院2015年6.5天平均住院天数的标准计算,每年可给4275位患者提供入住三级医院治疗床位的机会。在该模式下患者从治疗床位出院后,可直接入住康复床位,避免在身体机能尚未完全恢复的情况下被迫出院,保证治疗效果不被减弱[11],变被动康复为主动康复。
3.2 促进各级医院回归功能定位,推动分级诊疗实现
骨科患者住院费用高峰主要在5~7天,其费用高峰主要由手术费用和材料费用组成[12]。从三级医院的角度来看,通过转诊,治疗床位日均费用约0.5万元,远高于平均住院天数大于15天的其他医院(约0.2万元)[13]。基于此,经营管理者有动力采取积极的措施,减少低价值的占床日数,致力于解决急危重症和疑难疾病,优化业务结构,避免治疗床位资源浪费,提高医院收益,促进三级医院回归功能定位。
从二级医院的角度来看,每月由该院医师门诊收入骨科病房的患者仅约20人,与三级医院合作后床位扩张,常规每日在院患者140人左右,床位使用率大于100%,医院收入提高,缓解了经营难题,提高了医务人员绩效奖励,其经营管理者也乐于与三级医院合作。
因此,通过床位分类管理两所医院均能收益,有非常高的合作意向。可见该模式能促进各级医院回归功能定位,推动分级诊疗实现。

图1 股骨颈骨折患者住院费用构成情况
3.3 探索配套费用政策,保护患者权益经过上述分析可知,二三级医院在该模式下均可提高收入,患者是否能获得经济利益,可初步从医疗项目发生、定价以及报销的角度分析。
3.3.1 从医疗项目发生的角度来看。一般情况下,患者从治疗床位转诊到康复床位时仍需要接受一些入院检查项目,一方面与医疗质量的要求有关,更重要的是医疗纠纷处理“举证责任倒置”,若是因未做检查导致漏诊或耽搁疾病诊断从而产生不良后果,医务人员及医疗机构可能面对严厉的质疑和巨额医疗赔偿。有学者提出,医疗机构之间可实行医学检验结果互认制度,来减少医疗资源浪费,减轻患者经济负担[14]。然而,对于其中可能存在的相关法律风险仍有待详尽研究。
3.3.2 从医疗项目定价角度来看。三级医院手术费用在二级医院的基础上加价15%,对转诊到康复床位后还需要做手术的患者而言,可节省一笔开销;护理费、床位费、住院诊疗费等差距较小,对康复床位不手术的患者费用节省空间较小。
3.3.3 从医疗费用报销角度来看。以城镇职工为例,按照《上海市职工基本医疗保险办法》(沪府令8号)规定,在职职工1年内住院或者急诊观察室留院观察所发生的医疗费用,累计超过起付标准的部分,由统筹基金支付85%。可见,不同级别医院报销的比例并没有差异,对患者而言没有激励转诊的作用。同时还需注意的是,患者转诊的时间如果跨越了医疗保险结算年度,患者则需要另算起付线。
3.4 加强转诊管理,降低患者风险
患者转诊管理仍有待加强,如:制定患者转诊的标准,避免患者在身体条件不适宜的情况下被迫转到康复床位;制定转诊的执行规范和流程,避免患者在转诊途中发生意外和额外的费用;整合治疗床位和康复床位住院数据,掌握完整的治疗信息,方便医疗质量评价。
综上所述,该医疗集团骨科治疗床位和康复床位的分类管理,能够为更多患者提供就诊和主动康复机会,促进二三级医院提高收益、良好运营。但仍存在诸多的政策问题、管理问题亟待进一步研究,特别是该模式下患者是否能获得利益,制定怎么样的政策和管理措施才能让部分利给患者。
[1] 何雪松,曹晓红,李力达,等.美国医疗机构床位分类对上海的启示[J].中国卫生资源,2014,17(1):67-69.
[2] 熊雪晨,晏波,张帆,等.区域卫生规划中治疗床位规划模型研究[J].中国医院管理,2016,36(5):10-13.
[3] 毛文,王会,王壮志,等.三级医院功能定位研究[J].国外医学·卫生经济分册,2015,32(2):85-87.
[4] 中国人民共和国国家卫生和计划生育委员会. 2015年1-11月全国医疗服务情况[EB/OL]. (2016-04-11)[2016-11-03].http://www. nhfpc.gov.cn/mohwsbwstjxxzx/s7967/20160 4/73f12fb1f4ad4881b02e232571361dc4.shtml.
[5] 中国人民共和国国家卫生和计划生育委员会. 2014年1-11月全国医疗服务情况[EB/OL]. (2015-01-12)[2016-11-03].http://www. nhfpc.gov.cn/mohwsbwstjxxzx/s7967/20150 1/0faf05af332b4f9f83bc1244b84f6dfb.shtml.
[6] 宋乐薇,姚岚,李云飞,等.老龄化背景下国外床位分类管理制度的启示[J].中国医院管理,2016,36(1):16-18.
[7] 吕艳伟,吴新宝,侯树勋,等.骨科手术患者术后康复知识知晓度与需求度的多中心研究[J].中国骨与关节杂志,2016,5(3):205-208.
[8] 郭险峰,周淑娜,李旭.腰椎手术失败综合征的原因分析与康复治疗[J].中国骨与关节杂志,2014,3(9):670-674.
[9] 张健,蒋协远,黄晓文.1139例老年髋部骨折治疗及流行病学分析[J].中国医刊,2016,51(6):91-102.
[10] 郑海伦,黄巧萍,王春,等.临床护理路径在股骨颈骨折患者中应用效果的Meta分析[J].中国循证医学杂志,2015,15(11):1327-1333.
[11] 吴文栩,邢小利,杨胜武,等.全膝关节置换术后患者的康复护理[J].解放军护理杂志,2011,28(10):36-37.
[12] 肖谦,廖碧玉.某院住院患者日均医疗费用解析[J].解放军医院管理杂志, 2014,21(9):869-871.
[13] 陈治水,高广颖,王力红,等.股骨颈骨折住院费用结构及其影响因素灰色关联分析[J].中国卫生经济,2012,31(3):59-61.
[14] 王小荣,仇永贵.过度医疗的成因、防范措施及法律追责[J].中国卫生产业,2014(22):49-52.
Study on the improvement of hospital performance by bed classification management-A casestudy of orthopedics in a medical group in Shanghai
LUO Li, ZHOU Xizhe, CAO Jianwen// Chinese Hospitals. -2017,21(5):41-44
bed classification, therapeutic bed, rehabilitation bed, length of stay, hospitalization cost, bed management, referral management
Objectives: To analyze data of patients referred from therapeutic beds to rehabilitation beds including length of stay and hospitalization cost, and to provide evidence for practice and research of bed classifi cation management. Methods: Data of orthopedics patients were derived from the medical record system of a tertiary level general hospital and a secondary level general hospital. Microsoft Excel 2016 and Access 2016 were used for data sorting, and SPSS 18.0 was used for data analysis. Results: Patients of 8.14% primary diagnosis accounted for 60.08%. The median of length of stay for therapeutic and rehabilitation beds were 6 days and 12 days. Median of hospitalization cost and cost per day for therapeutic and rehabilitation beds were 39,295 Yuan, 6,530 Yuan and 5,411 Yuan, 574 Yuan. For femoral neck fracture patients, 82.76% cost were spent in therapeutic beds. Conclusions: Through bed classification management and referral, tertiary level hospitals can save length of stay for more patients. Hospitals at diff erent levels can adjust their role, which may promote the realization of hierarchical hospital visit. However, the management mode and support policy needs to be further researched. Author's address:The 6th People's Hospital, Affiliated to Shanghai Jiaotong University, No.600, Yishan Road, Shanghai, 200233, PRC
2016-11-22](责任编辑 张晓辉)
上海市卫生和计划生育委员会2016年定向委托项目(2016HP002);上海市发展与改革委员会2016年委托项目;上海交通大学医学院2015年度健康管理研究基金(LY201505);上海市第六人民医院2016年纵向预研基金项目(LYZY-0115)
①上海交通大学附属第六人民医院,200233 上海市宜山路600号
曹建文:上海交通大学附属第六人民医院绩效管理办公室主任,研究员
E-mail:caojw@sjtu.edu.cn

