胰腺炎并发胰周血管异常的临床分析
姚辉 郭晓钟 祁兴顺 陈江
·论著·
胰腺炎并发胰周血管异常的临床分析
姚辉 郭晓钟 祁兴顺 陈江
目的 探讨胰腺炎并发胰周血管异常患者的发生率及其临床特点。方法 回顾性分析沈阳军区总医院2013年1月至2014年12月收治的102例住院期间行增强CT或增强MRI检查的胰腺炎患者的临床资料,研究并发胰周血管异常的胰腺炎患者的影像学特征,分析并发胰周血管异常组及无胰周血管异常组临床资料的特点。结果 102例胰腺炎患者中,胰周血管并发症发生率为17.6%(18/102),以门静脉血管异常相对多见。伴有胰周血管异常组及无胰周血管异常组患者的发病年龄、性别比例、吸烟及饮酒情况、住院时间的差异均无统计学意义。与无胰周血管异常组患者比较,伴有胰周血管异常组患者的胰周积液、胰腺假性囊肿及胃底静脉曲张发生率均显著增加,差异具有统计学意义(P值均﹤0.05)。结论 胰腺炎患者可并发胰周血管异常,增强CT及增强MRI检查对其有诊断价值。胰周积液、胰腺假性囊肿、胃底静脉曲张在并发胰周血管异常的患者中相对多见。
胰腺炎; 胰周血管异常; 体层摄影术,X线计算机; 磁共振成像; 疾病特征
临床上胰腺炎的胰周血管异常(peripancreatic vascular abnormalities)并不少见,但由于认识不足容易造成漏诊或误诊。目前国内外应用增强CT进行胰腺炎胰周血管并发症的研究较多[1-2],然而应用增强MRI对其进行研究的报道相对较少[3]。本研究收集胰腺炎患者胰周血管异常的增强CT或MRI影像学表现及临床资料,分析胰周血管并发症的发生率及临床特点。
资料与方法
一、研究对象
收集2013年1月至2014年12月间沈阳军区总医院住院并行增强CT或增强MRI扫描的108例胰腺炎患者资料,胰腺炎的诊断均符合急性胰腺炎(AP)及慢性胰腺炎(CP)诊断标准[4-5],既往无胰周血管疾病史及手术史。排除2例胆胰肿瘤、2例肝硬化、2例临床资料不全的患者,最终纳入102例胰腺炎患者。所有患者均签署知情同意书。
二、影像学检查方法
增强CT检查采用通用Discovery CT 750HD机。扫描参数:管电压120 kV,参考电流150~400 mA,扫描厚度5 mm,层间距5 mm,螺距0.984 mm,球管旋转时间0.6 s/圈,重建层厚0.625 mm,重建间隔0.625 mm。先平扫,再以2.4~3.5 ml/s的速度注入碘海醇(300 mg I/ml)70~100 ml,分别于注射后25~30(动脉期)、60~70(门静脉期)、110~120 s(平衡期)扫描。
增强MRI检查采用Siemens Verio 3.0T机。扫描参数:容积内插抑脂扰相梯度(VIBE)回波序列,重复时间(TR) 3.92 ms,回波时间(TE) 1.39 ms,视野(FOV) 240 cm×320 cm,层厚3 mm,无间距,翻转角9°,激发次数1。
三、统计学分析

结 果
102例患者中男性75例,女性27例; AP 86例,CP 16例,AP中轻症AP(MAP) 68例,中度重症AP(MSAP)9例,重症AP(SAP)9例;年龄20~82岁,平均(51±15)岁。病因:胆石症49例,酒精性24例,高脂血症性7例,ERCP术后1例,特发性21例。79例患者接受了增强CT检查,23例患者接受了增强MRI检查。均无病死患者,平均住院时间(19.1±14.5)d。
102例胰腺炎患者中发现胰周血管异常18例,其中门静脉狭窄8例,脾静脉狭窄3例,门静脉血栓4例(图1),门静脉海绵样变性3例(图2),以门静脉血管并发症相对居多(14.7%)。18例有胰周血管异常者中,男性15例,女性3例;年龄21~79岁,平均(50±13)岁;吸烟5例,无吸烟13例;饮酒7例,无饮酒11例;MAP 7例,MSAP 4例,SAP 3例,CP 4例;影像学检查显示8例次(44.4%)有胰周积液,8例次(44.4%)脾脏增大,7例次(38.9%)并发胰腺假性囊肿,2例次(11.1%)并发胃底静脉曲张。平均住院时间(21.3±14.9)d。

图1 胰腺炎并发门静脉血栓患者的增强CT图像
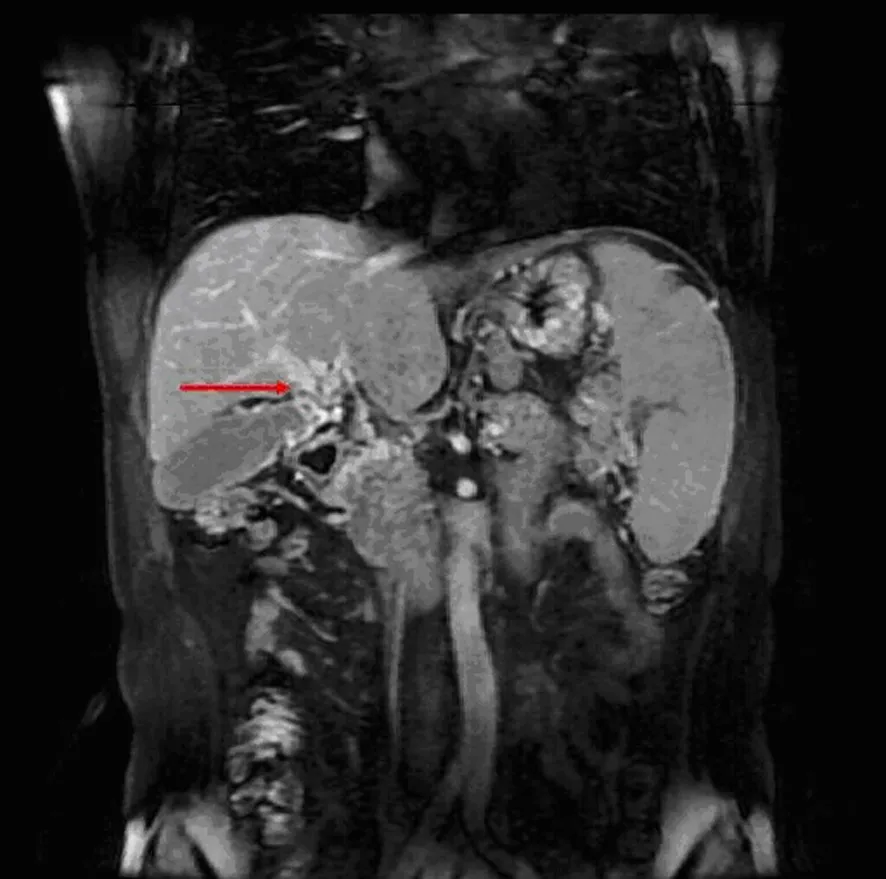
图2 胰腺炎并发门静脉海绵样变性的增强MRI图像
84例无胰周血管异常的胰腺炎患者中,男性60例,女性24例;年龄20~82岁,平均(52±15)岁;吸烟32例,无吸烟52例;饮酒26例,无饮酒58例;MAP 61例,MSAP 5例,SAP 6例,CP 12例;影像学检查显示9例次(10.7%)有胰周积液,23例次(27.4%)脾脏增大,12例次(14.3%)并发胰腺假性囊肿,1例次(1.2 %)并发胃底静脉曲张。平均住院时间(18.7±14.5)d。
有胰周血管异常的胰腺炎患者的胰周积液、胰腺假性囊肿、胃底静脉曲张的发生率显著高于无胰周血管异常的胰腺炎患者,差异均有统计学意义(χ2=12.143,P﹤0.001;χ2=5.920,P=0.015;χ2=5.111,P=0.024)。两组患者的性别比例、年龄、吸烟及饮酒情况、胰腺炎类型构成比、脾脏增大发生率及平均住院时间的差异均无统计学意义。
讨 论
胰腺炎并发胰周血管异常国外报道相对较多[6-8],国内报道相对较少[9-11],其总体发生率在13.6%左右[12]。胰腺炎的胰周血管并发症主要包括假性动脉瘤、动脉出血、脾静脉血栓、门静脉血栓及肠系膜上静脉血栓等[13]。假性动脉瘤的发生非常罕见。胰腺炎患者的动脉出血是因为血管壁被胰酶尤其是弹力蛋白酶消化所致,是最严重的血管并发症,可导致患者死亡。门静脉血栓发生率在0.2%~62.1%,脾静脉血栓发生率0.2%~41.7%,肠系膜上静脉血栓发生率0.3%~14%。胰周血管异常还可引起肠缺血、门脉高压、肝功能衰竭、食管胃底静脉曲张、胃肠出血、腹水等,因此,早期诊断胰周血管异常在临床上十分重要。
本研究结果显示,门静脉血管异常及脾静脉血管异常的发生率分别为14.7%及2.9%,总体发生率为17.6%,未发现有动脉出血及假性动脉瘤患者。本组胰周血管异常总体发生率略高的原因考虑为部分胰腺炎患者入院后仅接受CT平扫而未行增强CT检查,使部分MAP患者未能纳入研究所致。
既往有研究认为,肝外门静脉系统血栓即内脏静脉血栓在SAP中最常见,且胆石症是最常见的病因[14]。本研究18例有胰周血管异常患者中,MAP 7例,MSAP 4例,SAP 3例,分别占MAP 的10.3%(7/68)、MSAP的44.0% (4/9)、SAP 的33.3%(3/9),以MSAP及SAP患者更容易发生内脏静脉血栓。
有文献报道,脾静脉受累占胰周血管病变的比例最大,原因是脾静脉解剖位置邻近胰腺后方,胰腺局部炎症及血液高凝状态、炎症因子的刺激均可累及到脾静脉,这也是脾静脉血栓与胰腺炎的关系被研究较多的原因之一[15]。门静脉大多由肠系膜上静脉与脾静脉汇合而成,门静脉血栓会影响脾静脉及肠系膜上静脉血流流入肝脏,使门静脉侧支循环开放,其侧支循环可形成门静脉海绵样变性。通常认为胰腺炎伴有门静脉栓塞的形成需要一定的时间,提示我们在临床中需要动态监测胰周血管的变化情况。本研究结果还显示,胰周血管病变组的胃底静脉曲张比例高,提示胰源性门脉高压和门静脉海绵样变性继发于内脏血管血栓,增强CT、增强MRI以及胃镜检查均有重要的提示意义。
既往有关胰腺炎胰周积液与胰周血管并发症是否相关的研究结果存在争议[6,14]。本研究提示胰周积液在并发胰周血管病变的患者中明显升高,与Gonzelez等[6]的研究结果一致,提示血液浓缩和血管周围炎症是内脏血管血栓形成的重要原因,因此预防胰腺炎内脏血管血栓最适合的方法是及时清除感染的胰周积液。一项Meta分析研究[8]指出,胰腺炎中的脾肿大与脾静脉的血栓和闭塞无关,本研究也提示脾脏增大与内脏静脉血栓无关。
既往一项前瞻性的对酒精性AP及CP患者肝外门静脉系统血栓的研究提示[2],胰腺炎内脏静脉血栓形成与血液高凝状态无明显相关,局部炎症和假性囊肿是促进血管病变的主要因素,另外吸烟、CT严重程度指数(CTSI)高也促进血管栓塞的形成。本研究结果同样证实胰腺假性囊肿与胰周血管异常关系密切,提示囊肿对血管的局部压迫是血栓形成的危险因素。国内有学者认为[16],胰腺炎合并门静脉系统血栓的机制是因为胰腺与门静脉系统解剖上的关系、血液高凝状态及血管内皮损害等因素有关,提示在治疗中应注意补液治疗、营养支持治疗,应用低分子肝素从而预防门静脉血栓形成。有文献报道[17],吸烟可增加酒精性胰腺炎的严重程度,并可能增加内脏静脉血栓的发生。本研究结果提示,吸烟、饮酒在有或无胰周血管异常的胰腺炎患者间的差异无统计学意义。
在治疗方面,有学者[18]主张对门静脉系统血栓需采取积极的溶栓和抗凝治疗,必要时手术治疗。考虑到胰周血管异常不仅包括完全的血管栓塞,还包括静脉狭窄、胰腺局部积液及假性囊肿对局部内脏血管的改变[2,8],因此,在积极治疗胰腺炎并发症的同时可以动态行影像学检查,若提示有血栓增大,可动态采取抗凝、溶栓等治疗。但本研究未能做CTSI评分与胰周血管异常的相关性分析,在以后更大规模样本量的研究中进一步评价该指标。
[1] Mortelé KJ, Mergo PJ, Taylor HM, et al. Peripancreatic vascular abnormalities complicating acute pancreatitis: contrast-enhanced helical CT findings[J].Eur J Radiol, 2004,52(1):67-72.DOI:10.1016/j.ejrad.2003.10.006.
[2] Rebours V, Boudaoud L, Vullierme MP, et al. Extrahepatic portal venous system thrombosis in recurrent acute and chronic alcoholic pancreatitis is caused by local inflammation and not thrombophilia[J]. Am J Gastroenterol, 2012,107(10):1579-1585.DOI:10.1038/ajg.2012.231.
[3] 赵强,张晓明. 急性胰腺炎胰周血管受累的磁共振表现[J]. 磁共振成像, 2016, 7(2): 121-125.DOI:10.12015/issn.1674-8034.2016.02.007.
[4] 中华医学会消化病学分会胰腺疾病学组,《中华胰腺病杂志》编辑委员会,《中华消化杂志》编辑委员会.中国急性胰腺炎诊治指南(2013年,上海)[J].中华胰腺病杂志,2013,13(2):73-78.DOI:10.3760/cma.j.issn.1674-1935.2013.02.001.
[5] Levy P, Milan C, Pignon JP, et al. Mortality factors associated with chronic pancreatitis. Unidimensional and multidimensional analysis of amedical surgical series of 240 patients[J]. Gastroenterology, 1989, 96(4):1165-1172.
[6] Gonzelez HJ, Sahay SJ, Samadi B, et al. Splanchnic vein thrombosis in severe acute pancreatitis: a 2-year,single-institution experience[J].HBP.2011,13(12):860-864.DOI:10.1111/j.1477-2574.2011.00392.x.
[7] Easler J, Muddana V, Furlan A, et al. Portosplenomesenteric venous thrombosis in patients with acute pancreatitis is associated with pancreatic necrosis and usually has a benign course[J].Clin Gastroenterol Hepatol, 2014, 12(5):854-862.DOI:10.1016/j.cgh.2013.09.068.
[8] Butler JR, Eckert GJ, Zyromski NJ, et al. Natural history of pancreatitis- induced splenic vein thrombosis: a systematic review and meta-analysis of its incidence and rate of gastrointestinal bleeding[J].HPB, 2011, 13(12):839-845.DOI:10.1111/j.1477-2574.2011.00375.x.
[9] 张慕星,沈佳庆,许春芳. 急性重症胰腺炎合并门静脉血栓一例[J]. 中华临床医师杂志(电子版),2013,7(19):9002-9003.DOI:10.3877/cma.j.issn.1674-0785.2013.19.117.
[10] 朱湘文,周长圣,周晶,等. 胰周CT血管成像对重症急性胰腺炎临床分级的诊断价值[J]. 医学研究生学报, 2014, 27(1):73-76.
[11] 李雯,刘继喜,徐妍妍,等. 急性胰腺炎伴肝外静脉系统血栓形成2例[J]. 中日友好医院学报,2014, 28(2):108-112.DOI:10.3969/j.issn.1001-0025.2014.02.011.
[12] Xu W, Qi X, Chen J, et al. Prevalence of splanchnic vein thrombosis in pancreatitis: a systematic review and meta-analysis of observational studies[J].Gastroenterol Res Pract,2015,2015:245460.DOI:10.1155/2015/245460.
[13] 肖波,蒋志琼,张小明. 急性胰腺炎的并发症的MRI表现[J].国际医学放射学杂志, 2011, 34(5):448-450;455.DOI:10.3784/j.issn.1674-1897.2011.05.Z0508.
[14] Harris S, Nadkarni NA, Naina HV, et al. Splanchnic vein thrombosis in acute pancreatitis: a single-center experience[J]. Pancreas, 2013,42(8):1251-1254.DOI:10.1097/MPA.0b013e3182968ff5.
[15] Rogers C, Klatt EC. Splenic vein thrombosis in patients with acute pancreatitis[J].Int J Pancreatol, 1989, 5(2):117-121.
[16] 孙文静,陈东风. 胰腺炎导致门静脉系统血栓形成发病机制及其防治方法的探讨[J]. 临床肝胆病杂志,2010,26(5):484-486.DOI:
[17] Andriulli A, Botteri E, Almasio PL, et al. Smoking as a cofactor for causation of chronic pancreatitis: a meta-analysis[J]. Pancreas, 2010, 39(8): 1205-1210. DOI:10.1097/MPA.0b013e318df27c0.
[18] 陈文霞,张金萍,李建生. 胰腺炎并发门静脉系统血栓形成15例临床分析[J]. 中华胰腺病杂志,2013,13(3):195-196.DOI:10.3760/cma.j.issn.1674-1935.2013.03.014.
(本文编辑:吕芳萍)
Clinical analysis of peripancreatic vascular abnormalities complicated with pancreatitis
YaoHui,GuoXiaozhong,QiXingshun,ChenJiang.
DepartmentofGastroenterology,GeneralHospitalofShenyangMilitaryRegion,Shenyang110016,China
GuoXiaozhong,Email:guoxiaozhong1962@163.com
Objective To determine the prevalence and clinical features of peripancreatic vascular abnormalities in patients with pancreatitis. Methods The clinical data of 102 pancreatitis patients between January 2013 to December 2014 in the General Hospital of Shenyang Military Command who underwent contrast enhanced CT or contrast enhanced MRI scans were retrospectively analyzed. The radiological features of peripancreatic vascular abnormalities in such patients were examined, and the clinical features of pancreatitis patients with or without peripancreatic vascular abnormalities were investigated. Results Peripancreatic vascular abnormalities were found in 18 patients(17.6%), and vascular abnormalities were relatively common in portal vessels. No significant differences were observed on the age at onset, gender ratio, smoking status, alcohol consumption and length of stay between patients with and without peripancreatic vascular abnormalities. Compared with those without peripancreatic vascular abnormalities, patients with peripancreatic vascular abnormalities had a significantly higher incidence of peripancreatic fluid collection, pancreatic pseudocyst and gastric varices, and the differences were statistically significant(allP<0.05). Conclusions Peripancreatic vascular abnormalities can be complicated with pancreatitis. Enhanced CT or enhanced MRI were valuable in the diagnosis. Pancreatic pseudocyst, peripancreatic fluid collection and gastric varices were more common in pancreatitis complicated with peripancreatic vascular abnormalities.
Pancreatitis; Peripancreatic vascular abnormalities; Tomography, X-ray computed; Magnetic resonance imaging; Disease attributes
10.3760/cma.j.issn.1674-1935.2017.03.004
110016 沈阳,沈阳军区总医院消化内科
郭晓钟,Email:guoxiaozhong1962@163.com
2016-11-09)

