24 h动态血压监测在原发性高血压患者心血管危险分层评估中的价值
李建敏,李晨,寿松涛
(天津医科大学总医院,天津300000)
24 h动态血压监测在原发性高血压患者心血管危险分层评估中的价值
李建敏,李晨,寿松涛
(天津医科大学总医院,天津300000)
目的 通过分析原发性高血压(EH)患者24 h动态血压监测(ABPM)参数与其心血管危险分层的相关性,探讨ABPM在EH患者心血管危险分层评估中的应用价值。方法 选取1 277例EH患者,根据心血管危险分层标准分为低危组121例、中危组225例、高危组141例及很高危组790例,比较各组间的ABPM参数,采用Pearson等统计方法进行相关性分析,计算ROC曲线下面积、最佳截断点、阴性预测值、阳性预测值等。结果 四组间24 h平均收缩压(24 h SBP)、24 h平均舒张压(24 h DBP)、白天平均收缩压(dSBP)、白天平均舒张压(dDBP)、夜间平均收缩压(nSBP)、夜间平均舒张压(nDBP)、昼夜节律类型、夜间收缩压标准差(nSSD)、血压晨峰值差异有统计学意义(P均<0.05),白天收缩压标准差(dSSD)、白天舒张压标准差(dDSD)、夜间舒张压标准差(nDSD)差异无统计学意义(P均>0.05);血压晨峰值、nSBP、24 h SBP、nSSD与心血管危险分层呈正相关(r分别为0.512、0.414、0.273、0.202,P均<0.05);昼夜节律类型与心血管危险分层呈负相关(r=-0.471,P<0.05)。将低、中危组合为一组,高、很高危组合为一组,计算出的血压晨峰值、nSBP、24 h SBP、nSSD的ROC曲线下面积分别为0.825、0.785、0.694、0.645,最佳截断点分别为34.5、131.5、129.5、8.6 mmHg,其灵敏度分别为0.774、0.742、0.828、0.785,特异度分别为0.788、0.727、0.455、0.515,阳性预测值分别为0.924、0.900、0.827、0.860,阴性预测值分别为0.553、0.545、0.548、0.500;ROC曲线下面积除血压晨峰值与nSBP、24 h SBP与nSSD外,其他两两比较均有统计学差异(P均<0.05)。结论 EH患者ABPM参数与其心血管危险分层有关,血压晨峰值、nSBP、24hSBP、nSSD有助于心血管危险分层评估。
原发性高血压;动态血压监测;心血管危险分层
24 h动态血压监测(ABPM)已经越来越广泛的应用于高血压的诊断与治疗中,因其不仅可以提供各时段血压数值,还可以提供血压昼夜节律、血压变异、血压晨峰值等参数,国内外已有许多基于ABPM参数与心血管终点事件的研究,均表明上述参数与心血管事件、心血管病死率有密切联系。但原发性高血压(EH)患者心血管危险分层的评定标准中暂未纳入ABPM相关参数,而ABPM参数与心血管危险分层的相关性研究也少有报道,故于2014年8月~2016年6月,本研究对原发性高血压患者进行ABPM,并观察ABPM参数与其心血管危险分层的关系。
1 资料与方法
1.1 临床资料 选取2014年8月~2016年1月就诊的符合筛选条件的EH患者1 277例,其中男672例、女605例。入选标准:①符合高血压诊断标准;②年龄>18岁。排除标准:①处于感染、创伤、疼痛等应激状态或患有其他引起交感神经兴奋疾病者;②继发性高血压患者;③近2周内曾服用影响血压的药物;④拒绝入组患者。高血压诊断及心血管危险分层标准依照《中国高血压防治指南2010》[1]。按照《中国高血压防治指南2010》中的心血管危险分层标准,将入选者分为低危组121例(其中男59例、女62例)、中危组225例(其中男104例、女121例)、高危组141例(其中男88例、女53例)、很高危组790例(其中男424例、女366例)。四组间一般资料差异无统计学意义(P均>0.05)。
1.2 24 h ABPM 入选者均行24 h ABPM,采用德国IEM公司MOBILE无创性袖带式动态血压监测仪。检测方法如下:①检测前,先测量双上臂诊室血压,如双侧血压差别>10 mmHg,则选血压测量较高的一侧进行ABPM,如双侧血压差别<10 mmHg,则选非优势手臂进行ABPM;②将合适的袖带置于受试者肘关节上约10 cm处,袖带指示点置于肱动脉搏动处,袖带松紧度以能插入两个手指为宜;③开机后检查电量是否充足,并手动测血压一次以确认动态血压监测仪工作正常,测量期间嘱受试者手臂自然下垂,避免活动,直至一次测量完毕;④监测期间受试者可日常活动,避免饮酒、咖啡等,不服用影响血压的药物。⑤白昼(07:00~22:59)测量间隔为30 min,夜间(23:00~06:59)测量间隔为1 h,共测量40次,有效血压测量次数百分比>85%为测量有效,否则隔日重测;⑥监测完毕后将数据导入计算机分析软件,生成报告,收集以下参数:24 h平均收缩压(24 h SBP)、24 h平均舒张压(24 h DBP)、白天平均收缩压(dSBP)、白天平均舒张压(dDBP)、夜间平均收缩压(nSBP)、夜间平均舒张压(nDBP)、白天收缩压标准差(dSSD)、白天舒张压标准差(dDSD)、夜间收缩压标准差(nSSD)、夜间舒张压标准差(nDSD)、血压晨峰值(晨起2 h内平均收缩压-夜间最低收缩压)[2]、夜间血压下降百分率(白天血压平均值-夜间血压平均值)/白天血压平均值。比较各组间的一般资料与24 h SBP、24 h DBP、dSBP、dDBP、nSBP、nDBP、dSSD、dDSD、nSSD、nDSD、血压晨峰值、昼夜节律。其中昼夜节律的类型分为杓型(收缩压及舒张压的夜间血压下降百分率均>10%)、降杓型(0<收缩压和/或舒张压的夜间血压下降百分率<10%)、反杓型(收缩压和/或舒张压的夜间血压下降率<0)、超杓型(收缩压和/或舒张压的夜间血压下降率>20%)[3]。
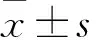
2 结果
2.1 各组间ABPM参数的比较 四组间24 h SBP、24 h DBP、dSBP、dDBP、nSBP、nDBP、nSSD、血压晨峰值差异有统计学意义(P均<0.05);dSSD、dDSD、nDSD差异无统计学意义(P均>0.05),见表1。四组间昼夜节律的构成差异有统计学意义(P均<0.05),见表2。
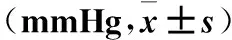
表1 四组间ABPM参数的比较
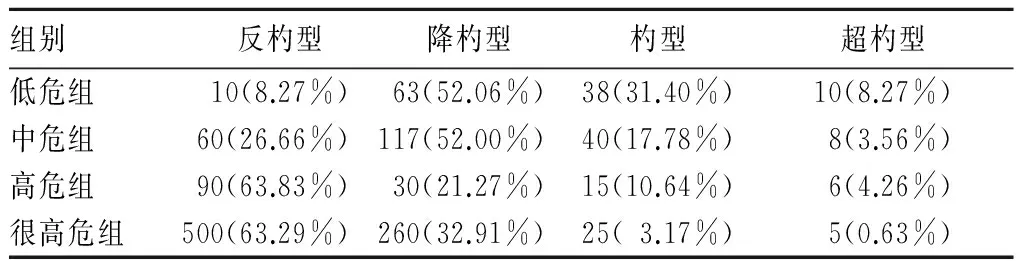
表2 四组间昼夜节律类型比较[n(%)]
2.2 ABPM参数与心血管危险分层的相关性 Pearson相关分析结果显示,血压晨峰值、nSBP、24hSBP、nSSD与心血管危险分层呈正相关(r分别为0.512、0.414、0.273、0.202,P均<0.05);Spearman等级相关分析结果显示,昼夜节律类型与心血管危险分层呈负相关(r=-0.471,P<0.05);其他参数与心血管分层无明显相关性(P均>0.05)。
2.3 ABPM参数对心血管危险分层评估的价值 将低、中危组合为一组,高、很高危组合为另一组,计算出血压晨峰值、nSBP、24 h SBP、nSSD的ROC曲线下面积分别为0.825、0.785、0.694、0.645,最佳截断点分别为34.5、131.5、129.5、8.6 mmHg,其灵敏度分别为0.774、0.742、0.828、0.785,特异度分别为0.788、0.727、0.455、0.515,阳性预测值分别为0.924、0.900、0.827、0.860,阴性预测值分别为0.553、0.545、0.548、0.500;各参数ROC曲线下面积除血压晨峰值与nSBP、24 h SBP与nSSD外,其他两两比较均有统计学差异(P均<0.05)。
3 讨论
原发性高血压是常见的慢性心血管疾病,是全球范围内的重大公共卫生问题。国际多项临床研究提示,原发性高血压患者急性心血管事件的发生率明显增加[4,5],血压与心血管疾病危险性间的关系一致,持续存在,并独立于其他危险因素[6,7]。2011年英国高血压指南第1次将ABPM列为高血压的诊断依据[8]。临床上,逐渐意识到ABPM在高血压合并各种危险因素时对心血管事件的预测价值。本研究显示,血压晨峰值、nSBP、24 h SBP、nSSD、昼夜节律类型与心血管危险分层相关,血压晨峰值、nSBP、24 h SBP、nSSD危险分层最佳截断点分别为34.5、131.5、129.5、8.6 mmHg,且血压晨峰值及nSBP对心血管危险分层的诊断价值较高,阳性预测价值大于阴性预测价值,这可能与心血管危险分层是由多种危险因素,靶器官损害,临床并发症或合并糖尿病等方面决定,而非血压单一因素决定。
血压晨峰现象是指清晨血压的急剧上升,2003年由日本学者Kario[9]首次提出,并研究发现晨峰血压是预测脑卒中发生的独立危险因素。高血压患者早期,晨峰血压的升高可能会导致非冠状动脉性疾病的冠脉微血管功能障碍,是冠脉血流储备受损的独立危险因素[10]。本研究以“晨起2 h内平均收缩压减去夜间最低收缩压”作为血压晨峰值,其判定心血管危险分层的最佳截断点为34.5 mmHg,与既往研究采用的截点相近[11]。提示当血压晨峰值>34.5 mmHg时,患者发生心血管事件的可能性比较大。
本研究中,nSBP、nSSD、24 h SBP与心血管危险分层相关,提示夜间血压和收缩压对心血管事件的预测意义更大,其中以nSBP的预测意义最大。与Boggia等[12]研究得出的夜间血压较日间血压更好地预测总体死亡率、心血管病死率结论一致。其机制可能与夜间自主神经功能活性异常,日间钠排泄异常等有关,且夜间血压升高患者常伴有呼吸睡眠暂停低通气综合征、2型糖尿病、慢性肾功能不全等,均加剧了靶器官的损害。
夜间血压升高导致血压昼夜节律的改变,提升了降杓型、反杓型血压的发生率,Gorostidi等[13]阐述了血压昼夜节律与心血管危险分层间的密切关系,在他们的研究中,非杓型在低-中危高血压患者中占47.9%,而在高危患者中占58.7%(OR=1.54,95%CI1.45~1.64);本研究中,血压昼夜节律类型与心血管危险分层呈明显相关,且高危及很高危组的反杓型发生率较低危及中危组明显升高。
血压昼夜节律在一定程度上反映血压变异性,血压变异性是指在一定时间内血压的波动幅度,研究发现SSD、DSD与脓毒症患者结局相关,进一步提示血压变异受交感神经紧张、免疫调节异常等因素影响[14]。Palatini等[15]研究显示, 测量夜间血压变异有助于高血压患者的心血管事件风险预测,nSSD、nDSD增加10 mmHg, 心血管事件风险分别增加1.48倍、3.34倍。本研究中只有nSSD与心血管危险分层相关,可能与靶器官的损害受长时血压变异影响较大有关;且nSSD的ROC曲线下面积小于血压晨峰值及nSBP,说明血压变异性与血压数值相比,对心血管事件的发生影响较小。
[1] 中华高血压防治指南修订委员会.中国高血压防治指南2010[J].中华高血压杂志,2011,19(8):701-743.
[2] 中华医学会心血管病学分会高血压学组.清晨血压临床管理的中国专家指导建议[J].中华心血管病杂志,2014,42(9):721-725.
[3] Parati G , Stergiou G , O′Brien E, et al. European society of hypertension practice guidelines for ambulatory blood pressure monitoring[J].J Hypertens, 2014,32(7):1359-1366.
[4] 张捷,陈本发,兰军,等.原发性高血压患者踝臂指数与左心室肥厚的关系[J].山东医药, 2012, 52(25):77-78.
[5] de la Sierra A, Banegas JR, Segura J, et al. Ambulatory blood pressure monitoring and development of cardiovascular events in high-risk patients included in the Spanish ABPM registry: the cardiorisc event study[J]. J Hypertens, 2012,30(4):713-719.
[6] Ko MJ, Park CM, Kim YJ, et al. Clinical application and potential effects of 2014 hypertension guidelines on incident cardiovascular events[J]. AM Heart J, 2015,170(5):1042-1049.
[7] 廖火城,钟思干,刘凌,等.冠心病预测评分系统的建立及评价[J].山东医药, 2016, 56(31):58-60.
[8] Krause T, Lovibond K, Caulfield M, et al.Management of hypertension: summary of NICE guidance[J]. BMJ, 2011,343:d4891.
[9] Kario K, Pickering TG, Umeda Y,et al.Morning surge in blood pressure as a predictor of silent and clinical cerebrovascular disease in elderly hypertensives:a prospective study[J].Circulation, 2003,107(10):1401-1406.
[10] Caliskan M, Caliskan Z, Gullu H, et al. Increased morning blood pressure surge and coronary microvascular dysfunction in patient with early stage hypertension[J]. J AM Soc Hypertens, 2014,8(9):652-659.
[11] Li Y, Thijs L, Hansen TW, et al. Prognostic value of the morning blood pressure surge in 5645 subjects from 8 populations[J].Hypertension, 2010,55(4):1040-1048.
[12] Boggia J, Li Y, Thijs L, et al. Prognostic accuracy of day versus night ambulatory blood pressure: a cohort study[J]. Lancet, 2007,370(9594):1219-1229.
[13] Gorostidi M, Sobrino J, Segura J, et al. Ambulatory blood pressure monitoring in hypertensive patients with high cardiovascular risk: A cross-sectional analysis of a 20 000-patient database in Spain[J]. J Hypertens, 2007,25(5):977-984.
[14] Pandey NR, Bian YY, Shou ST. Significance of blood pressure variability in patients with sepsis[J]. World J Emerg Med, 2014,5(1):42-47.
[15] Palatini P, Reboldi G, Beilin LJ, et al. Added predictive value of night-time blood pressure variability for cardiovascular events and mortality: the ambulatory blood pressure-international study[J]. Hypertension, 2014,64(3):487-493.
10.3969/j.issn.1002-266X.2017.17.021
R544.1
B
1002-266X(2017)17-0062-03
2016-11-26)

