腹腔镜手术治疗剖宫产术后子宫瘢痕部位妊娠临床分析
孙绍敏
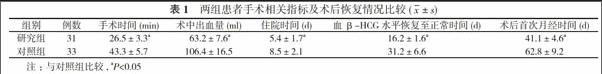
【摘要】 目的 分析腹腔镜手术治疗剖宫产术后子宫瘢痕部位妊娠的效果。方法 31例腹腔鏡手术治疗的剖宫产术后子宫瘢痕部位妊娠患者作为研究组。选取同期33例接受开腹手术治疗的剖宫产术后子宫瘢痕部位妊娠患者作为对照组, 对比两组治疗效果及临床指标。结果 研究组患者手术所用时间、术中出血量、住院时间、血β-人绒毛膜促性腺激素(HCG)水平恢复至正常时间及术后首次月经时间分别是(26.5±3.3)min、(63.2±7.6)ml、(5.4±1.7)d、(16.2±1.6)d及(41.1±4.6)d;对照组患者分别为(43.3±5.7)min、(106.4±16.5)ml、(8.5±2.1)d、(31.2±6.6)d及(62.8±9.2)d;研究组患者术中出血量少于对照组, 手术所用时间、住院时间、血β- HCG水平恢复至正常时间及术后首次月经时间均短于对照组, 差异有统计学意义(P<0.05)。结论 腹腔镜手术治疗剖宫产术后子宫瘢痕部位妊娠更为安全、有效, 能够缩短手术时间, 减轻患者痛苦, 保障母婴平安。
【关键词】 腹腔镜手术;剖宫产术后;子宫瘢痕部位妊娠
DOI:10.14163/j.cnki.11-5547/r.2017.08.031
【Abstract】 Objective To analyze effect by laparoscopic surgery in the treatment of scarred uterus pregnancy after cesarean section. Methods There were 31 patients with scarred uterus pregnancy after cesarean section in laparoscopic surgery as research group and 33 patients with scarred uterus pregnancy after cesarean section in laparotomy as control group. Comparison were made on treatment effect and clinical indexes in two groups. Results The research group had operation time, intraoperative bleeding volume, hospital stay time, recovery time of blood β-human chorionic gonadotropin, postoperative first menstruation time respectively as (26.5±3.3) min, (63.2±7.6) ml, (5.4±1.7) d, (16.2±1.6) d and (41.1±4.6) d, which were respectively (43.3±5.7) min, (106.4±16.5) ml, (8.5±2.1) d, (31.2±6.6) d and (62.8±9.2) d in the control group. The research group had less intraoperative bleeding volume and shorter operation time, hospital stay time, recovery time of blood β-human chorionic gonadotropin and postoperative first menstruation time than the control group. Their difference had statistical significance (P<0.05). Conclusion Laparoscopic surgery in treating scarred uterus pregnancy after cesarean section shows remarkable safety and effectiveness. It can shorten operation time, relieve pain in patients, and guarantee maternal and infantile safety.
【Key words】 Laparoscopic surgery; After cesarean section; Scarred uterus pregnancy
随着近些年剖宫产适应证越来越广, 临床选择行剖宫产手术分娩的产妇逐年增加, 各种与剖宫产相关的并发症发生率也相应增加。剖宫产术后子宫瘢痕妊娠是其中严重并发症, 对产妇生命安全、生活质量的不良影响显而易见[1]。帮助发生剖宫产术后子宫瘢痕妊娠患者合理选择治疗术式, 保障最佳效果的同时最大程度减少损伤, 保留生育能力, 是临床工作重点。本文分析了腹腔镜手术治疗剖宫产术后子宫瘢痕部位妊娠的效果, 现报告如下。
1 资料与方法
1. 1 一般资料 选取2014年6月~2015年6月在本院接受手术治疗的64例剖宫产术后子宫瘢痕部位妊娠患者, 根据手术方法不同分为研究组(31例)和对照组(33例)。纳入标准:①患者均进行细致检查, 明确诊断为剖宫产术后子宫瘢痕妊娠;②患者的病历资料相对完整, 无施术、麻醉禁忌证;③患者无其他系统严重疾病、恶性肿瘤和严重肝肾功能障碍;④患者既往无精神疾病史, 无意识障碍, 同意接受手术治疗且能够配合。研究组患者年龄25~37岁, 平均年龄(28.3±3.1)岁;孕次1~4次, 平均孕次(1.5±0.7)次;停经时间37~74 d, 平均停经时间(54.2±7.1)d;距前次剖宫产时间1~6年, 平均时间(3.2±1.5)年。对照组患者年龄24~38岁, 平均年龄(29.1±3.3)岁;孕次1~4次, 平均孕次(1.6±0.9)次;停经时间36~76 d, 平均停经时间(54.6±7.3)d;距前次剖宫产时间1~5年, 平均时间(3.1±1.8)年。两组患者一般资料比较差异无统计学意义(P>0.05), 具有可比性。
1. 2 方法 所有患者前来就诊时给予积极接待, 安排妇产科医生为其诊治, 进行全面检查并评估镇痛状况, 综合各项检查结果证实诊断后给予对症治疗和悉心护理, 两组患者在严格排除手术禁忌后均接受手术治疗。对照组患者行开腹手术治疗, 根据患者年龄、全身状况以及生育要求选择开腹术式, 如全子宫切除术、次全子宫切除术、病灶切除加子宫修补等。研究组患者行腹腔镜手术治疗:协助患者处于合适体位, 施以全身麻醉, 麻醉效果满意后实施腹腔镜常规操作, 对盆腔中情况、瘢痕局部状态、子宫外形、妊娠包块体积等施以探查, 若患者属内生型则行宫腔镜检查, 并在腹腔镜下实施负压吸宫操作, 待清除干净妊娠后在腹腔镜下对子宫瘢痕的薄弱处施以修补缝合;若患者属外生型, 如存在活动性出血需施以动脉阻断, 在阻断完成后将膀胱腹膜反折打开, 将膀胱下推使妊娠包块暴露, 在腹腔镜辅助下经引导实施负压吸引, 若存在破口或在实施吸引操作时宫腔镜发现局部存在较明显薄弱, 可将子宫瘢痕切口并对破裂口的边缘予以修剪, 注意修剪过瘢痕组织的边缘处要暴露至子宫肌层, 操作完毕施以间断缝合。
1. 3 观察指标 观察并对比两组患者手术相关指标(手术所用时间、术中出血量)及术后恢复情况(血β- HCG水平恢复至正常时间、住院时间、术后首次月经时间)。
1. 4 统计学方法 采用SPSS18.0统计学软件对数据进行统计分析。计量资料以均数± 标准差( x-±s)表示, 采用t检验;计数资料以率(%)表示, 采用χ2 检验。P<0.05表示差异具有统计学意义。
2 结果
研究组患者手术所用时间、术中出血量、住院时间、血β- HCG水平恢复至正常时间及术后首次月经时间分别是(26.5±3.3)min、(63.2±7.6)ml、(5.4±1.7)d、(16.2±1.6)d及(41.1±4.6)d;对照组患者手术所用时间、术中出血量、住院时间、血β-HCG水平恢复至正常时间及术后首次月经时间分别是(43.3±5.7)min、(106.4±16.5)ml、(8.5±2.1)d、(31.2± 6.6)d及(62.8±9.2)d;研究组患者术中出血量少于对照组, 手術所用时间、住院时间、血β- HCG水平恢复至正常时间及术后首次月经时间均短于对照组, 差异有统计学意义(P<0.05)。见表1。
3 讨论
剖宫产术后子宫瘢痕妊娠属临床相对少见的异位妊娠类型, 指产妇行剖宫产手术后子宫切口局部有瘢痕组织形成, 而再次妊娠后胚胎着床在瘢痕组织的缺陷处[2]。多数情况下, 剖宫产术后子宫瘢痕妊娠发生后的早期并无明显症状, 较难被发现, 容易被患者忽视, 但若治疗被耽误, 诱发子宫破裂或大出血的几率非常高, 甚至有患者因此失去生育能力, 或危及其生命安全[3-6]。因此, 临床必须给予此类患者足够重视, 及早帮助其确诊, 及早开始治疗。
关于剖宫产术后子宫瘢痕妊娠的治疗, 目前并无统一治疗方案, 临床多是应用药物保守治疗或行手术治疗[7, 8]。若选择药物保守治疗虽不会对患者的子宫造成损伤, 能够保留生育能力, 但单纯依靠药物治疗所需的治疗时间偏长, 而且治疗期间难以使患者保持β-HCG水平稳定, 在一定程度上增加发生大出血的风险, 固治疗成功率并不高[9-12]。剖宫产术后子宫瘢痕妊娠手术治疗多是行传统清宫术, 虽有一定的治疗效果, 但施术过程存在有一定盲目性, 并不能准确的定位病灶, 且对子宫造成的创伤大, 对妊娠组织清除效果也不彻底, 无疑增加了术后并发症的发生率, 固临床需慎重选择[13-16]。近些年来内镜设备与微创技术不断的发展、完善, 为该病的治疗提供了更多新的选择。宫腔镜手术属微创手术, 有创伤小、流血少、恢复快的特点, 而且在宫腔镜引导下可对妊娠组织准确定位、彻底清除, 一定程度上降低了对子宫的损伤, 不会影响患者生育能力, 具有较高的安全性与可操作性[17-20]。
本文研究显示, 研究组患者手术所用时间、术中出血量、住院时间、血β-HCG水平恢复至正常时间及术后首次月经时间分别是(26.5±3.3)min、(63.2±7.6)ml、(5.4±1.7)d、 (16.2±1.6)d及(41.1±4.6)d;对照组患者分别为(43.3±5.7)min、(106.4±16.5)ml、(8.5±2.1)d、(31.2±6.6)d及(62.8±9.2)d;研究组患者术中出血量少于对照组, 手术所用时间、住院时间、血β-HCG水平恢复至正常时间及术后首次月经时间均短于对照组, 差异有统计学意义(P<0.05)。研究结果充分证明了腹腔镜手术治疗剖宫产术后子宫瘢痕部位妊娠的优势。
综上所述, 腹腔镜手术治疗剖宫产术后子宫瘢痕部位妊娠更为安全、有效, 能够缩短手术时间, 减轻患者痛苦, 保障母婴平安。
参考文献
[1] 刘欣燕, 吴琳琳. 剖宫产瘢痕妊娠的治疗进展. 中国计划生育和妇产科, 2013, 5(4):8-11.
[2] 罗蒙. 腹腔镜治疗剖宫产子宫瘢痕妊娠的临床分析. 临床和实验医学杂志, 2012, 11(4):308-309.
[3] 夏晓平. 剖宫产瘢痕部位妊娠的临床诊治分析. 检验医学与临床, 2014, 11(12):1618-1619.
[4] 王克芳, 王菊荣, 李斌, 等. 腹腔镜手术治疗剖宫产术后子宫瘢痕部位妊娠. 中国微创外科杂志, 2011, 16(6):496-497.
[5] 王洪玲. 腹腔镜在治疗剖宫产后子宫瘢痕妊娠中的应用价值. 中国现代医生, 2013, 51(36):159-160.
[6] 王光伟, 刘晓菲, 萨日娜, 等. 腹腔镜手术治疗外生型剖宫产术后子宫瘢痕妊娠32例临床分析. 中华妇产科杂志, 2014, 49(1):
6-9.
[7] 王细文, 李家福, 陈红, 等. 腹腔镜在子宫瘢痕部位妊娠处理中的应用. 中国妇产科临床杂志, 2013, 14(1):34-36.
[8] 梁小梅. 宫颈注射甲氨喋呤联合腹腔镜手术治疗剖宫产术后子宫瘢痕部妊娠. 微创医学, 2013, 8(3):364-365.
[9] 郭霞, 刘明, 吴静, 等. 腹腔镜治疗剖宫产后子宫瘢痕妊娠的应用研究. 实用临床医药杂志, 2015, 19(22):85-87.
[10] 邵莉萍, 陈琴, 周秋霞, 等. 腹腔镜手术治疗子宫瘢痕部位妊娠9例临床分析. 浙江临床医学, 2015(4):613-614.
[11] 尹志辉. 腹腔镜手术在外生型剖宫产术后子宫瘢痕妊娠治疗中的应用分析. 医学信息, 2015(18):192.
[12] 陳雪, 黄岳, 李艳飞. 腹腔镜手术治疗早期外生型剖宫产术后子宫瘢痕妊娠的疗效观察. 山西医药杂志, 2016, 45(7):753-756.
[13] 夏瑾瑜, 王瑞静, 于洁, 等. 剖宫产术后子宫瘢痕妊娠85例临床分析. 青岛医药卫生, 2016, 48(2):100-102.
[14] 王凯. 腹腔镜手术与宫腔镜手术对剖宫产术后子宫瘢痕妊娠的疗效比较. 现代诊断与治疗, 2016, 27(2):367-368.
[15] 顾玉华. 剖宫产术后子宫瘢痕妊娠的临床分析. 中国医药指南, 2013(9):471-472.
[16] 陈布泽, 杜文升. 腹腔镜治疗剖宫产子宫瘢痕妊娠的临床研究. 中国中医药科技, 2014(z1):25.
[17] 哈木斯孜·和保克. 腹腔镜治疗剖宫产后子宫瘢痕妊娠的价值. 实用妇科内分泌电子杂志, 2015, 2(7):57.
[18] 李雄英. 腹腔镜手术治疗剖宫产瘢痕部位妊娠的临床探讨. 腹腔镜外科杂志, 2015(12):899-901.
[19] 左小青. 腹腔镜治疗剖宫产瘢痕部位妊娠一例临床分析. 内蒙古医学杂志, 2012(S8):18.
[20] 陶露. 腹腔镜治疗剖宫产瘢痕部位妊娠临床分析. 中外医疗, 2012, 31(24):168-169.
[收稿日期:2017-01-06]

