不同干预时机对妊娠期梅毒母儿结局的影响
曹羽明 曹越 杜二球 张元珍
梅毒(TP)是由梅毒螺旋体引起的一种以性接触为主要传播途径的疾病。妊娠期梅毒是指在妊娠期间有梅毒感染或梅毒患者合并妊娠。近年来其发生率呈上升趋势,文献报道全球每年约1 200万人感染梅毒,约200万为孕妇[1]。妊娠合并梅毒的发病率为0.52%[2]。在妊娠任何时期梅毒螺旋体都可能通过胎盘垂直传播,引起胎儿宫内感染,造成流产、死胎、早产或分娩先天性梅毒儿等不良结局[3-5]。抗梅毒治疗可改善妊娠期梅毒患者的妊娠结局,也是降低先天性梅毒儿出生的关键。把握妊娠期梅毒干预的正确时机,进行规范化治疗,才能有效降低不良妊娠结局及先天性梅毒的发生风险。妊娠期梅毒干预时机的选择目前尚无统一定论[6-7]本研究通过Meta分析,评价不同干预时机妊娠期梅毒的母婴结局,为妊娠期梅毒干预时机选择提供可靠依据。
对象与方法
1.对象:检索Pubmed(Medline)、EMbase、CNKI、万方资源数据库、维普等文献库。采用MESH词表主题词进行检索,检索时间均为建库至2016年4月1日。手检纳入文献的参考文献。如实验报告不详或资料缺乏,通过邮件与作者进行联系获取。英文检索策略为“pregnancy”、“syphilis”和“pregnancy outcomes or abortion or premature birth或congenital syphilis”;中文检索策略为“妊娠期梅毒或妊娠合并梅毒”和“妊娠结局或早产或流产或死胎/死产”或“先天梅毒”。
2.检索步骤:(1)检索原始论文,并对文献命题、摘要、关键词进行分析,进一步确定文献检索的关键词;(2)运用相关主题词进行检索,如果摘要初步符合纳入标准,进一步查找阅读全文;(3)手工检索纳入文献的参考文献。
3.文献纳入:(1)研究类型。纳入所有比较孕早期(≤12周)、孕中期(13~27周)、孕晚期(≥28周)或孕早期(≤12周)、孕中晚期(>12周)干预妊娠期梅毒母儿结局的队列研究。(2)研究对象经临床诊断为妊娠合并梅毒的患者。(3)干预措施,妊娠期梅毒患者在不同孕周进行驱梅治疗。(4)测量指标包括,①妊娠结局评价指标,流产、早产、死胎/产;②胎儿结局评价指标包括低出生体重儿、先天梅毒儿。
4.排除标准:(1)原始数据重复;(2)梅毒孕妇干预时机不明确;(3)只有摘要而缺乏全文并索取无果;(4)重要资料报告不全。
5.文献筛选:由2名研究人员对文献题目和摘要进行初筛,排除不符合纳入标准的文献,对初筛保留但无法确定是否保留的文献进行全文筛选。在重复发表的文献中,取公开发表经同行审议的期刊论文,筛选结果不一致的,通过讨论或参考第三者意见,缺乏的资料尽量与原作者联系。
6.数据提取:采用自制资料提取表提取资料,提取内容如下。(1)纳入研究的基本信息,包括研究题目、第一作者、发表杂志及时间等;(2)研究对象的基本特征,包括各组的样本数、年龄等;(3)干预具体时间;(4)偏倚风险评价的要素;(5)所关注的结局指标。
7.质量评价:2位评价员根据纽卡斯尔-渥太华量表(Newcastle-Ottawa Scale,NOS)独立评价纳入文献质量,评价内容包括研究人群选择(selection)可比性(comparability)、暴露(exposure)评价和结局(outcome)评价。满分9分,除可比性为2分外,其余项目每条均1分。
8.统计学处理:采用RevMan 5.2进行分析。采用RR值及95%CI评价结果。首先通过χ2、I2检验对同类研究间的异质性进行评价,若P≥0.1,I2≤50%,说明研究间存在异质性的可能性小,使用固定效应模型;若P<0.1,I2>50%,说明研究间具有异质性,则对其异质性来源进行分析,根据可能出现的异质性因素进行亚组分析,必要时采用敏感性分析来分析检验结果的稳定性,若异质性过大并不能判断其来源则放弃Meta分析改为描述性分析。按纳入研究设计,将相同研究设计的研究作为一个亚组进行亚组分析。排除低质量研究及按不同研究类型(回顾性队列研究)进行敏感性分析,评价Meta分析结果的稳定性。用倒漏斗图分析潜在的发表偏倚。
结果
1.文献检索结果:初检文献3 228篇,阅读文题及摘要后排除不符合纳入标准文献,共获得113篇。首先,剔除Wallace等[6]一系列与纳入标准不符的研究,通过进一步查阅全文、复筛,李丽的研究排除重复后纳入数据全面的一篇[18],最终纳入20个队列研究[8-27](图1)。研究人群为妊娠期梅毒患者,根据其驱梅时机分为孕早期组(妊娠≤12周干预)660例,孕中晚期组(妊娠>12周干预)2 201例,见表1。
2.纳入研究的质量评价:根据纽卡斯尔-渥太华量表(NOS)对每篇纳入文献进行方法学质量评价,纳入研究的得分均为7分以上,质量较高,论证强度较强,见表2。
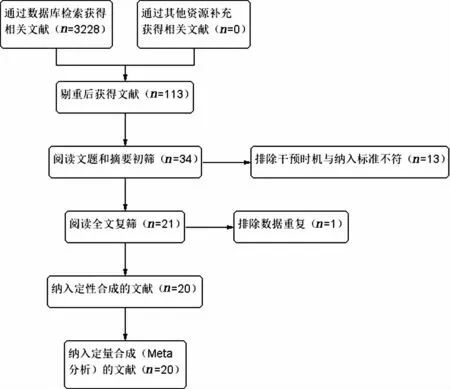
图1 文献筛选流程及结果
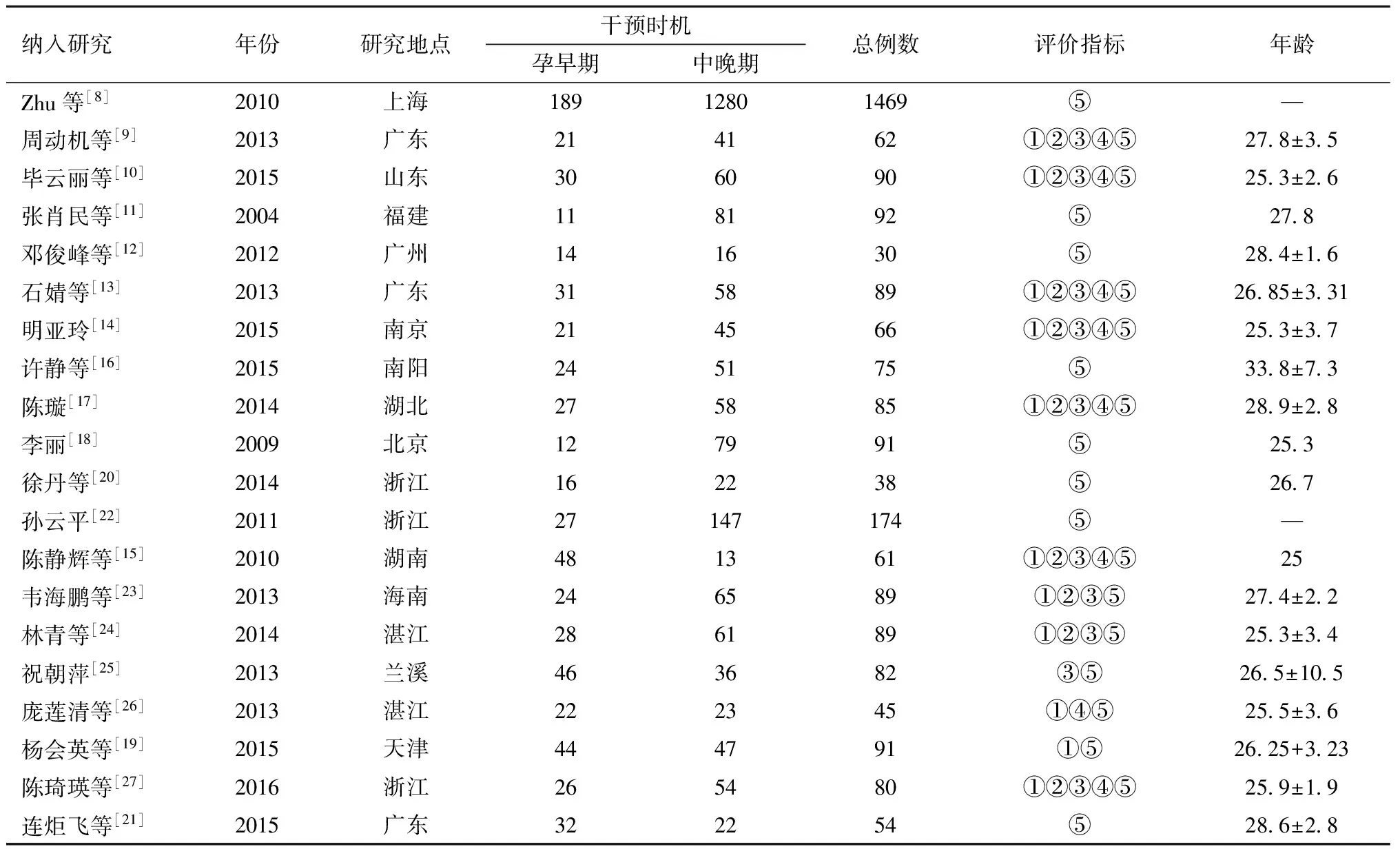
纳入研究年份研究地点干预时机孕早期中晚期总例数评价指标年龄Zhu等[8]2010上海18912801469⑤—周动机等[9]2013广东214162①②③④⑤278±35毕云丽等[10]2015山东306090①②③④⑤253±26张肖民等[11]2004福建118192⑤278邓俊峰等[12]2012广州141630⑤284±16石婧等[13]2013广东315889①②③④⑤2685±331明亚玲[14]2015南京214566①②③④⑤253±37许静等[16]2015南阳245175⑤338±73陈璇[17]2014湖北275885①②③④⑤289±28李丽[18]2009北京127991⑤253徐丹等[20]2014浙江162238⑤267孙云平[22]2011浙江27147174⑤—陈静辉等[15]2010湖南481361①②③④⑤25韦海鹏等[23]2013海南246589①②③⑤274±22林青等[24]2014湛江286189①②③⑤253±34祝朝萍[25]2013兰溪463682③⑤265±105庞莲清等[26]2013湛江222345①④⑤255±36杨会英等[19]2015天津444791①⑤2625+323陈琦瑛等[27]2016浙江265480①②③④⑤259±19连炬飞等[21]2015广东322254⑤286±28
注:①早产、②流产、③死胎/产、④低出生体重儿、⑤先天梅毒儿;—为无此数据

表2 纳入队列研究的质量评价(分)
3.孕早期与孕中晚期驱梅治疗妊娠结局比较:孕早期与孕中晚期驱梅治疗流产发生风险比较有9个研究,见图2。各研究间不存在异质性(P=1.00,I2=0%),采用固定效应模型分析。Meta分析结果表明,两组流产发生风险差异有统计学意义,孕早期干预组流产发生风险低于孕中晚期组[RR=0.28,95%CI(0.17,0.45),Z=5.09,P<0.001]。
孕早期与孕中晚期驱梅治疗早产发生风险比较有11个研究,见图3。各研究间不存在异质性(P=0.95,I2=0%),采用固定效应模型分析。Meta分析结果表明,两组早产发生风险差异有统计学意义,孕早期干预组早产发生风险低于孕中晚期组[RR=0.25,95%CI(0.10,0.56),Z=3.32,P<0.001]。
孕早期与孕中晚期驱梅治疗死胎/产发生风险比较有10个研究,见图4。各研究间不存在异质性(P=0.76,I2=0%),采用固定效应模型分析。Meta分析结果表明,两组死胎/产发生风险差异有统计学意义,孕早期干预组死胎/产发生风险低于孕中晚期组[RR=0.31,95%CI(0.15,0.64),Z=3.16,P=0.002]。
4.孕早期与孕中晚期驱梅治疗胎儿结局比较:孕早期与孕中晚期驱梅治疗低出生体重儿发生风险比较有6个研究,见图5。各研究间不存在异质性(P=0.72,I2=0%),采用固定效应模型分析。Meta分析结果表明,两组在低出生体重儿发生风险之间无差异[RR=0.54,95%CI(0.28,1.03),Z=1.87,P=0.06]。
孕早期与孕中晚期驱梅治疗先天梅毒儿发生风险比较有20个研究,见图6。各研究间不存在异质性(P=0.57,I2=0%),采用固定效应模型分析。Meta分析结果表明,孕早期干预组先天梅毒儿发生风险低于孕中晚期组[RR=0.23,95%CI(0.17,0.31),Z=9.57,P<0.001]。
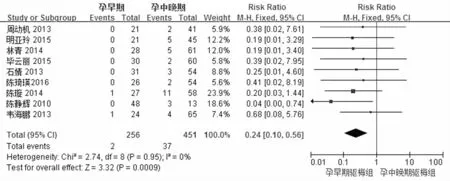
图2 孕早期与孕中晚期驱梅治疗流产发生风险比较的Meta分析

图3 孕早期与孕中晚期驱梅治疗早产发生风险比较的Meta分析
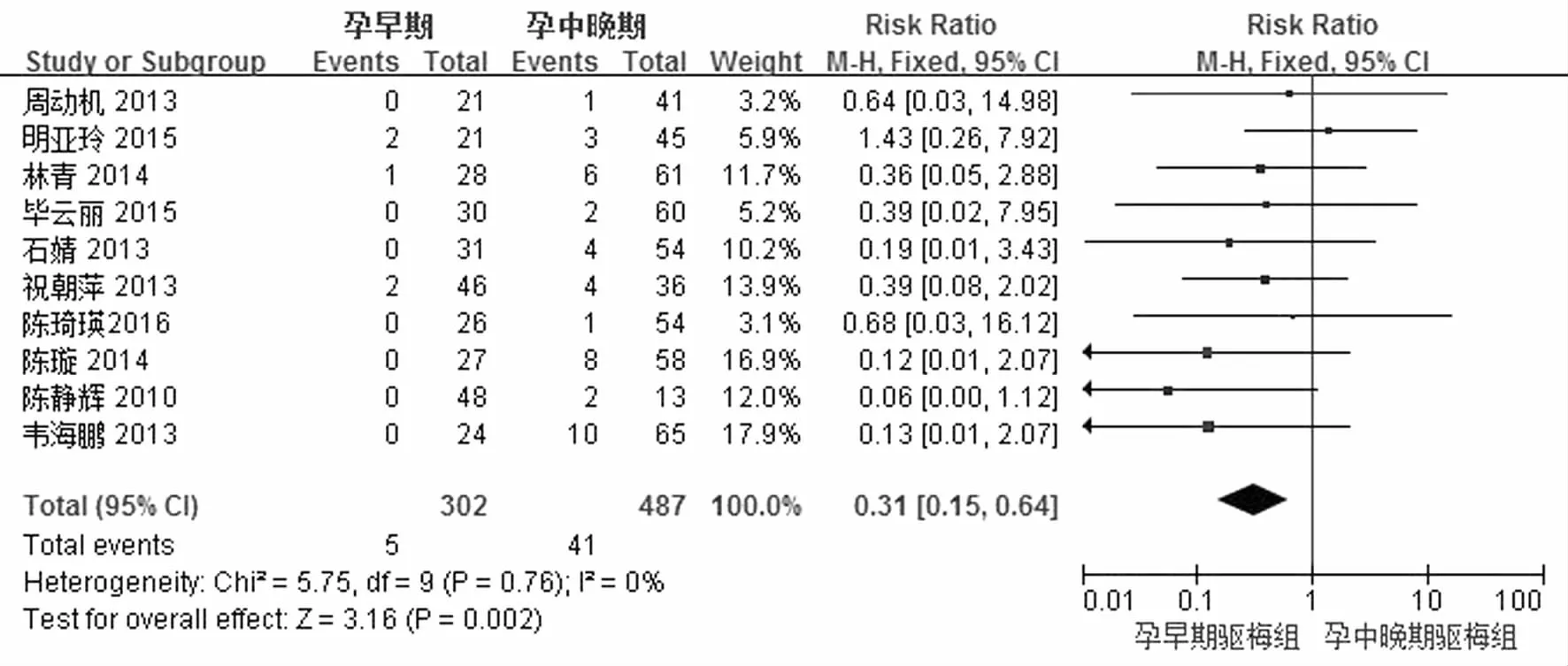
图4 孕早期与孕中晚期驱梅治疗死胎/产发生风险比较的Meta分析
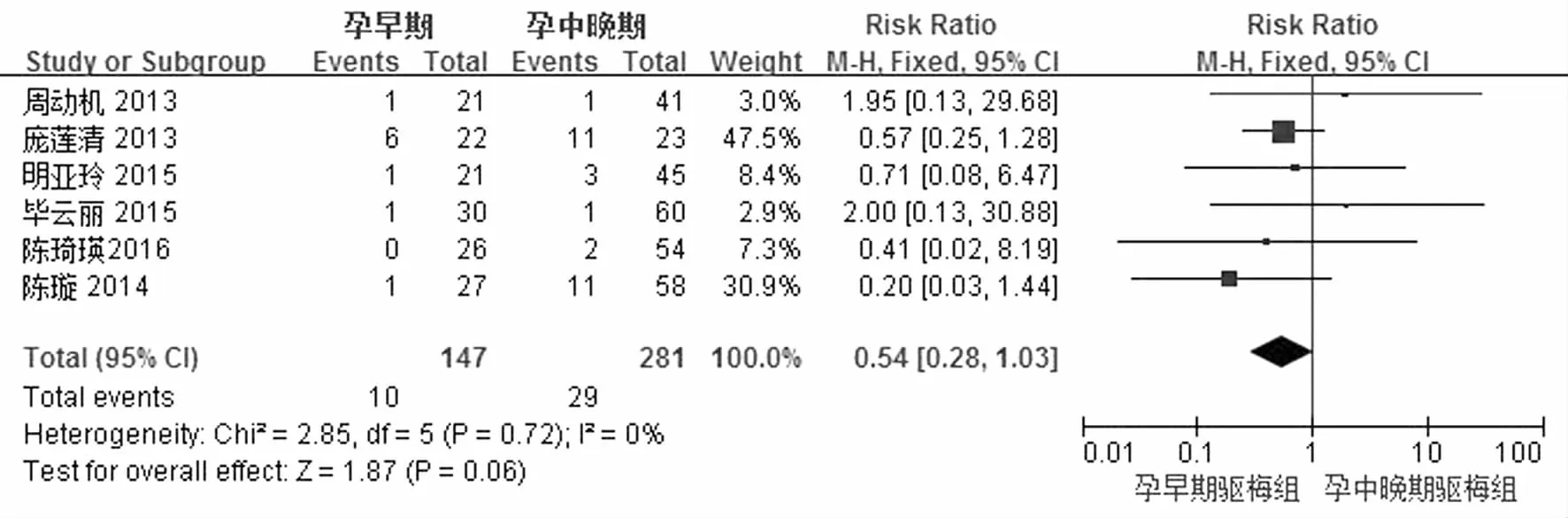
图5 孕早期与孕中晚期驱梅治疗低出生体重儿发生风险比较的Meta分析

图6 孕早期与孕中晚期驱梅治疗先天梅毒儿发生风险比较的Meta分析
讨论
妊娠任何时期感染梅毒都可能导致早产、流产、死胎/产或分娩先天梅毒儿。抗梅毒治疗的目的是预防不良妊娠结局及先天梅毒儿的发生。2013年的一项Meta分析表明,妊娠合并梅毒孕妇在第一、二个孕期治疗不良妊娠结局发生率低于在第三个孕期干预,此研究对孕周界定及妊娠结局评价未做深入划分[28]。临床上最为关注的不良妊娠结局主要为早产、流产、死胎及死产。并将孕期≤12周定义为早孕期;13~27周为中孕期;28~40周为晚孕期。本研究严格按照孕期的划分标准纳入文献,并全面评价妊娠结局,纳入更新更高质量的文献。研究显示,不同孕期驱梅治疗母儿结局不同,孕早期干预组不良妊娠结局的发生率低于孕中晚期干预组,且出现先天梅毒儿的风险也明显降低。妊娠合并梅毒患者在整个孕期都存在一定的风险,如果在孕早期诊断并进行针对性治疗,不良妊娠结局及先天梅毒儿的发生风险将降低。
妊娠合并梅毒增加孕妇流产、早产、死胎/产的发生风险,孕早期驱梅治疗可降低相关风险。流产指妊娠不足28周、胎儿体重不足1000 g而终止妊娠。其发生原因有遗传因素、环境因素、母体因素、胎盘内分泌功能不足及免疫因素等,其中母体因素占有很大比例,梅毒螺旋体可以通过胎盘进入胎儿血液循环,引起间质细胞增生及绒毛血管内膜炎,导致绒毛数量减少,使得管腔封闭,导致流产。如果尽早进行干预治疗,则可以有效阻止梅毒螺旋体进入血液循环,降低流产的发生。早产的发生也是多因素共同作用的结果,与疾病相关的多是妊娠合并急性传染病,孕期梅毒感染是早产发生的危险因素之一,有些孕妇由于孕前检查不规范及个人意识淡泊而错失最佳的治疗时机而导致严重的后果。妊娠20周以后,胎死宫内称死胎,胎儿在分娩过程中死亡者称为死产,亦属死胎之一种。其原因包括母体全身或腹腔感染,需氧量迅速增加,氧供不足导致胎儿缺氧窒息。如果能在孕早期对梅毒正确诊断并进行规范化治疗,则能及时阻断梅毒螺旋体的入侵,有效避免不良妊娠结局的发生。
妊娠期梅毒孕早期干预低出生体重儿发生与孕中晚期干预无明显差异,可能由于梅毒在宫内感染后引起了流产、死胎等早期妊娠结局,使低出生体重儿出生率降低。也可能由于本研究存在局限性,受研究样本量及研究设计的限制,纳入研究中评价低出生体重儿的样本量偏少。本研究经检索后纳入文献20,19篇为中文、1篇为英文,分析原因可能是①妊娠期梅毒在中国有较高的发生率,相关研究较多;②孕期临床分期及妊娠结局的纳入限制,国外虽有相关报道,但不符合预先设定的纳入标准,多数研究结果与本研究一致。在整个孕期梅毒螺旋体均可穿越胎盘感染胎儿,但在孕早期干预先天梅毒儿的发生风险降低,可能由于孕早期胎儿的免疫系统尚未完全发育成熟,胎盘滋养细胞的梅毒免疫受体未发育,梅毒不能被识别,从而对梅毒感染缺乏炎性反应。也有研究表明,妊娠16周前的胎儿均不易感染苍白螺旋体[29],因此,孕早期感染梅毒的孕妇若能得到及时有效治疗,可杀死梅毒螺旋体并阻断其进一步传播;对于妊娠早期发现感染梅毒的孕妇,经过正规驱梅治疗,可更好地控制先天梅毒儿的发生。
近年,孕产妇梅毒和胎传播梅毒的发病率上升,梅毒感染及传播可导致不良母婴结局,已成为全社会关注的公共卫生问题。加强梅毒孕前检查并加大其在产检中的筛查力度,做到早筛查、早诊断、早治疗,避免或减少妊娠梅毒患者不良妊娠结局及先天梅毒的发生。本研究尚存在以下不足,有待进一步研究和完善。(1)纳入的均为队列研究,不能完全排除混杂偏倚的影响。(2)纳入研究信息的限制,该研究只能就相关指标予以评价,因而不能排除潜在的发表偏倚。(3)虽然采用了广泛的检索策略,但部分文献无法获取或所获无果 ,因而不排除潜在的发表偏倚。(4)研究结果未考虑混在偏倚的影响。
1 Hawkes S,Matin N,Broutet N,et al.Effectiveness of interventions to improve screening for syphilis in pregnancy:a systematic review and meta—analysis.Lancet Infect Dis,2011,11:684-691.
2 Hong FC,Liu JB,Feng TJ,et al.Congenital Syphilis:An Economic Evaluation of a Prevention Program in ChinaJ.Sex Transm Dis,2010,37:26-31.
3 World Health Organization,Human Reproductive Program (HRP):Eliminating congenital syphilis.(2015).Accessed:August,2015,30:60.
4 Bradley H,Tapia V,Kamb ML,et al.Can the Perinatal Information System in Peru be used to measure the proportion of adverse birth outcomes attributable to maternal syphilis infection?.Rev Panam Salud Publica,2014,36:73-79.
5 Arnesen L,Martínez G,Mainero L,et al.Gestational syphilis and stillbirth in Latin America and the Caribbean.Int J Gynaecol Obstet,2015,128:241-245.
6 Wallace HE,Isitt CE,Broomhall HM,Adverse pregnancy outcomes following syphilis treatment in pregnancy in the UK.Int J Std Aids,2015,30:9862.
7 Mmeje O,Chow JM,Davidson L.Discordant Syphilis Immunoassays in Pregnancy:Perinatal Outcomes and Implications for Clinical Management.Clin Infect Dis.2015,61(7):1049-1053.
8 Zhu LP,Min Qin M,Li D,et al.Maternal and congenital syphilis in Shanghai,China,2002 to 2006.International Journal of Infectious Diseases,2010,14:e45-e48.
9 周动机,谢慧,张遇娴.不同孕期治疗对妊娠梅毒分娩的预后影响.皮肤性病诊疗学杂志,2013,20:121-123.
10 毕云丽,张春华.不同孕期治疗对妊娠梅毒分娩的预后影响及安全性评价.中国性科学,2015,30:65-68.
11 张肖民,张荣娜,林淑钦.妊娠梅毒192 例临床分析中华妇产科杂志,2004,39:682-685.
12 邓俊峰,戴玲.58例梅毒孕妇治疗因素与妊娠结局关系分析.中国医学创新,2012,30:31-32.
13 石婧,刁友涛,李晓伟.不同治疗时机对妊娠合并梅毒患者妊娠结局及胎儿预后的影响.中国皮肤性病学杂志,2013,27:274-276.
14 明亚玲.不同治疗时机对妊娠合并梅毒患者妊娠结局及胎儿预后的影响探究.中国医学前沿杂志(电子版),2015,9:40-42.
15 陈静辉.妊娠梅毒的防治与不良妊娠结局的关系探讨.实用预防医学,2010,17:1815-1816.
16 许静,郭哲.南阳地区143例妊娠梅毒患者的临床及预后分析.中国地方病防治杂志,2015,30:558-559.
17 陈璇,驱梅治疗时机对妊娠合并梅毒孕妇妊娠结局的影响.贵阳医学院学报,2014,39:930-932.
18 李丽.妊娠合并梅毒121例临床分析.中国妇幼保健,2009,24:4087-4089.
19 杨会英,张玉荣.妊娠合并梅毒的临床研究.中国热带医学,2015,15:210-212.
20 徐丹,黄崇斌,钱小泉.妊娠合并梅毒母儿健康状况分析.重庆医学,2014,43(13):1611-1613.
21 连炬飞,黄瑞玉,刘紫菱.妊娠合并梅毒早期诊断及干预治疗对优生优育的临床意义.中国妇幼保健,2015,30:1048-1050.
22 孙平云.妊娠梅毒179例临床分析.中国乡村医药,2011,18:39-40.
23 韦海鹏,钟永军.妊娠梅毒患者的驱梅治疗及对围产结局的影响.海南医学院学报,2013,19:381-383,386.
24 林青,何伟豪,周艺莹.妊娠期梅毒患者的治疗时机对围产结局及围生儿预后的影响.中国性科学,2014,23:64-67.
25 祝朝萍.妊娠期梅毒临床结局的相关因素分析及临床诊治.中国性科学,2013.22:31-34.
26 庞莲清,廖燕.社区医院56例妊娠期梅毒的治疗观察.牡丹江医学院学报,2013,34:12-15.
27 陈琦瑛,史骁梁.不同孕期治疗妊娠期梅毒对妊娠结局及新生儿梅毒感染情况的影响.中国性科学,2016,25:65-67.
28 Sarah J,Hawkes S,Gabriela B,et al..Early Antenatal care:does it make a difference to outcomes of pregnancy associated with syphilis a systematic review and meta-analysis.Plos One,2013,8:e56713.
29 Domingues RM,Szwarcwald CL,Souza Junior PR,et al.Prevalence of syphilis in pregnancy and prenatal syphilis test ingin Brazil:birth in Brazil study.Rev Saúde Pública,2014,48:766-774.

