单中心偶发肾癌与症状肾癌的临床诊疗分析
徐 磊,王 伟,姚世杰,徐子强,马洪顺,郝晓明
(1.天津医科大学一中心临床学院,天津 300070;2.天津市第一中心医院泌尿外科,天津 300192)
·临床研究·
单中心偶发肾癌与症状肾癌的临床诊疗分析
徐 磊1,王 伟2,姚世杰2,徐子强2,马洪顺2,郝晓明1
(1.天津医科大学一中心临床学院,天津 300070;2.天津市第一中心医院泌尿外科,天津 300192)
目的 分析并比较偶发肾癌与症状肾癌的临床诊疗特点,探讨两者预后有无差异,阐述早期检出肾癌的重要意义。方法 回顾性分析2007年1月1日至2016年2月29日收治于我科的354例肾癌患者的临床资料,根据发现肾肿瘤的方式分为偶发肾癌组(n=217)和症状肾癌组(n=137),统计两组患者的病历资料,比较两组在临床特点、诊断方法、治疗方式及生存率上的差异。 结果 本组病例中偶发肾癌占全部肾癌的61.30%,健康体检是发现偶发肾癌的主要原因,而B超是发现肾占位的主要检查手段;两组患者在性别、年龄、糖尿病病史、吸烟史、身体质量指数(BMI)、肿瘤病理类型、肿瘤侧别和位置上差异无统计学意义(P>0.05);而在住院天数、高血压病史、肿瘤大小、肿瘤病理分期、分级、手术切除率、手术方式及范围上差异有统计学意义(P<0.05)。偶发肾癌组患者术后3 年、5 年、7年生存率分别为87.62%、77.78%及66.67%,均高于同期症状肾癌组,差异有统计学意义(P<0.05)。 结论 与症状肾癌相比,偶发肾癌具有肿瘤体积小、临床分期低、手术切除率高及预后好等特点,且检出率呈逐年增加趋势,因此早期发现肾癌对提高患者生活质量及生存率十分重要,B超作为一种无创、经济的筛查方法发挥了重要作用,健康查体有助于肾癌的筛查。
肾细胞癌;偶发;肾部分切除术;根治性肾切除术;预后
肾癌,又称为肾细胞癌(renal cell carcinoma,RCC),是国人泌尿生殖系统中发病率第二的恶性肿瘤,仅次于膀胱癌。在过去的15年里,肾癌的诊断和治疗发生了显著的变化。偶发肾癌(incidental renal cell carcinoma,IRCC)是指无肾癌典型临床症状(腰痛、血尿、胁腹部肿块)或发热、贫血及体重减轻等体征, 由于健康体检或诊治其他疾病时偶然发现的肾癌[1]。随着腹部影像学检查在内外科疾病中的应用越来越广泛以及人们健康意识的增强,偶发肾癌的检出率也越来越高。尽管肾癌的检出率增加了,但是患者生存率较之前却明显上升[2-3]。本文回顾性分析并比较了我院近10年偶发肾癌与症状肾癌患者的临床诊疗资料,探讨两者预后有无差异,阐述早期检出肾癌的重要意义。
1 资料与方法
1.1 病例资料收集及分组 收集2007年1月1日至2016年2月29日收治于我科的肾癌患者354例,对患者的一般资料[姓名、性别、年龄、身高、体重、身体质量指数(Body Mass Index,BMI)、吸烟史、电话、入院时间、住院天数]、病史资料(高血压病史、糖尿病病史、肿瘤家族史、肿瘤筛查方式)、手术资料(手术方式、手术范围、肿瘤侧别)及病理资料(肿瘤位置、肿瘤大小、病理类型、病理分级、分期)进行分类统计,并且对患者术后恢复情况和生存情况进行门诊或电话随访,随访日期截至2016年4月30日。因肾癌典型三联征“腰痛、血尿、胁腹部肿块”或者贫血、发热、体重减轻等全身症状中某一项或某几项症状而就诊者为症状肾癌(symptomatic renal cell carcinoma,SRCC),因健康查体或诊治其他疾病时偶然发现肾脏肿瘤者为偶发肾癌(incidental renal cell carcinoma,IRCC),并以此标准分为IRCC组和SRCC组。手术方式分为开放手术和腹腔镜手术;手术范围包括根治性肾切除术(radical nephrectomy,RN)和保留肾单位的肾部分切除术(nephron-sparing surgery,NSS)。
1.2 参考标准 病理分型及分期采用2016年WHO 最新成人肾细胞癌分型和TNM分期标准;肿瘤大小及分级参照术后病理学检查,其中未行手术治疗者肿瘤大小参考CT报告;BMI分层标准参照中国国家卫生与计划生育委员会2013年发布的《成人体重判定》。
1.3 统计学处理 所有数据采用SPSS 21.0软件进行统计学分析,采用Kaplan-Meier方法计算生存率;两组临床资料的差异计数资料采用Pearson卡方检验,计量资料采用独立样本t检验,以P<0.05为差异有统计学意义。
2 结 果
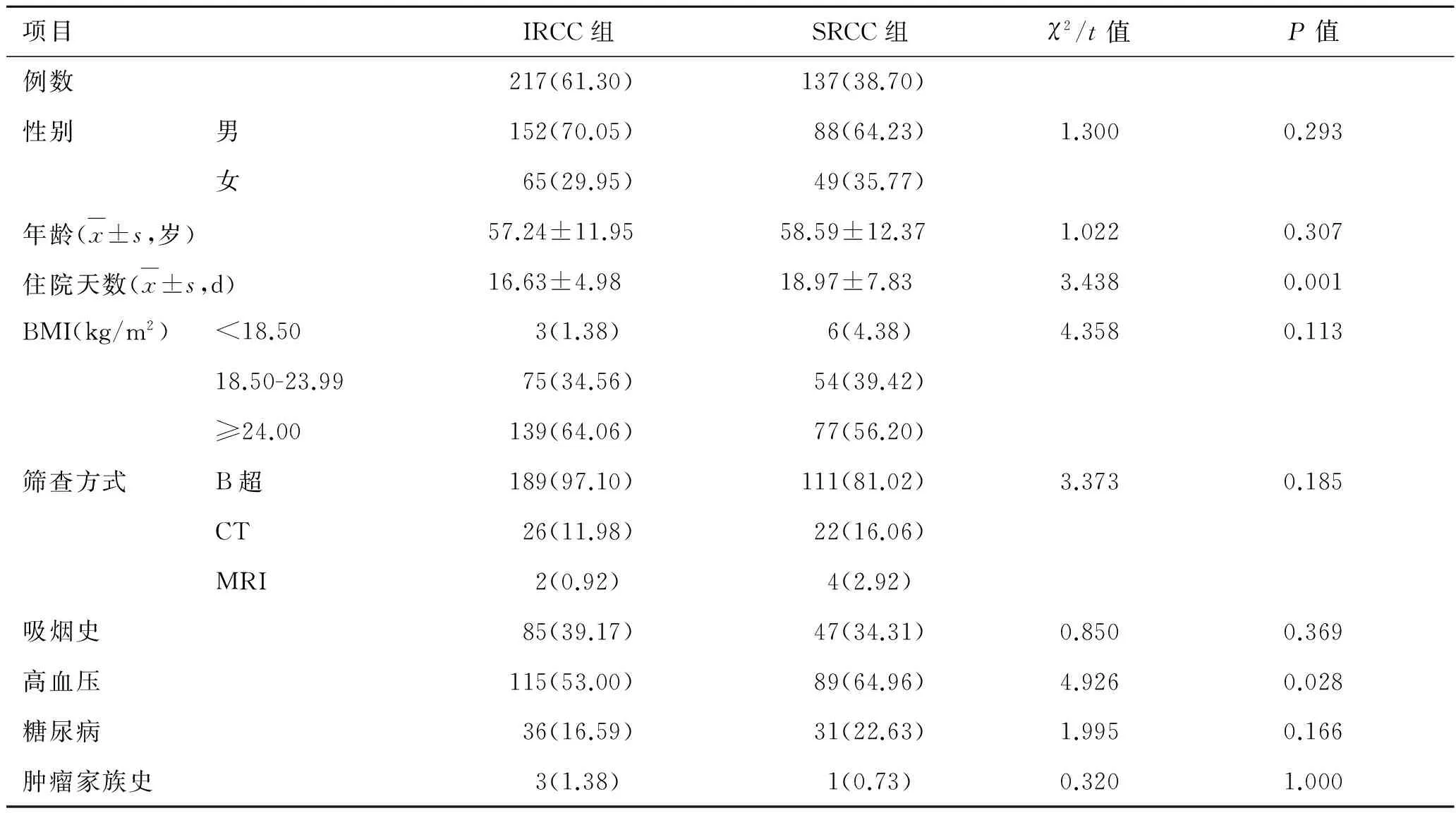
2.1 两组一般资料及病史资料的比较 本组病例肾癌患者共354例,男女比例2.1∶1, IRCC组平均发病年龄小于SRCC组,体重超重者(BMI≥24.00 kg/m2)多于SRCC组,但无统计学差异(P>0.05)。IRCC组患者中87.10%首先通过B 超检查发现肾脏肿瘤,与SRCC组相比,两组筛查方式无明显差别(P>0.05)。IRCC组平均住院天数及有高血压病史者均少于SRCC组,有明显差异(P<0.05),而两组在吸烟史、糖尿病史、肿瘤家族史上无明显差异(P>0.05)。见表1。
表1 两组患者一般资料及病史资料的比较 [例(%)]
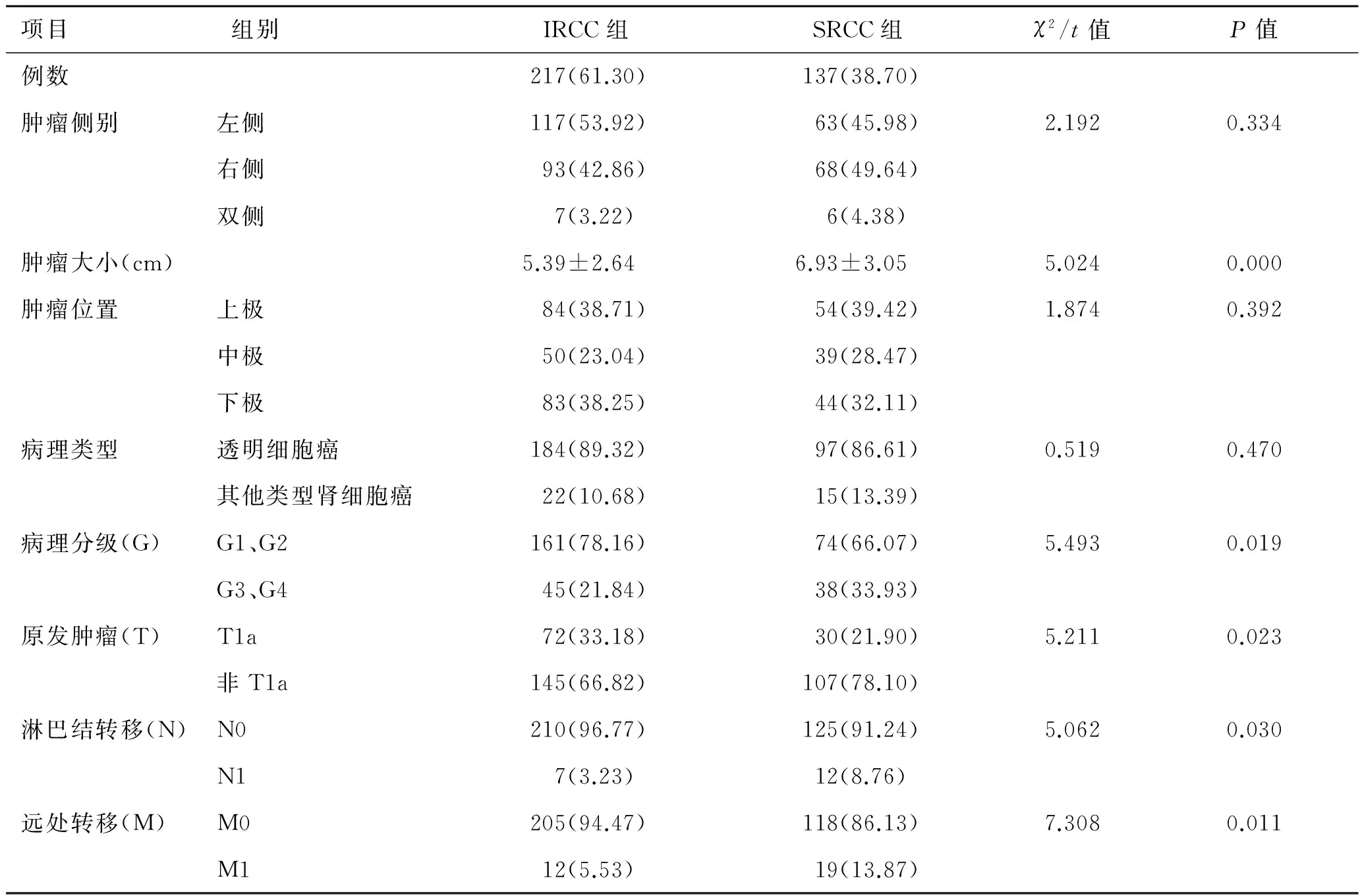
2.2 病理资料的比较 IRCC组肿瘤平均直径(5.39±2.64)cm,小于SRCC组的(6.93±3.05)cm,有明显差异(P<0.001)。两组肾癌病理类型均以透明细胞癌为主,而且在肿瘤侧别、位置上无明显差异(P>0.05); IRCC组T1a 期及病理分级为G1、G2者均多于SRCC组,而淋巴结转移(N1)及远处转移者(M1)均少于SRCC组,两组相比差异均有统计学意义(P<0.05,表2)
表2 两组患者病理资料及TNM分期的比较 [例(%)]
2.3 发病趋势的比较 自2007~2015年,IRCC占该同年全部RCC的比率逐年分别为:45.83%、53.85%、55.56%、48.15%、53.49%、57.78%、67.39%、71.88%及74.51%,其中2006~2010年IRCC发病比率在50%左右浮动,自2010年开始,IRCC检出率呈逐年上升的趋势(图1)。由于2016年仅统计3个月患者,病例数量少,故未在下图中标示。
2.4 手术资料的比较 IRCC组患者肿瘤行手术切除者多于SRCC组,其中行RN手术者少于SRCC组,而行NSS手术者多于SRCC组,差异均具有统计学意义(P<0.05,表3)。
表3 两组患者手术方式及手术范围的比较 [例(%)]

2.5 生存率的分析 所有肾癌患者中,318例获得随访,36例失访,失访率为10.17%;随访时间2~112个月,平均随访时间为(39.60±27.14)个月,随访期患者死亡63例, 39例死于肿瘤复发及远处转移,24例死于其他病因。通过Kaplan-Meier方法分析得出,总体肾癌患者3年生存率为81.22%,5年生存率为70.27%,7年生存率为62.26%。其中IRCC组患者3、5及7年生存率分别为87.62%、77.78%及66.67%, 而SRCC组分别为73.91%、63.16%及57.69%(图2), 两组相比差异有统计学意义(P<0.05)(图2)。
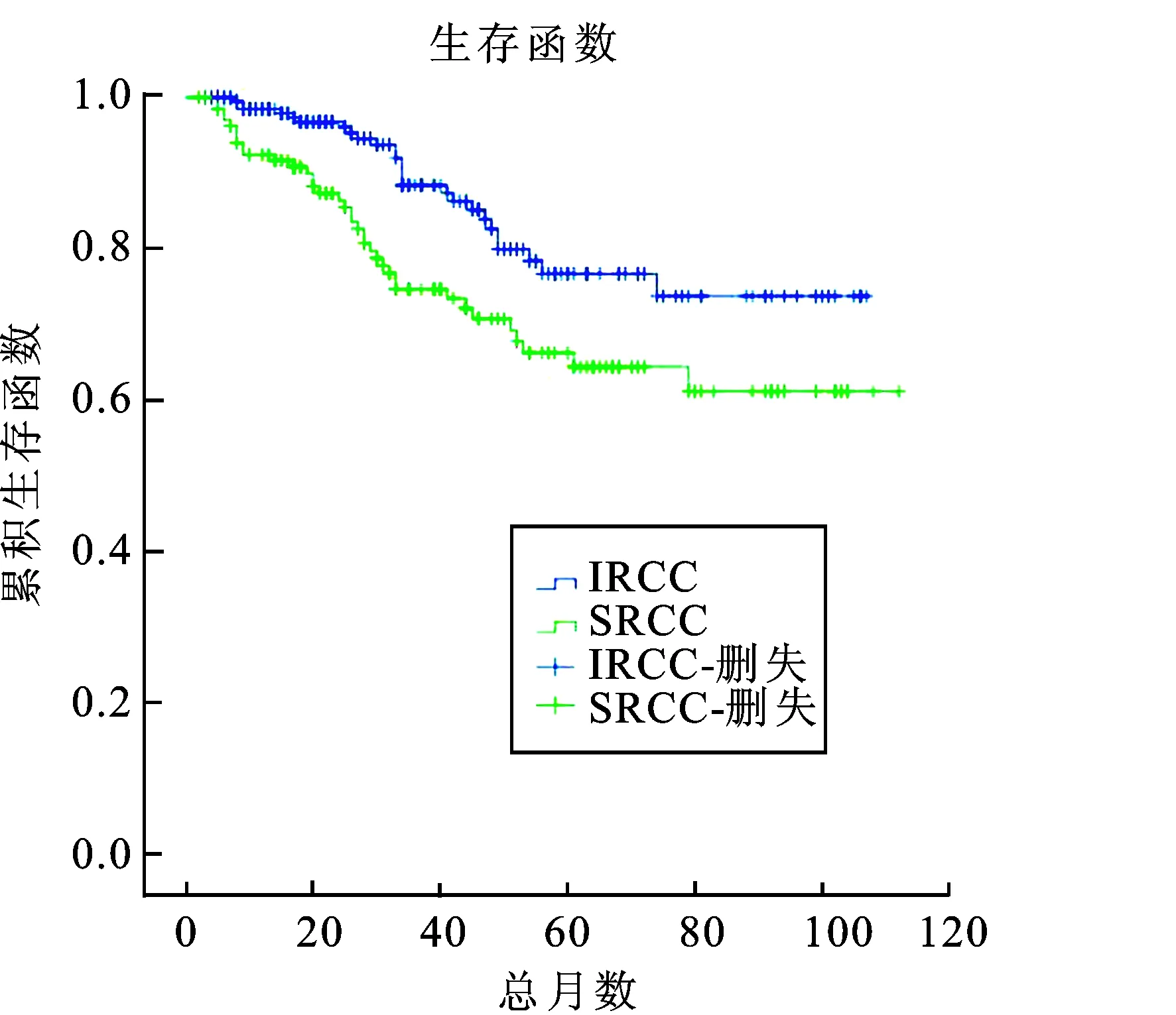
图2 两组患者的生存率比较
3 讨 论
在2013年,全世界超过35万人被诊断为肾癌,使肾癌成为全世界第7位最常见的恶性肿瘤,每年约有14万人死于肾癌或与肾癌相关的疾病[4]。世界卫生组织欧洲区在2012年的一份报告指出,肾细胞癌的发病率存在地区及性别差异,发达国家发病率要高于发展中国家,男性发病率高于女性,男女发病比例约为1.5∶1.0,发病高峰在60~70岁。美国癌症协会2014年的一份报告指出,肾细胞癌的发病率逐年上升,包括早期肾癌和晚期肾癌[5]。在过去的30年里,尽管肾癌总体发病率上升了,但是相对生存率却明显提高[6]。一项纳入3 001例IRCC患者的研究指出,14%的患者肾脏肿瘤直径小于1 cm[7]。肾癌绝大多数发生于单侧肾脏,常为单个肿瘤,10%~20%为多发。本研究发现,IRCC组肿瘤平均直径(5.39±2.64)cm,小于SRCC组的(6.93±3.05)cm,具有明显差异(P<0.001),而肿瘤的侧别、位置之间并无明显差异。肾癌的病因尚未明确,大量的流行病学调查发现,已知的肾癌的危险因素有高血压[8-9]、吸烟[10-11]以及肥胖[12],存在这些危险因素的人群在查体中检查出肾癌的可能性会相应增加,不吸烟以及保持正常的身体质量指数是预防肾癌发生的重要方法。本研究显示,SRCC组高血压患者比例(64.96%)高于IRCC组(53.00%),差异有统计学意义(P<0.05),而BMI等其余各项差异均无明显差异(P>0.05),因此,高血压患者更应该加强肾癌的筛查。
目前肾癌的筛查主要依靠泌尿系B超检查,本组病例中首先通过B超发现肾脏肿瘤者占84.75%,其中IRCC组占87.10%,而通过CT、MRI检查发现肾脏肿瘤者分别占11.98%、0.92%;SRCC组通过B超、CT、MRI发现肾脏肿瘤者分别占81.02%、16.06%、2.92%。B超能发现肾内超过1 cm的肿瘤,尤其在鉴别肿瘤囊性还是实性上具有重要价值。随着超声技术的不断发展,IRCC的检出率及准确率显著提高,因其廉价、简便、易操作等优点使其在临床中IRCC的筛查中广泛应用。CT可发现0.5 cm以上的肾癌,明确肿瘤的血供情况,并且能对肾癌进行分期,可与B超相结合提高诊断准确性,有助于指导肾癌的治疗。CT检查具有放射性并且价格昂贵,通常不作为肾癌首选的筛查方式。B超作为肾癌的首选的筛查方式具有重要价值,有利于IRCC的检出。透明细胞癌是最为常见的肾癌病理类型,本组病例中,IRCC组透明细胞癌184 例(89.32%),SRCC组透明细胞癌97 例(86.61%),两组患者肾癌病理类型均以透明细胞癌为主,无明显差异(P>0.05)。
手术切除是目前局限性肾癌首选的治疗方法,根据肿瘤分期及部位可选择根治性肾切除术或者保留肾单位手术。近年来,随着IRCC的检出越来越多,尤其T1a期的肿瘤所占比例明显增加,腹腔镜下保留肾单位的肾部分切除术开展越来越多。与传统开放手术相比,腹腔镜手术具有住院时间短、术后恢复快、术后并发症少等优点[13]。本组病例中,IRCC组与SRCC组比较,平均住院天数为(16.63±4.98)dvs.(18.97±7.83) d;行手术切除者为94.93%vs.81.75%,其中行RN手术者76.21%vs.90.18%,而行NSS手术者占23.78%vs.9.82%,这可能与IRCC组肿瘤直径小及分期低有关。对于T1a期的肿瘤,欧洲泌尿外科学会指南推荐保留肾单位的手术为标准治疗方法,而对于T1b期的肿瘤则推荐行根治性肾切除术。保留肾单位的手术可以最大限度地保护患者的肾功能,降低患者术后慢性肾病发病率,但是尿瘘、感染及出血风险较大[14]。
国外许多学者认为,偶发肾癌的5年生存率要高于症状肾癌,预后较好[15-16]。本组肾癌患者3年、5年及7年生存率分别为81.22%、70.27%、62.26%,其中IRCC组3、5及7年生存率分别为87.62%、77.78%及66.67%,SRCC组分别为73.91%、63.16%及57.69%,这与国外文献报道相符。IRCC组T1a 期患者占33.18%,病理分级为G1、G2者占78.16%,均多于SRCC组的T1a 期21.90%, G1、G2级者63.25%,而IRCC组淋巴结转移者占3.23%,远处转移者占5.53%,均少于SRCC组的淋巴结转移者8.76%,远处转移者13.87%。IRCC患者多数临床分期较早,病理分级低,很少出现淋巴结或远处器官转移,这可能是比SRCC患者具有更好的预后及更高的生存率的原因。
总之,与症状肾癌相比,偶发肾癌具有肿瘤体积小、临床分期低、手术切除率高、预后好及生存率高等特点,因此早期发现肾癌对提高患者生活质量及生存率十分重要。B超作为一种无创、经济的筛查方法发挥了重要作用,健康查体有助于早期肾癌的检出,尤其对于有高血压病史、吸烟史及肥胖的患者。
本研究为单中心回顾性研究,病例数较少,存在一定局限性,需要以后更多多中心、前瞻性研究来进行验证。
[1] ISRAEL G M, SILVERMAN S G. The incidental renal mass[J]. Radiol Clin North Am,2011,49(2):369-383.
[2] CAPITANIO U, MONTORSI F. Renal cancer[J]. Lancet,2016,387(10021):894-906.
[3] JONASCH E, GAO J, RATHMELL W K. Renal cell carcinoma[J]. BMJ,2014,349:g4797.
[4] FERLAY J, SOERJOMATARAM I, DIKSHIT R, et al. Cancer incidence and mortality worldwide:sources, methods and major patterns in GLOBOCAN 2012[J]. Int J Cancer,2015,136(5):E359-E386.
[5] THOMAS J S, KABBINAVAR F. Metastatic clear cell renal cell carcinoma:A review of current therapies and novel immunotherapies[J]. Crit Rev Oncol Hematol,2015,96(3):527-533.
[6] SIEGEL R L, MILLER K D, JEMAL A. Cancer statistics, 2015[J]. CA Cancer J Clin,2015,65(1):05-29.
[7] O’CONNOR S D, PICKHARDT P J, KIM D H, et al. Incidental finding of renal masses at unenhanced CT:prevalence and analysis of features for guiding management[J]. AJR Am J Roentgenol,2011,197(1):139-145.
[8] DECKERS IA, BRANDT PA,ENGELAND M, et al. Polymorphisms in genes of the renin-angiotensin-aldosterone system and renal cell cancer risk:interplay with hypertension and intakes of sodium, potassium and fluid[J]. Int J Cancer,2015,136(5):1104-1116.
[9] COLT J S, SCHWARTZ K, GRAUBARD B I, et al. Hypertension and risk of renal cell carcinoma among white and black Americans[J]. Epidemiology,2011,22(6):797-804.
[10] PATEL N H, ATTWOOD K M, HANZLY M, et al. Comparative analysis of smoking as a risk factor among renal cell carcinoma histological subtypes[J]. J Urol,2015,194(3):640-646.
[11] THEIS R P, DOLWICK G S, BURR D, et al. Smoking, environmental tobacco smoke, and risk of renal cell cancer:a population-based case-control study[J]. BMC Cancer,2008,8:387.
[12] GATI A, KOUIDHI S, MARRAKCHI R, et al. Obesity and renal cancer:role of adipokines in the tumor-immune system conflict[J]. Oncoimmunology,2014,3(1):e27810.
[13] SPRINGER C, HODA M R, FAJKOVIC H, et al. Laparoscopic vs open partial nephrectomy for T1 renal tumours:evaluation of long-term oncological and functional outcomes in 340 patients[J]. BJU Int,2013,111(2):281-288.
[14] THOMPSON R H, BOORJIAN S A, LOHSE C M, et al. Radical nephrectomy for pT1a renal masses may be associated with decreased overall survival compared with partial nephrectomy[J]. J Urol,2008,179(2):468-471, 472-473.
[15] RABJERG M, MIKKELSEN M N, WALTER S, et al. Incidental renal neoplasms:is there a need for routine screening? A Danish single-center epidemiological study[J].APMIS,2014,122(8):708-714.
[16] AL-MARHOON M S, OSMAN A M, KAMAL M M, et al. Incidental vs symptomatic renal tumours:survival outcomes[J]. Arab J Urol,2011,9(1):17-21.
(编辑 何宏灵)
Clinical analysis of incidental vs. symptomatic renal cell carcinoma:a single center experience
XU Lei1, WANG Wei2, YAO Shi-jie2, XU Zi-qiang2, MA Hong-shun2, HAO Xiao-ming1
(1.the First Central Clinical College,Tianjin Medical University; 2.Department of Urology,the First Central Hospital of Tianjin, Tianjin 300192, China)
Objective To analyze the clinical characteristics, diagnosis, treatment and prognosis of incidental renal cell carcinoma (IRCC) and symptomatic renal cell carcinoma (SRCC), and to explore the significance of early detection of renal cell carcinoma. Methods Clinical data of 354 cases of renal cell carcinoma treated in our hospital during Jan. 2007 and Feb. 2016 were retrospectively analyzed. The patients were divided into two groups according to the clinical symptoms:IRCC group (n=217) and SRCC group (n=137). The medical records were evaluated. Results The incidence of IRCC was 61.30%, and there was an upward tendency of the rate from 2007 to 2015. IRCC cases were detected mainly by physical examinations, especially by B-ultrasound. There were no significant differences between the two groups in gender, age, diabetes, smoking history, BMI, tumor pathological type, side and location of tumor (P>0.05). There were statistically significances in hospital stay, hypertension, tumor size, pathological stage, pathological grading, resectability and surgical approach (P<0.05). The overall 3, 5 and 7-year survival rates in the IRCC group was 87.62%, 77.78% and 66.67%, respectively, and they were 73.91%, 63.16% and 57.69% respectively in the SRCC group. There was statistical difference between the two groups (P<0.05).Conclusions The incidence of IRCC is on the rise in recent years. Compared with the SRCC, IRCC has the characteristics of smaller size, lower stage and grade, higher resectability and better prognosis, thus the early detection is very important to improve patients’ life quality and survival rate. B-ultrasound as a noninvasive, economic screening method has played an important role, and health examination contributes to the detection of early stage renal cell carcinoma.
renal cell carcinoma; incidental;nephron-sparing surgery; radical nephrectomy; prognosis
2016-06-16
2016-09-04
马洪顺,教授.E-mail:mahongshun@hotmail.com
徐磊(1990-),男(汉族),硕士研究生在读.主要从事泌尿系统肿瘤基础与临床研究.E-mail:xulei_0824@sina.com
R737.11
A
10.3969/j.issn.1009-8291.2016.11.008

