儿童非外伤性纵隔气肿的诊治及预后
曾赛珍,周 淼,胡 限,王 涛,张 兵,余 阗
(湖南师范大学第一附属医院,湖南省人民医院,长沙 410005)
儿童非外伤性纵隔气肿的诊治及预后
曾赛珍,周淼,胡限,王涛,张兵,余阗
(湖南师范大学第一附属医院,湖南省人民医院,长沙410005)
【摘要】目的:探讨儿童非外伤性纵隔气肿的病因、临床表现、治疗及预后。方法:总结回顾2011年1月~2015 年12月湖南省人民医院儿童医学中心收治的非外伤性纵隔气肿住院儿童的临床资料,对病因及预后进行分析。结果:本研究纳入非外伤性纵隔气肿住院儿童33例,中位年龄30.0(IQR14.0-69.0)m,中位住院天数13.0 (9.5-19.5)d。病因诊断以重症肺炎最为常见,共22例(病原以呼吸道病毒感染常见,包括腺病毒8例,流感病毒4例),其他诊断包括气道异物、支气管哮喘急性发作、自发性气胸等。临床表现以咳嗽、气促、发绀常见,常伴皮下气肿及气胸。大部分非外伤性纵隔气肿患儿需入住儿童重症监护病房(26/33,78.8%),常需应用气管前筋膜切开引流减压(22/33,66.7%),大部分患儿预后良好。在不同年龄组(<5y和5-14y)非外伤性纵隔气肿患儿的病因、临床表现、治疗及预后无统计学差异。结论:儿童非外伤性纵隔气肿发生病因以重症肺炎多见,尤其是呼吸道病毒感染。非外伤性纵隔气肿的治疗主要是原发病治疗及气管前筋膜切开减压治疗。
【关键词】纵隔气肿;儿童;病因;治疗;预后
目前关于儿童非外伤性纵隔气肿报道较少。为提高对本病的认识,本研究以2011年1月~2015年12月在湖南省人民医院儿童医学中心诊断为纵隔气肿的住院儿童为研究对象,探讨儿童纵隔气肿的病因,临床特征、治疗及预后。
1 资料与方法
1.1研究对象回顾性分析2011年1月~2013年12月在湖南省人民医院儿童医学中心住院的非外伤性纵隔气肿患儿33例。研究对象入选标准:①年龄<14周岁;②经胸部X线片或胸部CT扫描证实有纵隔气肿的患儿;③排除由外伤导致的纵隔气肿以及新生儿纵隔气肿。收集入选患儿人口学资料及临床资料,将研究病例根据年龄分为<5岁组和5-14岁组,
1.2统计学分析采用SPSS20.0统计软件分析数据。计量资料数据以中位数和四分位间距(M(IQR))表示。两组间计量资料比较采用Mann-WhitneyU检验,计数资料比较采用χ2检验或Fisher精确概率计算法,结果以P<0.05为差异有统计学意义。
2 结果
2.1一般情况33例非外伤性纵隔气肿患儿中,男性21例,女性12例,男女性别比为1.75:1。年龄范围为2-156m,中位年龄30(14-69)m,中位住院天数13.0(9.5-19.5)d。
2.2病因非外伤性纵隔气肿患儿的病因构成以重症肺炎、支气管异物、支气管哮喘急性发作、自发性纵隔气肿较为常见,详情见表1。根据重症肺炎患者病原学诊断,病毒感染更为多见,尤其是腺病毒和流感病毒感染(见表1);检出混合感染3例,流感病毒混合肺炎支原体或铜绿假单胞菌各1例。2例细菌感染分别为金黄色葡萄球菌及铜绿假单胞菌,均为血培养阳性。外在因素方面,其中5例重症肺炎在应用机械通气过程中发生纵膈气肿,包括3例高频通气;1例重症肺炎伴脓胸(金黄色葡萄球菌)在行胸腔镜检查后发生纵膈气肿;1例先天性气道狭窄患儿在支气管镜检查术后发生纵隔气肿。值得注意的是,3例支原体感染和2例流感病毒感染合并塑性支气管炎。在年龄分布上,支气管异物均发生在3岁以下儿童,病因为支气管哮喘及自发性纵隔气肿均发生在5岁以上;在不同年龄组重症肺炎患儿发生纵隔气肿的机率无统计学差异,见表2。
2.3临床特征本研究患儿的临床表现以咳嗽(30/33,90.9%)、气促(23/33,69.7%)、吸气三凹征(21/33,63.6%)、发绀(17/33,51.5%)、低氧血症(21/33,63.6%)及心率增快(23/33,69.7%)常见。其中有2例患儿表达胸痛胸闷,2例患儿伴有声嘶(1例患儿起病为急性喉炎),1例患儿体查发现hamman征。胸部影像学检查发现2例患儿存在心包积气。纵隔气肿并发皮下气肿及气胸常见。不同年龄组患儿在并发气胸、皮下气肿方面并无统计学差异,见表2。
2.4治疗及预后本研究中26例(78.8%)患儿因病情需要入住儿童重症监护病房(PICU),6例应用无创辅助通气,9例应用有创机械通气(包括3例高频通气)。针对纵隔气肿的治疗,除原发疾病的治疗,气管前筋膜切开引流术可有效缓解纵膈压力。我们的经验是存在以下任一情况即采取气管前筋膜切开引流手术减压治疗:1.持续低氧血症;2.排除发热及躁动等因素下心率明显增快或血压下降;3.严重肺部疾病,需高呼气末正压机械通气。本研究中因病情需要行气管前筋膜切开引流术共计22例,大部分重症肺炎患者需气管前筋膜切开引流减压,大部分患儿预后良好(好转或治愈)(见表1)。不同年龄组患儿在应用机械通气、进行气管前筋膜切开引流术、入住PICU、住院时间及预后均无统计学差异,见表2。

表1 儿童非外伤性纵隔气肿的病因、治疗及预后
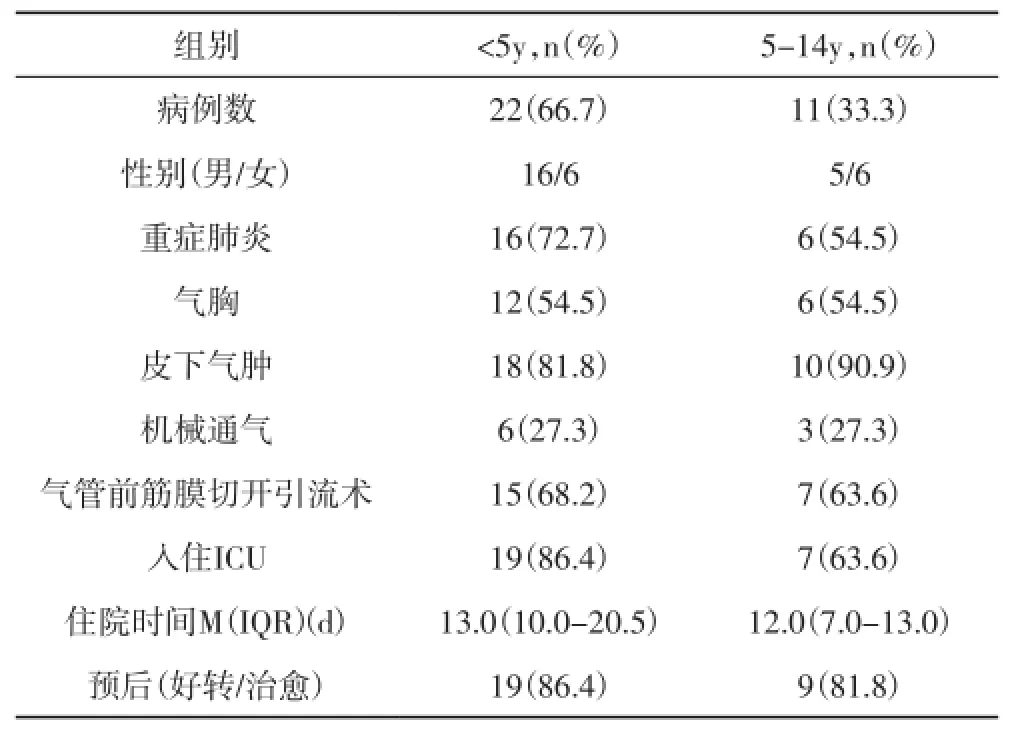
表2 不同年龄组儿童非外伤性纵隔气肿的临床特征、治疗及预后比较
3 讨论
非外伤性纵隔气肿是由于各种原因导致肺泡和肺间质之间的压力梯度骤升导致肺泡的破裂,空气沿支气管束扩散至纵隔引起[1]。自发性纵膈气肿则是指发生在健康人群的不存在肺部基础疾病及外伤状况下的纵隔积气[2]。
本研究发现,非外伤性纵隔气肿患儿常见病因为肺部感染,其次为支气管异物、支气管哮喘急性发作和自发性气胸,与既往报道相似[3,4]。但本研究中不同年龄段重症肺炎患儿发生纵隔气肿的机率并无统计学差异,这与既往报道存在差异[4],考虑本研究纳入样本数及不同病因病例数较少相关,需在后期累积样本进一步统计分析。根据本组患儿最常见的病因重症肺炎,探究病原学结果,发现呼吸道病毒感染检出多见,包括呼吸道腺病毒及流感病毒。既往已有文献报道H1N1流感病毒感染易并发纵隔气肿[5-7]。除儿童本身气道因素外,也与流感病毒可导致弥漫性肺泡损伤和间质性肺炎,并可形成塑形痰栓导致气道堵塞,肺泡和肺间质压力不平衡有关[8,9]。腺病毒是儿童重症肺炎的重要病毒病原,也常常导致急性呼吸窘迫综合征的发生。研究发现腺病毒感染可导致病变支气管黏膜肿胀、糜烂剥脱[10]。感染后气道糜烂、肿胀可导致肺内局部压力不平衡,且该类患儿常常需要正压机械通气治疗,这可能与纵隔气肿的发生存在关联。本研究提示在重症肺炎患者,尤其是呼吸道病毒感染患者,应该高度警惕纵隔气肿的发生。
第三,深刻反思这些措施和手段带来的不良后果。上述问题的存在从深层次来看,不只是商业模式的问题,更与价值观和文化有关。开放获取已经出现异化现象,在学术传播体系中形成了新的鸿沟,将发展中或不发达国家以及缺乏公共资助的科学工作者推到了鸿沟的另一边。因此,2018年“国际开放获取周”把“多元化、平等和包容性”提到了优先目标的高度。
本研究中非外伤性纵隔气肿儿童的临床表现以咳嗽、气促、吸气三凹征、发绀及心率增快等较为常见,考虑到纵隔气肿为疾病的局部表现,故患儿的临床表现与原发疾病存在关联。本研究中纵隔气肿伴皮下气肿及气胸常见,因此关注体表皮下气肿可提示病情,突发血氧下降尤其是高呼气末正压通气状态要警惕纵隔气肿的发生。胸部影像学检查是诊断纵隔气肿的依据。胸部CT是诊断纵隔气肿的主要手段;胸部X线检查在纵隔气肿早期可能漏诊,动态监测可提高诊断准确性,尤其是在不宜挪动的危重患者。
针对纵隔气肿的治疗,首先是针对原发病进行治疗。若患儿原发病改善,纵隔气肿气体常可缓慢吸收好转。若纵隔气肿含气量较大,严重影响呼吸功能或循环功能,或肺部疾病严重,需要较高呼吸末正压通气的患者,早期进行气管前筋膜切开引流手术是治疗关键。值得注意的是,即使减压手术后仍应加强对原发病的治疗,有效控制原发病,解除纵隔气肿诱因才能彻底缓解病情。我们的经验是存在以下情况任何一项即进行手术减压干预治疗:1.持续低氧血症;2.排除发热及躁动等因素下心率明显增快或血压下降;3.严重肺部疾病,需高呼气末正压机械通气。本研究中33例患儿根据病因、临床体征及通气方式采取不同的治疗方式。其中22例采用气管前筋膜切开减压术(含1例因急性喉梗阻行气管切开),17例患儿纵隔气肿均得到明显改善,预后良好;5例术后预后不良均与患儿肺部原发疾病严重相关,均存在急性呼吸窘迫综合征,术后纵膈气肿并没有继续进展或发生循环衰竭等严重后果。我们认为,根据患者的病因、临床表现及通气方式,积极治疗原发病,适时进行气管前筋膜切开减压术,可有效地缓解纵隔气肿对纵隔内器官的压迫。
本研究提示儿童非外伤性纵隔气肿的发生与原发病相关,以重症肺炎最为多见,腺病毒和流感病毒感染是常见的病原病因纵隔气肿的治疗主要是病因治疗及减压治疗,预后决定于原发病变性质及治疗方式。对累及呼吸及循环系统或原发病需高呼气末正压通气患者,早期进行气管前筋膜切开术进行纵膈减压,有助于缓解病情。
参考文献
[1] Sakai M, Murayama S, Gibo M, et al. Frequent cause of the Macklin effect in spontaneous pneumomediastinum: demonstration by multidetector-row computed tomography [J]. J Comput Assist Tomogr, 2006, 30(1): 92-94.
[2] Versteegh FG, Broeders IA. Spontaneous pneumomediastinum in children [J]. Eur J Pediatr, 1991, 150(5): 304-307.
[3] Lee CY, Wu CC, Lin CY. Etiologies of spontaneous pneumomediastinum in children of different ages [J]. Pediatr Neonatol, 2009, 50(5): 190-195.
[4] 赵佳佳, 张维溪, 李昌崇. 非外伤性儿童纵隔气肿64例临床分析 [J].临床儿科杂志, 2014, 32(8): 701-704.
[5] Hasegawa M, Hashimoto K, Morozumi M, et al. Spontaneous pneumomediastinum omplicating pneumonia in children infected with the 2009 pandemic influenza A (H1N1) virus [J]. Clin Microbiol Infect, 2010, 16(2): 195-199.
[6] Udupa S, Hameed T, Kovesi T. Pneumomediastinum and subcutaneous emphysema associated with pandemic (H1N1) influenza in three children [J]. CMAJ, 2011, 183(2): 220-222.
[7] Patra PK, Nayak US, Sushma TS. Spontaneous pneumomediastinum in H1N1 infection. Indian Pediatr [J]. 2011, 48(12): 976-977.
[8] 丁小芳, 钟礼立, 张兵, 等. 儿童塑形性支气管炎9例临床特征及病原学分析[J]. 中国当代儿科杂志, 2014, 16(7), 729-733.
[9] Zhang J, Kang X. Plastic bronchitis associated with influenza virus infection in children: a report on 14 cases. Int J Pediatr Otorhinolaryngol[J]. 2015, 79(4): 481-486.
[10] 钟礼立, 梁沫, 谢乐云, 等. 腺病毒肺炎12例临床分析 [J]. 临床儿科杂志, 2011, 29(8): 724-727.
【中图分类号】R725.6
【文献标识码】A
【文章编号】1673-016X(2016)03-0025-03
收稿日期:2016-02-25
通讯作者:张兵,E-mail:zhangbing1959@aliyun.com
Diagnosis and prognosis of non-traumatic pneumomediastinum in children
Zeng Sai-zhen, Zhou Miao, Hu Xian, Wang Tao, Zhang Bing, Yu Tian
(The FirstAffiliated Hospital of Hunan Normal University, Hunan Provincial People’s Hospital, Changsha 410005, China)
[Abstract]Objective To investigate the causes, clinical characteristics, treatment and prognosis of non-traumatic pneumomediastinum (PM) in children. Methods A retrospective analysis of the clinical data of children diagnosed with non-traumatic PM in Hunan provincial People’s Hospital from Jan 2011 to Dec 2015 was performed. Results A total of 33 patients with nontraumatic pneumomediastinum (PM) were collected. The median age of patients was 30. 0 (IQR 14. 0-69. 0) months, and the median length of stay in hospital was 13. 0 (IQR 9. 5-19. 5)d. The common causes of PM were severe pneumonia, foreign body inspriration, asthma and spontaneous pneumomediastinum. Viruses were the common etiologies of severe pneumonia, including adenovirus (8 cases) and influenza virus (4 cases). Clinical manifestations included cough, shortness of breath, cyanosis, subcutaneous emphysema and pneumothorax. Seventy-eight point eight percent (26/33) of patients with non traumatic pneumomediastinum were admitted to pediatric intensive care unit, and most of cases performed mediastinal air drainage and had favorable prognosis. No significant differences was observed in causes of disease, clinical features, treatment and prognosis between different age groups. Conclusion The common causes of non-traumatic pneumomediastinum in children were severe pneumonia, especially viruses infection. The treatment should be focused on dealing with primary diseases as well as symptomatic treatment by mediastinal air drainage.
[Key words]pneumomediastinum; etiology; diagnosis; therapy; prognosis; child

