喉罩通气过渡在胸科手术麻醉苏醒拔管期的应用
王占天,王忱
(厦门市第二医院麻醉科,福建 厦门 361021)
喉罩通气过渡在胸科手术麻醉苏醒拔管期的应用
王占天,王忱
(厦门市第二医院麻醉科,福建 厦门 361021)
目的 比较胸科手术患者双腔支气管导管麻醉苏醒拔管期不同拔管方式对血流动力学及不良反应的影响,以探讨喉罩通气过渡在双腔支气管导管拔管期的应用价值。方法将我院2015年2月至2016年2月期间120例全身麻醉双腔支气管导管插管的胸科手术患者根据随机数字表随机分成A、B、C、D四组,每组30例。其中A组患者在手术结束后符合拔管条件时直接拔除双腔支气管导管,B组患者在手术结束时深麻醉下将双腔支气管导管退至总气管,C组术毕时在深麻醉下将双腔管更换为单腔气管导管,D组在深麻醉下更换为喉罩;各组均待患者神志清醒、循环呼吸功能稳定后拔除气管导管或喉罩。比较四组患者入手术室时(T0)、拔管或喉罩前吸痰时(T1)、拔管或喉罩后即刻(T2)、拔管或喉罩后5 min(T3)、10 min(T4)等各时点的平均动脉压(MAP)、心率(HR)、BIS值、血氧饱和度(SpO2)的差异情况,并记录麻醉苏醒期患者呛咳、躁动等不良反应发生情况并进行分析。结果T0时,A、B、C、D四组患者MAP分别为(80.1±8)mmHg、(81.2±10)mmHg、(78.2±12)mmHg、(80.6±11)mmHg,HR分别为(75.2±5)次/min、(74.3±6)次/min、(73.8±8)次/min、(74.8±9)次/min,T1时,A、B、C、D四组患者MAP分别为(114.3±6)mmHg、(103.2±9)mmHg、(92.2±10)mmHg、(83.2±10)mmHg,HR分别为(97.3±8)次/min、(92.4±6)次/min、(84.5±10)次/min、(75.3±11)次/min,T2时,A、B、C、D四组患者MAP分别为(115.2±13)mmHg、(108.3±10)mmHg、(90.2±9)mmHg、(83.8±12)mmHg,HR分别为(99.2±11)次/min、(93.5±8)次/min、(83.3±6)次/min、(76.3±8)次/min,T3时,A、B、C、D四组患者MAP分别为(105.6±11)mmHg、(108.3±10)mmHg、(88.2±7)mmHg、(81.8±9)mmHg,HR分别为(95.3±10)次/min、(83.4±7)次/min、(80.7±9)次/min、(74.3±10)次/min。与T0比较,A、B、C三组T1、T2、T3各时点MAP、HR均明显增高,且明显高于D组,差异均有统计学意义(P<0.05);四组患者各时点的BIS值及SpO2比较差异均无统计学意义(P>0.05);A、B、C三组患者出现呛咳例数分别为24例、20例、12例,发生率分别为80.000%、66.667%、40.000%,发生躁动分别为19例、13例、6例,发生率分别为63.333%、43.333%、20.000%,而D组患者均未发生,与D组比较差异有统计学意义(P<0.05)。结论胸科手术患者双腔支气管导管拔管时更换喉罩通气过渡后拔管可以减轻全麻苏醒拔管期血流动力学波动,降低苏醒期不良反应,使患者麻醉苏醒过程更加安全舒适。
胸科手术;双腔支气管导管;全麻苏醒期;喉罩过渡
胸科手术所采用的麻醉方式多为全身麻醉,麻醉过程中为保护健肺及为胸内手术操作创造理想条件,术中行双腔支气管导管插管隔离双肺是胸科手术最常采用的方式。为保证术中通气及隔离双肺要求,插管深度需直接触及隆突及支气管,但由于双腔支气管导管管径较粗常引起机体较大的应激反应(特别是在麻醉的苏醒拔管期),由于麻醉减浅、双腔导管刺激等因素,应激反应表现更为强烈,患者出现呛咳、躁动、支气管痉挛、血压增高、心率增快,甚至出现严重心律失常、脑血管意外等。既往的研究常采用止痛或镇静药物处理来减少麻醉苏醒拔管期的不良反应,在拔管方式的研究上鲜有报道[1]。本研究通过探讨喉罩通气过渡在双腔支气管导管麻醉苏醒拔管期采用不同的拔管方式来进行研究,观察其在麻醉苏醒拔管期的应用价值,为临床决策提供一定的参考。
1 资料与方法
1.1 一般资料 选择我院2015年2月至2016年2月期间全麻下胸科手术患者120例,ASAⅠ~Ⅱ级,年龄35~75岁,体质量(45~75)kg。其中胸腔镜下肺大泡切除术30例、胸腔镜肺癌根治术35例、胸腔镜肺叶切除术40例、胸腔镜食道癌根治术15例。排除患有高血压、心脏病、严重肝肾疾病、慢性阻塞性肺疾病及支气管哮喘病史者,以及有困难气管插管者。根据随机数字表随机分成双腔管直接拔管组(A组)、双腔管退至总气管组(B组)、更换单腔管组(C组)和更换喉罩组(D组),每组各30例。
1.2 麻醉方法 患者入手术室后首先开放静脉通路,麻醉前15 min静注盐酸戊乙奎醚1 mg,常规监测心电图(ECG)、心率(HR)、血压(BP)、血氧饱和度(SpO2)、呼末二氧化碳分压(PETCO2)和BIS,右颈内静脉穿刺测中心静脉压(CVP)。麻醉诱导(依次静注咪达唑仑0.05 mg/kg、舒芬太尼0.4 μg/kg、丙泊酚1~1.5 mg/kg、罗库溴铵0.6 mg/kg)后行双腔支气管插管,纤维支气管镜确认对位准确,听诊双肺隔离满意后行容量控制呼吸VT 8 mL/kg,呼吸频率(R) 12~16次/min,吸呼比1:1.5~2;术中根据手术需要间断单肺通气,维持术中PETCO235~45 mmHg(1 mmHg= 0.133 kPa);术中麻醉维持采用持续静脉泵注[丙泊酚2~4 mg/(kg·h)和瑞芬太尼5~10 μg/(kg·h)]与七氟醚1%~3%吸入静吸复合,使BIS值维持在45~55,血压心率波动在术前水平±20%,静脉泵注顺式阿曲库铵2µg/(kg·min)维持肌松,手术结束前15 min停用肌松药,维持术中液体出入量大致平衡,晶胶比为1:1,CVP维持在6~12 cmH2O(1 cmH2O=0.098 kPa)。手术结束后将患者体位恢复为仰卧位,根据不同的分组给予不同的处理:A组患者停止静吸复合麻醉,待患者神志清楚符合拔管指征后吸净口腔及气管内分泌物,拔除双腔导管;B组患者在BIS值50~60时将双腔管退至总气管(经纤支镜及双肺听诊确认准确无误)后停用静吸复合麻醉;C组患者直接拔除双腔管更换为单腔导管后停用静吸复合麻醉;D组患者则更换为3#或4#双管喉罩后停用静吸复合麻醉;B组、C组、D组待患者神志清醒符合拔管指征后充分吸净口腔及气管内分泌物,拔除气管导管或喉罩。其中,喉罩置入成功标准为:置入喉罩后正压通气,双侧胸廓起伏良好,颈前区听诊无漏气杂音,纤支镜置入喉罩可见声门;拔管或喉罩标准为:患者神志清楚,自主呼吸及吞咽反射恢复,潮气量>7 mL/kg,呼吸频率<20次/min,PETCO2<45 mmHg,脱氧吸空气10 min后SpO2>95%。
1.3 观察指标与评价方法 分别记录四组患者麻醉诱导前(T0)、拔管或喉罩前吸痰时(T1)、拔管或喉罩后即刻(T2)、拔管或喉罩后5 min(T3)、拔管或喉罩后10 min(T4)各个时点的平均动脉压(MAP)、心率(HR)、BIS值,苏醒拔管期患者出现呛咳、躁动情况。呛咳程度分为4度:Ⅰ度呛咳为拔管顺利;Ⅱ度为呛咳1~2次;Ⅲ度为呛咳3~5次,持续时间少于30 s;Ⅳ度为呛咳>5次且持续时间>30 s。躁动程度分为4级:1级为平静合作;2级为吸痰等刺激时肢体有躁动;3级为无刺激时也挣扎,但无需医务人员制动;4级为激烈挣扎,需多人按住。本研究判断呛咳的标准:Ⅰ~Ⅱ度以下视为无呛咳,Ⅲ~Ⅳ度呛咳视为发生呛咳反应。判断躁动的标准:1~2级视为无躁动,3~4级视为发生术后躁动。
1.4 统计学方法 应用SPSS16.0统计学软件进行数据分析,计量资料以均数±标准差(±s)表示,组间比较采用t检验,组内比较采用重复测量数据的方差分析,计数资料采用χ2检验,以P<0.05为差异有统计学意义。
2 结 果
2.1 四组患者的一般资料比较 四组患者在性别、年龄、体质量、ASA分级、手术时间、术中出血量、麻醉药用量方面比较差异均无统计学意义(P>0.05),见表1。
表1 四组患者的一般资料比较(±s)
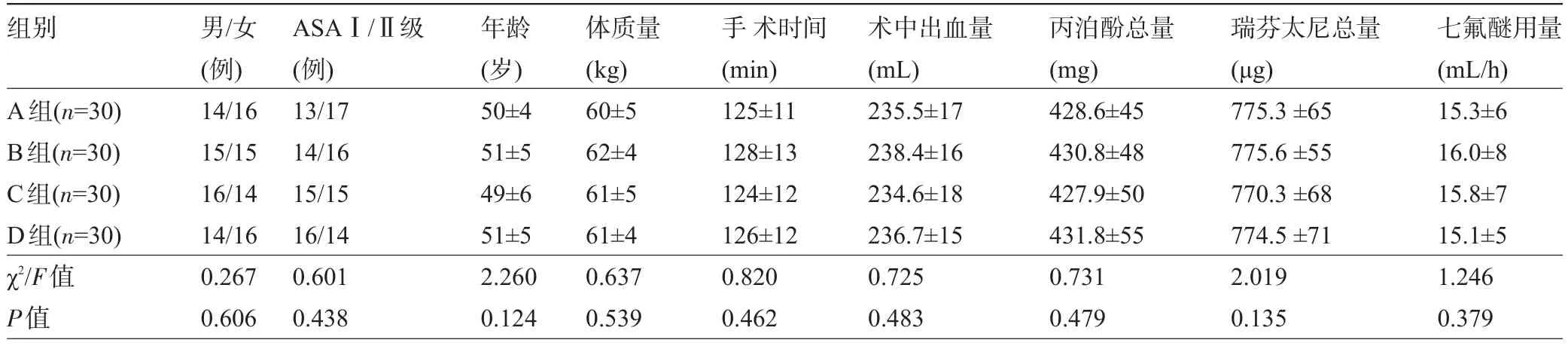
表1 四组患者的一般资料比较(±s)
组别A组(n=30) B组(n=30) C组(n=30) D组(n=30) χ2/F值P值男/女(例) 14/16 15/15 16/14 14/16 0.267 0.606 ASAⅠ/Ⅱ级(例) 13/17 14/16 15/15 16/14 0.601 0.438年龄(岁) 50±4 51±5 49±6 51±5 2.260 0.124体质量(kg) 60±5 62±4 61±5 61±4 0.637 0.539手术时间(min) 125±11 128±13 124±12 126±12 0.820 0.462术中出血量(mL) 235.5±17 238.4±16 234.6±18 236.7±15 0.725 0.483丙泊酚总量(mg) 428.6±45 430.8±48 427.9±50 431.8±55 0.731 0.479瑞芬太尼总量(μg) 775.3±65 775.6±55 770.3±68 774.5±71 2.019 0.135七氟醚用量(mL/h) 15.3±6 16.0±8 15.8±7 15.1±5 1.246 0.379
2.2 四组患者各时点的MAP、HR、BIS值和SpO2比较 与T0比较,A、B、C三组T1、T2、T3时MAP、HR均明显增高,且明显高于D组,差异均有统计学意义(P<0.05),而四组患者各时点的BIS值及SpO2比较差异均无统计学意义(P>0.05),见表2~表5。
表2 四组患者各时点的MAP比较(±s)
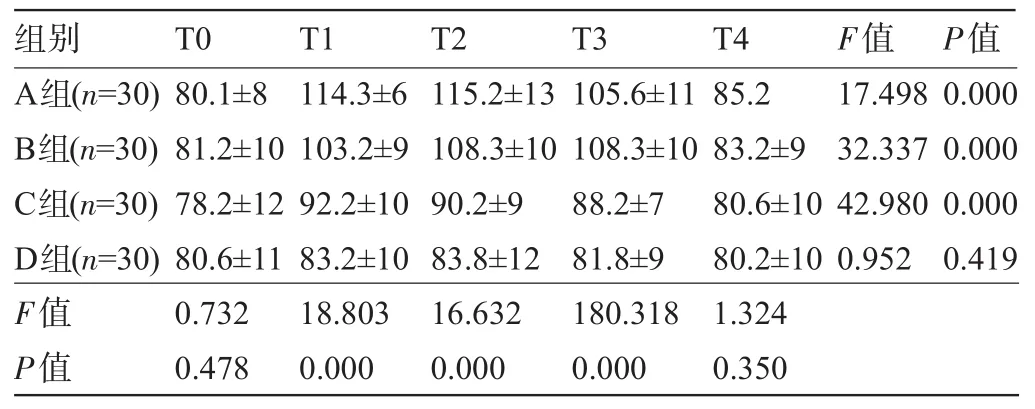
表2 四组患者各时点的MAP比较(±s)
组别T0T1T2T3T4F值P值A组(n=30) B组(n=30) C组(n=30) D组(n=30) F值P值80.1±8 81.2±10 78.2±12 80.6±11 0.732 0.478 114.3±6 103.2±9 92.2±10 83.2±10 18.803 0.000 115.2±13 108.3±10 90.2±9 83.8±12 16.632 0.000 105.6±11 108.3±10 88.2±7 81.8±9 180.318 0.000 85.2 83.2±9 80.6±10 80.2±10 1.324 0.350 17.498 32.337 42.980 0.952 0.000 0.000 0.000 0.419
表3 四组患者各时点的HR比较(±s)
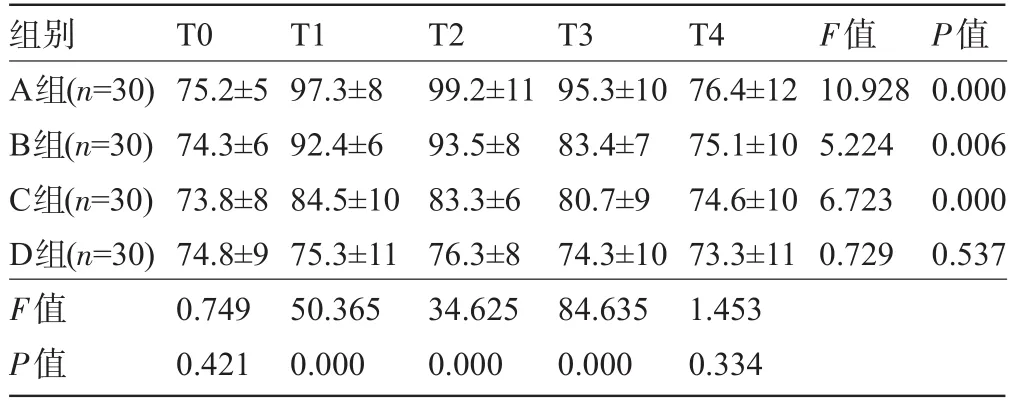
表3 四组患者各时点的HR比较(±s)
组别A组(n=30) B组(n=30) C组(n=30) D组(n=30) F值P值T0 75.2±5 74.3±6 73.8±8 74.8±9 0.749 0.421 T1 97.3±8 92.4±6 84.5±10 75.3±11 50.365 0.000 T2 99.2±11 93.5±8 83.3±6 76.3±8 34.625 0.000 T3 95.3±10 83.4±7 80.7±9 74.3±10 84.635 0.000 T4 76.4±12 75.1±10 74.6±10 73.3±11 1.453 0.334 F值10.928 5.224 6.723 0.729 P值0.000 0.006 0.000 0.537
表4 四组患者各时点的BIS比较(±s)
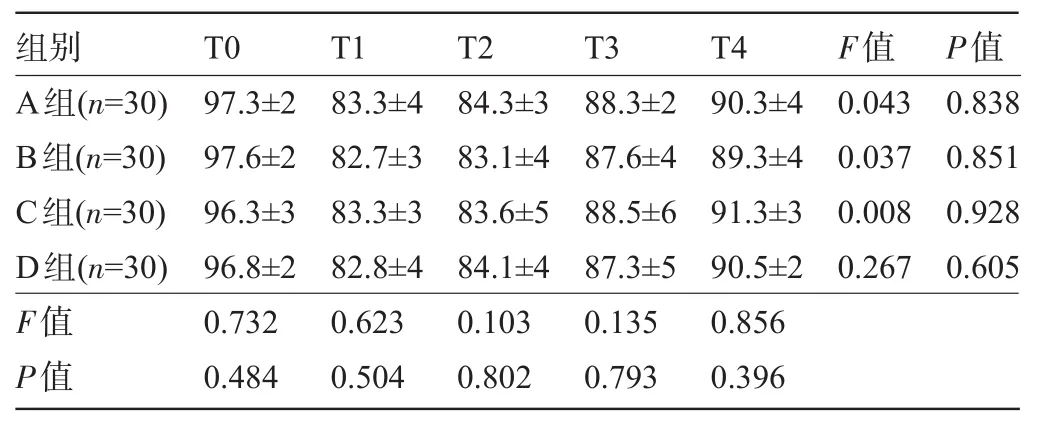
表4 四组患者各时点的BIS比较(±s)
组别T0T1T2T3T4F值P值A组(n=30) B组(n=30) C组(n=30) D组(n=30) F值P值97.3±2 97.6±2 96.3±3 96.8±2 0.732 0.484 83.3±4 82.7±3 83.3±3 82.8±4 0.623 0.504 84.3±3 83.1±4 83.6±5 84.1±4 0.103 0.802 88.3±2 87.6±4 88.5±6 87.3±5 0.135 0.793 90.3±4 89.3±4 91.3±3 90.5±2 0.856 0.396 0.043 0.037 0.008 0.267 0.838 0.851 0.928 0.605
表5 四组患者各时点的SpO2比较(±s)
表5 四组患者各时点的SpO2比较(±s)
组别T0T1T2T3T4F值P值A组(n=30) B组(n=30) C组(n=30) D组(n=30) F值P值98.3±0.5 98.5±0.4 98.4±0.6 98.7±0.3 0.566 0.455 99.5±0.4 99.3±0.3 99.4±0.4 99.2±0.6 0.017 0.896 98.0±0.6 97.9±0.5 98.1±0.4 97.8±0.5 0.005 0.941 97.6±0.6 97.7±0.7 97.8±0.5 97.8±0.6 0.000 0.990 96.5±1.0 96.4±0.8 96.6±0.9 96.7±0.7 0.266 0.608 0.270 0.362 0.636 0.975 0.593 0.550 0.427 0.329
2.3 四组患者苏醒拔管期不良反应比较 A、B、C三组患者出现呛咳、躁动例数明显高于D组,差异均有统计学意义(P<0.05),见表6。
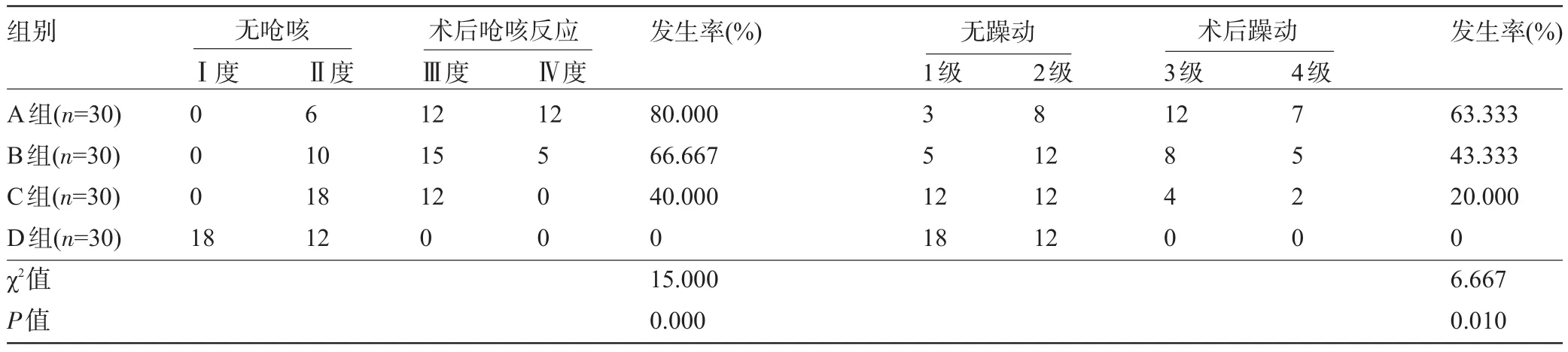
表6 四组患者苏醒拔管期不良反应比较(例)
3 讨 论
近年来,胸腔镜微创手术在胸外科中得到广泛开展。尽管支气管封堵器等新技术的逐渐应用,但双腔支气管导管插管双肺隔离仍是目前胸科手术麻醉中最常用和最有效的手段,麻醉医师常通过这项技术来保证胸外科医生在术中能有一个良好的操作视野[2]。但由于双腔气管导管的管径较粗大且多弯曲、插管深度较深。在气管插管期间,患者常因导管对气管、隆突及支气管的刺激易出现较强烈的应激反应,导致机体交感神经-肾上腺髓质系统兴奋增强、刺激儿茶酚胺大量释放,因此患者出现血压增高、心率增快,甚至出现心脑血管并发症危及患者生命安全。同时在麻醉苏醒拔管期,随着麻醉深度的减浅、肌松药的减退,加上吸痰操作机械性刺激喉部和气管的神经末梢,气管导管对气管表面的机械性刺激易引起迷走神经兴奋,引起反射性支气管痉挛,导致气道阻力增加[4],进一步加重低氧血症。患者常出现呛咳、躁动等不适,导致患者血压升高、心率增快更明显,心肌耗氧量也随之显著增加,这对高血压病、冠心病的患者有较大危险[3];并且剧烈呛咳反射及躁动还可能导致双腔导管的移位、加重双腔导管对咽喉的摩擦,患者出现术后咽痛、喉头水肿的风险将进一步增加。
喉罩具有操作简单、使用方便的优势,患者只要无张口困难便能置入,无需喉镜置入暴露声门、无需通过声门和刺激气管,病人能较好耐受[7]。本文作者通过对双腔支气管插管苏醒拔管期的不同拔管方式进行了对比研究。研究结果发现,喉罩通气过渡组对胸科手术双腔支气管导管麻醉患者麻醉苏醒拔管期的MAP、HR的影响程度明显小于其他三组,与T0比较患者血压、心率波动较小;且喉罩通气过渡不增加患者气管分泌物、不影响气管纤毛活动,患者容易自主排痰,从而可以减轻因吸痰的机械性刺激,明显减少出现呛咳、躁动患者的例数。同时患者对喉罩的耐受较好,为减少术后低氧血症的发生,降低术后二次插管的可能。
综上所述,在胸科手术双腔支气管导管全麻苏醒拔管期,应用喉罩通气过渡后再拔管,可明显减少苏醒拔管期血流动力学的波动,大大减少苏醒期不良反应的发生,提高患者麻醉苏醒期的舒适度,对保证胸科手术患者麻醉苏醒期的安全及舒适方面有极其重要的意义,值得临床借鉴使用。
[1]方闻,齐娟,陈彦青.术毕喉罩替换双腔支气管导管对老年高血压患者拔管反应的影响[J].临床麻醉学杂志,2013,10(29):993-996.
[2]Wasem S.Lazarus M,Hain J,et al.Comparison of the Airtraq and the Macintosh laryngoscope for double-lumen tube intubaion:a randomized clinical trial[J].Eur J Anaesthesiol,2013,30(4): 669-671.
[3]刘玉妍,刘琴湘,邵兵,等.老年高血压患者更换喉罩后在围拔管期对血流动力学的影响[J].实用医学杂志,2010,26(9):1599-1561.
[4]梅静,马冬梅,徐桂萍.SLIPA对腹腔镜胆囊切除术患者血流动力学和呼吸力参数的影响 [J].中华临床医师杂志,2016,1(10): 138-140.
[5]陈洁,王平,钟泰迪.Univent管和双腔管用于单肺通气的比较[J].国际麻醉学与复苏杂志,2006,27(5):284-286.
[6]陈洁,王平,钟泰迪.Coopdech封堵支气管导管与双腔支气管导管单肺通气效果比较[J].中华麻醉学杂志,2008,28(10):945-946.
[7]庄心良,曾因明,陈伯銮.现代麻醉学[M].3版,北京:人民卫生出版社,2008:882-893.
R655
B
1003—6350(2016)20—3395—03
10.3969/j.issn.1003-6350.2016.20.043
2016-03-25)
王占天。E-mail:wangzhantian88@126.com

