2型糖尿病并发多重耐药菌泌尿系感染75例临床分析
王斐,全会标,陈开宁,陈道雄
(海南省人民医院,海口570311)
2型糖尿病并发多重耐药菌泌尿系感染75例临床分析
王斐,全会标,陈开宁,陈道雄
(海南省人民医院,海口570311)
摘要:目的 探讨2型糖尿病并发多重耐药菌(MDRMs)泌尿系感染的临床特点。方法回顾性分析75例2型糖尿病并发MDRMs泌尿系感染患者的临床资料。结果75例中69.3%为女性,61.3%合并泌尿系结石和糖尿病肾病等复杂因素。75例患者共培养81株致病菌,其中MDRMs 75株;MDRMs中64株为大肠埃希菌,包括产超广谱β内酰胺酶(ESBLs)菌41株、非产EBSLs菌23株。产ESBLs与非产ESBLs的多重耐药大肠埃希菌对亚胺培南、美洛培南、呋喃妥因、阿米卡星、哌拉西林/舒巴坦和头孢哌酮/他唑巴坦敏感性均>90%,对β内酰胺类、庆大霉素、磺胺类和喹诺酮类高度耐药,产ESBLs菌头孢他啶耐药率(73.2%)、头孢吡肟耐药率(56.1%)均高于非产ESBLs菌(54.7%和40.6%)。结论合并复杂因素的老年女性2型糖尿病患者为多重耐药菌泌尿系感染高危人群,致病菌以产EBSLs大肠埃希菌为主,耐药率高,临床应结合病情和药敏结果调整抗菌药物。
关键词:2型糖尿病;泌尿系感染;多重耐药菌;大肠埃希菌;产超广谱β内酰胺酶
近年来,2型糖尿病(T2DM)发病率逐年升高[1],T2DM患者常因免疫力低下而发生呼吸道和泌尿系感染[2]。随广谱抗菌药物的不合理使用,T2DM患者多重耐药菌(MDRMs)感染率逐年上升,其抗菌疗程长,治疗难度大,患者负担重。2010年1月~2015年3月,我们回顾性分析了75例T2DM并发MDRMs泌尿系感染患者的临床资料,旨在指导临床用药。现报告如下。
1临床资料
研究对象为我院同期收治的T2DM患者75例,其中男23例(30.7%)、女52例(69.3%),年龄(65.1±12.7)岁,病程(10.3±7.2)年,BMI (23.9±3.5 )kg/m2,腰围(76.4±25.3)cm,HbA1c9.1%±2.4%,CRP(28.51±69.02)IU/mL,均经清洁中段尿培养及药敏试验后确诊为MDRMs[3]泌尿系感染;46例合并泌尿系复杂性因素,分别为泌尿系结石11例、肾脏肿瘤1例、神经源性膀胱7例、糖尿病肾病或慢性肾脏病23例、留置尿管5例;入院前存在抗生素史54例。75例患者共培养出81株致病菌,75株MDRMs(大肠埃希菌64株, 聚团肠杆菌和假鼻疽伯克霍尔德杆菌各3株、弗劳地枸橼酸杆菌、阴沟肠杆菌、嗜水气单胞菌各占1株、粪肠球菌2株),非MDRMs 6株(普城沙雷菌和金黄色葡萄球菌各2株、白色念珠菌和近平滑念珠菌各1株)。64株MDRMs大肠埃希菌根据2009年CLSI纸片扩散法产超广谱β内酰胺酶(EBSLs)确诊实验标准[4]分为产EBSLs 41株和非产EBSLs 23株。采用SPSS15.0统计学软件,率的比较采用χ2检验。其中产EBSLs者MDRMs检出率为64.1%(41/64),非产EBSLs者MDRMs菌检出率为35.9%(23/64),P<0.05。产EBSLs者和非产EBSLs者多重耐药大肠埃希菌的药敏结果分析见表1。
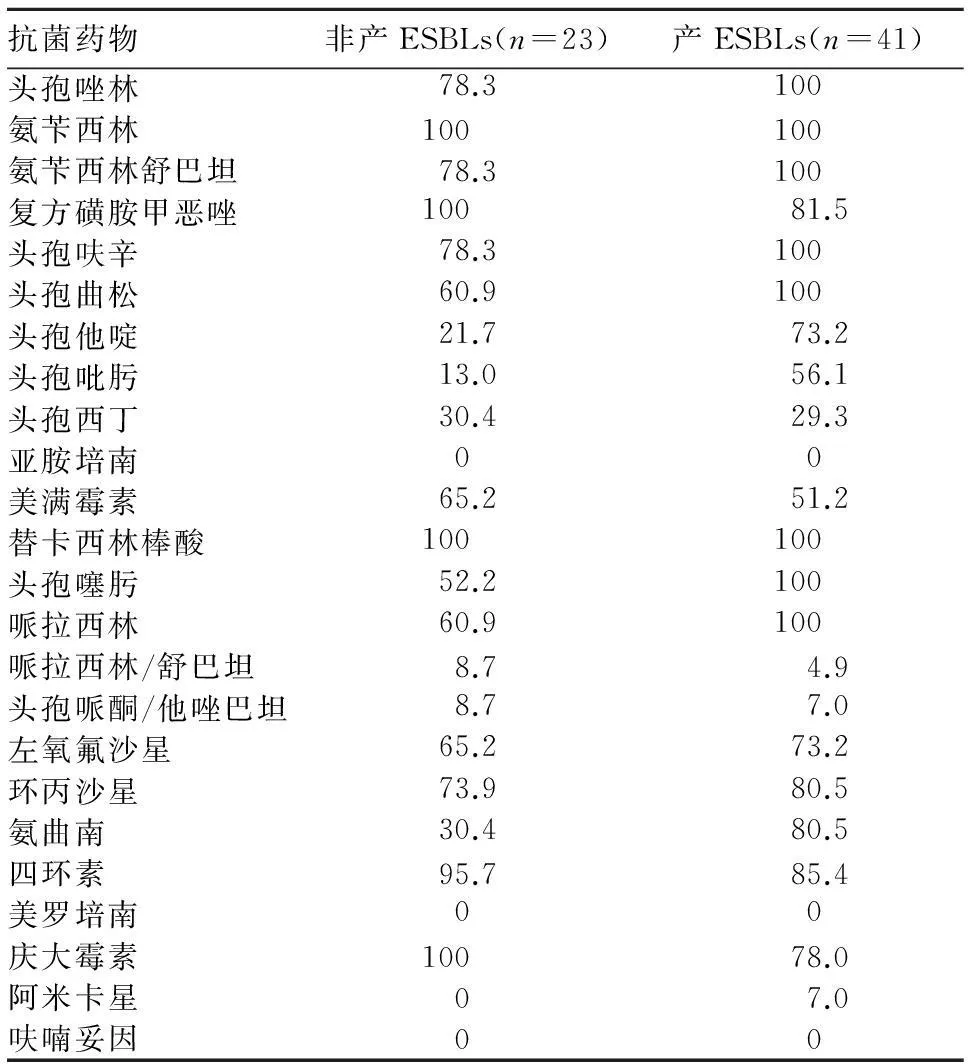
表1 两组多重耐药大肠埃希菌的药敏结果分析(%)
注:与对照组比较,*P<0.05。
2讨论
T2DM患者为感染的易感人群。研究发现,糖尿病患者合并感染与血糖控制不佳、老年、并发症以及糖尿病病程相关[3],尤其是合并神经源性膀胱等危险因素的患者。尿糖升高、尿潴留使得尿液成为细菌良好的培养基,导致糖尿病患者泌尿系感染的风险增加。随着抗菌药物的广泛使用,糖尿病并发泌尿系感染的耐药性进一步提高[4,5],尤其产ESBLs大肠埃希菌的检出率和耐药性明显升高,使得治疗难度加大[6,7]。本研究发现, T2DM并发MDRMs泌尿系感染患者以老年女性多见,可能与其尿道短而直、雌孕激素均下降导致患者局部抗感染能力下降有关。合并血糖不达标、泌尿系结石、留置尿管、既往有抗生素使用史和糖尿病肾病等复杂因素者,为MDRMs泌尿系感染的高危人群[8,9]。
泌尿系感染的首位病原体为大肠埃希菌,而MDRMs泌尿系感染最常见的是产EBSLs大肠埃希菌。本研究肠杆菌占MDRMs菌株的96.0%,84.1%的MDRMs为大肠埃希菌,其中产ESBLs 菌检出率64.1%,远高于2013年我国细菌耐药性监测结果的54.0%[10]。可能与糖尿病患者机体免疫力低下,更加易感有关。无论是否产ESBLs菌,均对第一、二代头孢菌素、喹诺酮类、庆大霉素、磺胺类和不含酶抑制剂青霉素类抗生素呈现高耐药,对亚胺培南、美罗培南、呋喃妥因、哌拉西林/舒巴坦、头孢哌酮/他唑巴坦和阿米卡星高度敏感,与近年来我国肠杆菌耐药监测结果基本一致[11]。无论是否产EBSLs大肠杆菌的阿米卡星耐药率均低于10%,与以往报道一致[12]。且阿米卡星与呋喃妥因一样价格低廉,适用于多重耐药菌泌尿系感染的治疗。但两者均有肾毒性,前者可引起周围神经炎和过敏反应,后者还具有耳毒性,因而在T2DM患者中的使用受到限制。当选两者之一治疗时需积极监测患者肾功能变化,使用呋喃妥因时还需联合使用B族维生素营养患者神经。
本研究中产ESLBs大肠埃希菌对头孢曲松全部耐药,头孢他啶和头孢吡肟耐药率也高于50%,提示不仅第一、二代头孢菌素高度耐药,第三代和第四代的耐药率也不容乐观,与国内报道一致[13],但联合β内酰胺酶抑制剂的哌拉西林/舒巴坦和头孢哌酮/他唑巴坦的敏感性明显提高。头孢西丁为头霉素类抗生素,对革兰阴性菌有较强的抗菌作用和抗β内酰胺酶性,不论是否为产ESBLs菌,其耐药性均在30%左右,提示该药可作为哌拉西林/舒巴坦和头孢哌酮/他唑巴坦之后的备选用药。与不产ESBLs菌相比,ESBLs菌耐药性明显升高,已有明确规定产ESBLs菌,不管体外药敏试验结果如何,均应报告为对所有青霉素、头孢菌素和氨曲南耐药,以期指导临床用药。
T2DM并发MDRMs泌尿系感染具有起病隐匿、发病率高、治疗难度大和停药后易复发等特点,需综合治疗。首先需要强化血糖管理,提高机体免疫力,并积极治疗各种复杂因素,如解除梗阻等;其次选用敏感抗菌药物,联合口服碳酸氢钠碱化尿液抑菌。对于全身感染中毒症状和膀胱刺激征明显者,在留取尿标本送检后立即经验选择敏感抗生素治疗,避免选用耐药性高的第一、二代头孢菌素、喹诺酮类、庆大霉素、磺胺类和不含酶抑制剂青霉素类抗生素;病情改善不明显者在药敏结果回报后应及时更换抗生素,尽快控制感染,避免感染诱发糖尿病酮症酸中毒,以缩短住院时间,降低院内感染风险,减少耐药菌的产生;对于泌尿系感染症状不典型、诊断不明确者,可待培养及药敏结果回报后再选敏感药物治疗。抗菌疗程需适时延长,连续2次复查尿培养阴性后再考虑停药;停药1周后仍需复查尿常规,以免细菌复燃和复发,诱导超级耐药菌的产生。
参考文献:
[1] 郑亚明,纪立农,吴晶.中国糖尿病经济负担研究系统综述[J].中华内分泌代谢杂志,2012,28(10):821-825.
[2] Duckitt R, Palsson R, Bosanska L, et al. Common diagnoses in internal medicine in Europe 2009; a pan-European, multi-centre survey[J]. Eur J Intern Med,2010,21(5):449-452.
[3] Magiorakos AP, Srinivasan A, Carey RB,et al. Multidrug-resistant, extensively drug-resistant and pandrug-resistant bacteria: an international expert proposal for interim standard definitions for acquired resistance[J]. Clin Microbiol Infect, 2012,18(3):268-281.
[4] 董瑞鸿.糖尿病并发感染的相关因素分析[J].中华医院感染学杂志,2011,21(11):2233-2234.
[5] 都青,张有忠.糖尿病患者尿路感染病原菌的耐药性探讨[J].中华医院感染学杂志,2013,23(10):2487-2488.
[6] Pitout JD. Infections with extended-spectrum beta-lactamase-producing enterobacteriaceae: changing epidemiology and drug treatment choices [J]. Drugs, 2010,70(3):313-333.
[7] Chakupurakal R, Ahmed M, Sobithadevi DN, et al. Urinary tract pathogens and resistance pattern [J]. J Clin Pathol, 2010,63(7):652-654.
[8] Chenoweth CE, Saint S. Urinary tract infections [J]. Infect Dis Clin North Am, 2011,25(1):103-115.
[9] 陈科帆,冯秀娟,吕晓菊.产超广谱β-内酰胺酶大肠埃希菌泌尿系感染分析[J].中国抗生素杂志,2011,36(12):939 -942.
[10] 胡付品,朱德妹,汪复,等.2013年中国CHINET细菌耐药性监测[J].中国感染与化疗杂志,2014(5):365-374.
[11] 吕媛,王珊.卫生部全国细菌耐药性监测网2011年度肠杆菌科细菌耐药监测[J].中国临床药理学杂志,2011,28(12):937-957.
[12] 张瑜,金建军,张英剑.236株大肠埃希菌耐药性分析[J].山东医药,2013,53(14):96.
[13] 苟建军,张志坚,郭小兵.郑州某医院多重耐药大肠埃希菌耐药性分析[J].郑州大学学报(医学版),2010(5):836-837.
收稿日期:(2015-06-12)
中图分类号:R587.2
文献标志码:B
文章编号:1002-266X(2015)46-0052-02
doi:10.3969/j.issn.1002-266X.2015.46.022

