腹腔镜手术治疗剖宫产瘢痕部位妊娠的临床探讨
李雄英
(永康市妇幼保健院,浙江 金华,321300)
剖宫产瘢痕部位妊娠(cesarean scar pregnancy,CSP)指有剖宫产史孕妇,胚胎着床于子宫下段剖宫产切口瘢痕处,为剖宫产的远期并发症之一,近年由于国内剖宫产率居高不下,此病发生率呈上升趋势[1]。因其临床表现缺乏特异性,早期不易被发现,如果处理不当,易发生大出血、子宫穿孔、子宫切除等严重并发症,甚至危及生命。因此,妇产科医师应及时正确诊断评估并处理,我院对于早期妊娠(孕周≤8 周)、阴 道 出 血 不 多、血 β-HCG <5 000U/L、包块向宫腔方向生长、浸润肌层较浅者,采用米非司酮+中药口服及甲氨蝶呤肌注后行清宫术,均获得良好治疗效果。但对于血β-HCG >5 000 U/L、包块直径≥4 cm、包块向腹腔或膀胱方向生长、血流丰富、绒毛活性强、考虑非手术治疗药物难以渗入包块内部杀灭绒毛、治疗过程中易发生子宫破裂、子宫肌层破坏严重、难以修复的患者选择手术治疗。本研究比较了开腹病灶切除加修补术与腹腔镜病灶切除加修补术的临床效果,以期对临床实践提供参考,现将结果报道如下。
1 资料与方法
1.1 临床资料现选择2011 年1 月至2015 年1 月手术治疗的36 例CSP 患者,21 ~45 岁,均为子宫下段横切口,1 次剖宫产史26 例,2 次剖宫产史8 例,3 次剖宫产史2 例,28 例有人流手术史。与患者及家属讲明腹腔镜手术、开腹手术的利弊,使其选择手术治疗方式,将患者分为开腹组与腹腔镜组,两者均能最大程度地为出血抢救做好充分准备。
1.2 麻醉及手术方式
1.2.1 开腹病灶切除加修补术 采用硬膜外或腰硬联合麻醉,患者取膀胱截石位,常规消毒并导尿,选择原下腹部疤痕组织进腹,剪开膀胱腹膜返折并分离,暴露出子宫下段至宫颈内口水平;可见剖宫产疤痕处组织,垂体后叶素稀释液多点注射,于剖宫产疤痕处切开,完整取出妊娠组织,并于切口处修剪切除疤痕组织,创面用1-0 可吸收线缝合关闭,2-0 可吸收线将膀胱返折腹膜与子宫浆膜层缝合。冲洗盆腔,盆腔内置2 支透明质酸钠防粘连。
1.2.2 腹腔镜病灶切除加修补术 全麻成功后患者取膀胱截石头低臀高位,常规消毒铺巾,取脐缘下切口,长约1 cm,置入气腹针,充气建立气腹,穿刺Trocar,置入腹腔镜,左下腹做两个5 mm 切口,右下腹做5 mm 切口;穿刺Trocar,置入操作钳,常规检查子宫、附件及盆腹腔情况,阴道消毒后用宫颈钳钳夹子宫颈后唇。于右髂血管、右圆韧带及右卵巢悬韧带间打开腹膜,分离暴露右侧髂内动脉,继续分离髂内动脉暴露出右子宫动脉分支起始处,并分离暴露右侧子宫动脉,同法分离暴露出左侧子宫动脉。剪开膀胱腹膜返折并分离,暴露出子宫下段至宫颈内口水平处;可见剖宫产疤痕处组织,垂体后叶素稀释液多点注射,用单极电凝钩于剖宫产疤痕处切开,完整取出妊娠组织(如果组织较大,可用血管钳或卵圆钳伸入阴道在直视下经宫颈口取出),并在切口处修剪切除疤痕组织,创面用1-0 可吸收线缝合关闭,2-0 可吸收线缝合膀胱返折腹膜与子宫浆膜层。创面电凝止血,冲洗盆腔,盆腔内置2 支透明质酸钠防粘连,清点器械敷料无误后放气,取出各操作器械及Trocar,缝合各切口。
1.3 观察指标年龄、剖宫产次数、孕周、β-HCG 值、包块大小、手术时间、术中出血量、术后肛门排气时间、患者住院时间及住院总费用等指标。
1.4 统计学处理应用SPSS 17.0 统计学软件处理数据,计量资料以(¯±s)表示,组间比较采用t 检验,P <0.05 为差异有统计学意义。
2 结 果
两组患者年龄、剖宫产次数、孕周、术前β-HCG值、包块直径差异无统计学意义(P >0.05),见表1。腹腔镜组手术时间、住院总费用多于开腹组,开腹组术中出血量、肛门排气时间、住院时间多于腹腔镜组,差异有统计学意义(P <0.05),见表2。
表1 两组患者一般资料的比较(¯±s)
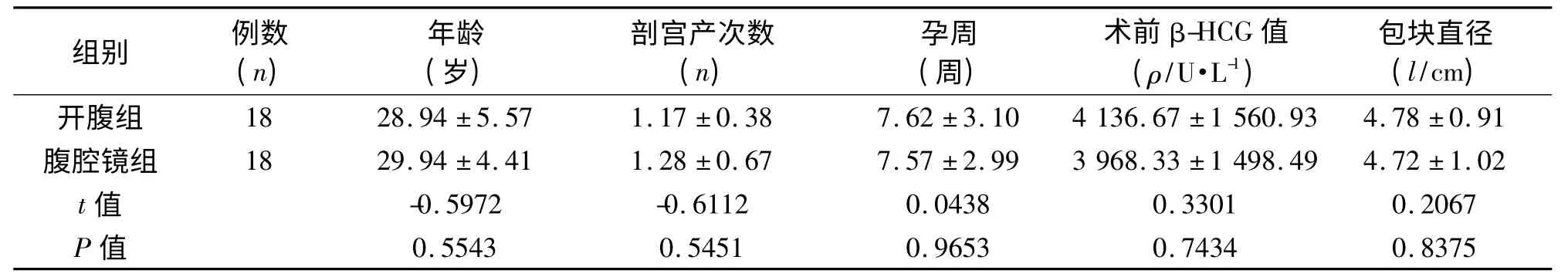
表1 两组患者一般资料的比较(¯±s)
?
表2 两组患者术后情况的比较(±s)
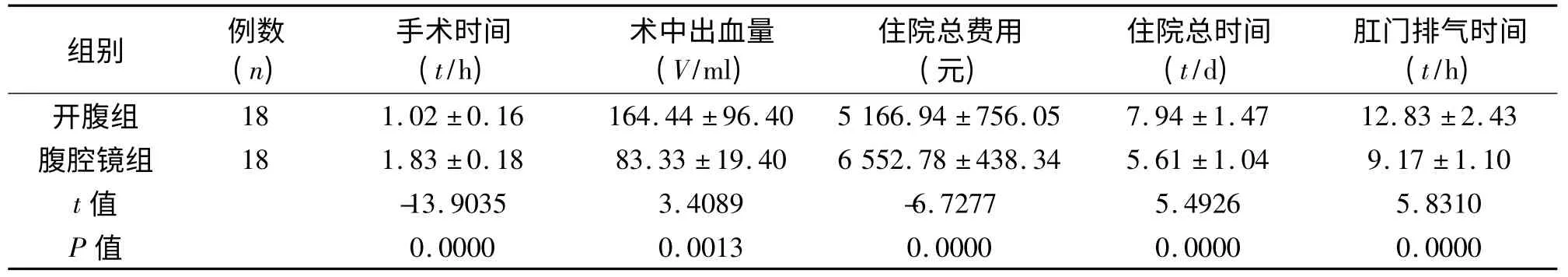
表2 两组患者术后情况的比较(±s)
?
3 讨 论
3.1 CSP 发病机制病因至今尚未阐明,可能由于剖宫产术后子宫切口愈合不良,瘢痕宽大,或炎症导致瘢痕部位有微小裂孔,当受精卵运行过快或发育迟缓,通过宫腔时未具有种植能力,抵达瘢痕处的微小裂孔后进入子宫基层着床所致[1]。作为临床上发生例数逐渐上升的异位妊娠,相关学者指出CSP的发生主要考虑与剖宫产手术中切口缝合位置错位、切口愈合状况不良、感染及瘢痕组织形成空洞或人流后损伤,又或是微小缝隙、切口瘢痕的裂开有关[2]。此外,研究显示CSP 与剖宫产的方式有关,目前子宫下段剖宫产术是应用最广的剖宫产,其子宫峡部基层较薄弱,剖宫产瘢痕缺乏收缩能力。CSP 在流产或刮宫时断裂血管不能自然关闭,可发生致命性大出血[1]。
3.2 诊断既往均有子宫下段剖宫产史及停经史,阴道超声检查的影像特点为宫内、宫颈管内无妊娠囊;妊娠囊生长在子宫峡部前壁,超声下可见心管搏动或仅见混合性回声包块;膀胱壁、妊娠囊之间缺少正常肌层[3]。患者既往均有子宫下段剖宫产史,停经时间39 ~105 d,停经后阴道不规则出血27 例,无阴道流血9 例,其中1 例行刮宫术时出现阴道大量出血致休克,经急诊予输血并开腹行取胚术+修补术。
3.3 治疗方法CSP 一旦确诊必须立即住院治疗,治疗方案依据个体化的原则,最重要的参考指标是生命体征是否平稳、血B-HCG 水平、包块大小、血流信号及子宫肌层瘢痕处的厚度,综合评估滋养细胞活性及子宫破裂的风险。盲目刮宫是此病的禁忌,因孕卵着床部位的肌层薄弱,刮宫时血管不能闭合而出现大量出血[4]。目前CSP 治疗方法有期待疗法,药物治疗+清宫术、子宫动脉栓塞化疗+清宫术、病灶切除加修补术手术治疗,如β-HCG 值较高,胚胎存活,血流丰富,宜药物杀胚治疗,待胚胎死亡,β-HCG 值下降至一定水平后再行手术治疗,但如果病灶广泛,难以修补,则需切除子宫。
随着近年剖宫产患者数量的增加,CSP 发生率也随之升高,而且是剖宫产手术后的严重发症之一,其发生率达到1:21212[5-6]。本文对36 例子宫切口妊娠患者分别行腹腔镜与开腹手术,结果提示,两组手术均无出血、感染等并发症发生,且两组患者β-HCG 值下降至正常水平时间无明显差异。腹腔镜组患者术中出血量、肛门排气时间、住院时间均明显优于开腹组(P <0.05)。腹腔镜病灶切除加修补术非常肯定的方面为:(1)能直观地看清腹腔内环境,起到确诊作用;(2)检查的同时行治疗性手术;(3)微创,清除病灶彻底,疼痛感觉轻,康复快;(4)防止子宫穿孔,避免子宫切除,保持生育能力。存在争议的方面为:(1)我院腹腔镜手术的手术时间相对较长,主要原因在暴露子宫动脉方面,如果无需暴露双侧子宫动脉,腹腔镜手术所用时间应更短。(2)腹腔镜手术相对开腹手术(不使用镇痛剂)费用高,但如果患者术后使用镇痛剂,总费用则相差不大。腹腔镜手术中病灶周围注射稀释垂体后叶素与双极电凝止血,有效减少了术中出血量,腹腔镜清除病灶妊娠囊,清理疤痕边缘,暴露基层边缘,修复缝合病灶边缘缺陷,相对一般的治疗方法,可完整去除异位病灶,是安全、有效的治疗方法。
随着医学技术的不断发展,腹腔镜行病灶切除加修补术也在不断发展,已成为微创手术发展的新趋势,具有患者创伤小、清除病灶彻底、术中出血少、术后粘连少、康复快及住院时间短等优点,且适于要求再次妊娠的患者,因此,此术式也更容易被年轻女性患者所接受,提高腹腔镜操作技术是手术成功的关键。腹腔镜行病灶切除加修补术具有广阔的临床应用前景,值得推广。如果子宫切口妊娠破裂大出血、失血性休克,或腹腔镜手术中发现盆腔粘连严重需行开腹手术,腹腔镜术式尚不能完全替代传统开腹手术。因此,选择手术方式时应正确了解患者病情,进一步减少术中出血,再次强调加强创面止血及子宫切口缝合技术的熟练程度,注意对患者机体内环境稳定的维持,避免过多干扰腹腔,减少并发症的发生。
[1] 谢幸,苟文丽.妇产科学[M].8 版.北京:人民卫生出版社,2013:58.
[2] 张庆芳.剖腹产术后子宫切口妊娠30 例临床分析[J].湖北科技学院学报(医学版),2014,28(3):236-237.
[3] 牛翠丽.简述子宫瘢痕妊娠诊治的新进展[J].求医问药:学术版,2013,11(1):188.
[4] 刘士梅,史琳,孙锡红.甲氨蝶呤联合米非司酮治疗内生型早期剖宫产瘢痕妊娠疗效观察[J].河北医科大学学报,2013,34(9):1074-1075.
[5] 史莉.剖宫产切口妊娠121 例临床治疗分析[J].中国实用医药,2011,6(25):88-89.
[6] 姚志红.剖宫产术后子宫瘢痕处妊娠临床治疗分析[J].大家健康:学术版,2013,7(5):97-98.

