北京市按病组付费初期试点情况和效应分析
简伟研卢 铭胡 牧
(1北京大学医学部 北京 100191;2北京大学第三医院医保办 北京 100191)
北京市按病组付费初期试点情况和效应分析
简伟研1卢 铭1胡 牧2
(1北京大学医学部 北京 100191;2北京大学第三医院医保办 北京 100191)
目的:对北京市2012年实施按病组付费试点的执行情况和效应进行初步评估。方法:对照北京市全部医保定点三级医院的情况,分析试点医院两周再入院率、病例组合指数、例均个人支付额、例均住院时间2008年至2012年的变化,评估按病组付费对医疗服务的影响。结果:6家试点医院的按病组付费结算率的平均值为64.81%。试点医院按病组结算的病例个人负担下降、住院时间缩短、两周再入院率下降、病例组合指数值上升。
诊断相关组,支付,试点,北京
2011年10月,北京市六家三级综合医院(分别以A、B、C、D、E和F表示)开始“按病组付费(DRGs-PPS)”的试点。此次试点利用了中国第一个完整的“诊断相关组系统(DRGs)”,涉及诊疗过程比较明确、组内变异较小的108个DRGs,覆盖试点医院全部职工基本医疗保险住院病例的40%-50%。系统分析此次试点的执行情况及对医疗服务结果的影响,不仅有助于北京市总结经验,推动医改进程,对于其他地区借鉴北京的经验、科学制定适合当地的医疗费用支付政策,也有着积极的意义。
1数据和方法
1.1数据及来源
本文数据源于北京医疗保险事务管理中心“出院病人结算信息数据库”和“出院病人病案首页数据库”,采集2008-2012年医保定点的三级综合医院108组DRGs覆盖的住院病人结算信息和病案首页信息共计584825例。涉及的变量包括医保住院病人当次住院医保支付的费用、个人负担费用、主要诊断、次要诊断、主要手术操作、次要手术操作、住院时间、主要费用以及年龄、性别等个体特征。2012年,6家试点医院108组DRGs覆盖病例59268例,其中,执行了按病组付费的为38411例,仍然保留按项目付费的为20857例。
1.2分析方法
按照本次评估的统一设计,定量分析部分主要围绕5个指标进行:
(1)按病组付费结算率:即各试点医院108组DRGs所覆盖病例有多少比例真正执行了按病组付费。
(2)例均个人支付额。
(3)两周再入院率:即病人出院两周内由于同类原因再次入院的比例。这是反映医疗质量的重要指标。
(4)病例组合指数(Case Mix Index,简称CMI):即医院收治108组DRGs覆盖病例的例均权重。各DRGs的权重反映了不同DRGs病例的难易程度。权重由医保经办部门制定。
(5)例均住院时间。
除“按病组付费结算率”外,其他四个指标均纵向比较试点医院改革前后指标值的变化。涉及“费用”的指标,我们引入了“权重”作为医疗服务的产出单位,以便调整不同疾病类型给分析结果带来的影响。
2结果
2.1按病种付费的结算率
6家试点医院试点的108组DRGs覆盖病例中,按病组支付病例所占比例如图1所示。该指标的平均值为64.81%。其中,比例最高的是医院A(92.25%),其次为医院B(81.66%),最低的是医院GF(27.85%)。
2.2个人支付额
如图2所示,2008-2012年,试点医院108组DRGs覆盖病例的每权重个人负担一直低于全市三级医院平均水平。以2011年每权重个人负担额为基础看执行按病组付费的2012年的变化:试点医院108组DRGs覆盖病例这一指标的降幅为135.82元,高于全市定点三级医院的平均降幅71.37元;试点医院执行了按病组付费的病例这一指标变化降幅更为显著,高达434.43元;然而,试点医院108组DRGs覆盖病例中依然保留按项目付费的病例,这一指标值却有所增长,增幅达到480.60元。
2.3两周再入院率
如图3所示,2008-2012年,试点医院108组DRGs覆盖病例的两周再入院率一直低于三级综合医院平均水平;2010年较低,随后略有增长,但并未见该指标在2012年较2011年发生明显的趋势变化。值得注意的是,2012年,在试点医院108组DRGs覆盖病例中,按病组支付的病例与按项目付费的病例相比,两周再入院率低很多,前者为2.85%,低于当年对照医院的水平(3.58%),后者为6.84%,高于当年对照医院的平均水平(5.20%)。
2.4病例组合指数
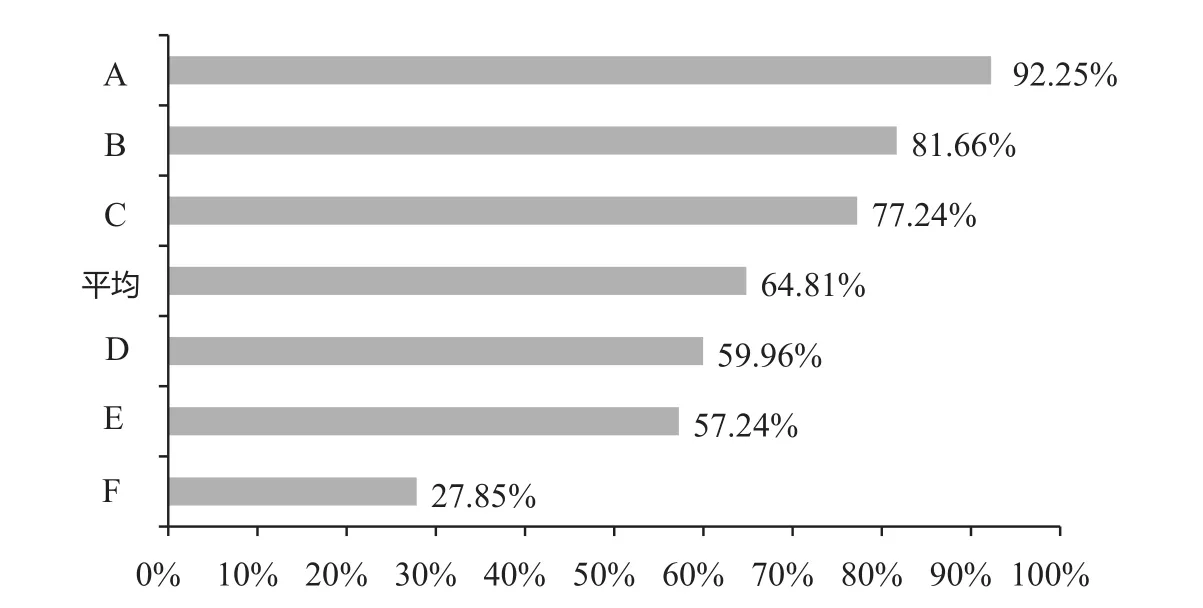
图1 2012年试点医院DRGs覆盖医保病例中按病组付费病例所占比例
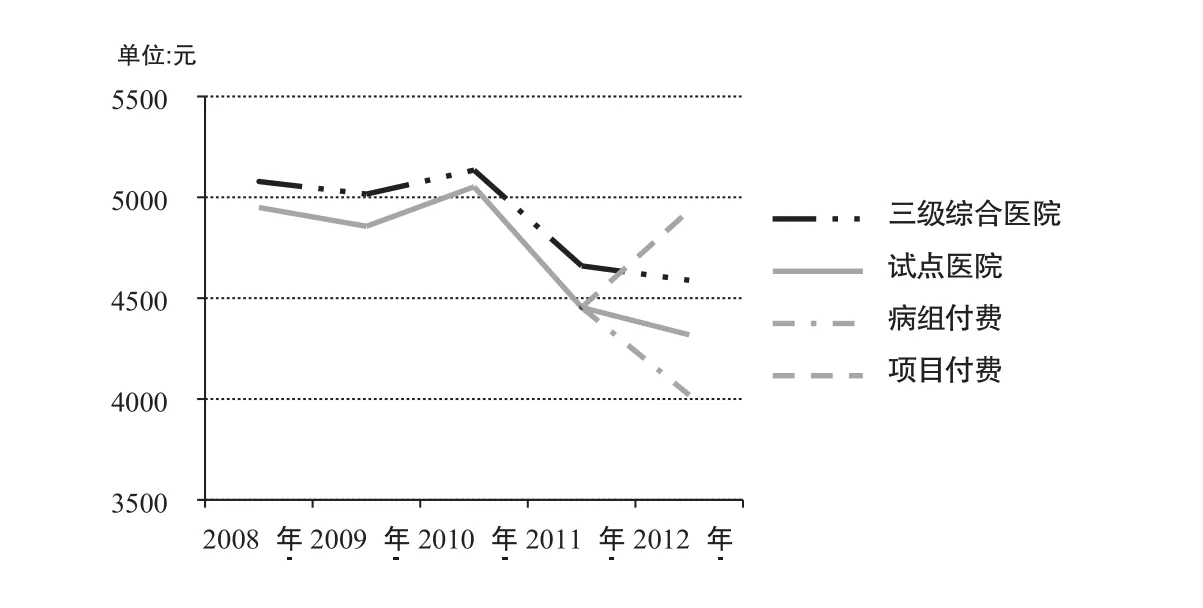
图2 试点医院和三级医院2008-2012年单位权重个人支付额比较
如图4所示,2008-2012年,试点医院108组DRGs覆盖病例的病例组合指数(CMI)值一直高于三级综合医院平均水平,前期呈持续上升的趋势,2011年和2012年持平(均为1.33左右)。2012年,在试点医院108DRGs覆盖病例中,按病组支付病例的CMI值(1.39)明显高于按项目付费病例该指标的水平(1.24);前者接近当年对照医院的水平(1.39),后者则低于当年三级综合医院的平均水平(1.25)。
2.5住院时间
图5展示了2008-2012年,试点医院和全市三级医院108组DRGs覆盖病例的平均住院日走势。可以看出,二者近年来均持续下降。试点医院自2008年起一直低于三级综合医院平均水平。值得注意的是,2012年,在试点医院108组DRGs覆盖病例中,按病组支付病例的平均住院日(8.9天)明显低于按项目付费的病例(10.0天)。
3讨论
DRGs付费试点改革实施以来,超过六成的DRGs覆盖病例实行了按病组付费。在试点的6家医院中,“按病组结算率”相差甚远(最低27.85%,最高92.25%)。按项目结算是传统的结算方式,各医院从按项目结算调整至按病组结算,需要在医院信息系统和管理流程上进行相应的改革。医院信息系统能力和内部管理(如部门之间的协调)可能是影响医院按病组结算率的重要因素。北京市医保经办部门对2012年按病组付费试点的重点为“试流程”,故此没有硬性规定试点医院对所有DRGs覆盖病例全部执行按病组付费。随之出现的现象便是2/5DRGs覆盖的病例依然保留了按项目付费。这种情况给评估按病组付费试点的效应带来困难。

图3 试点医院和三级医院2008-2012年平均两周再入院率的走势
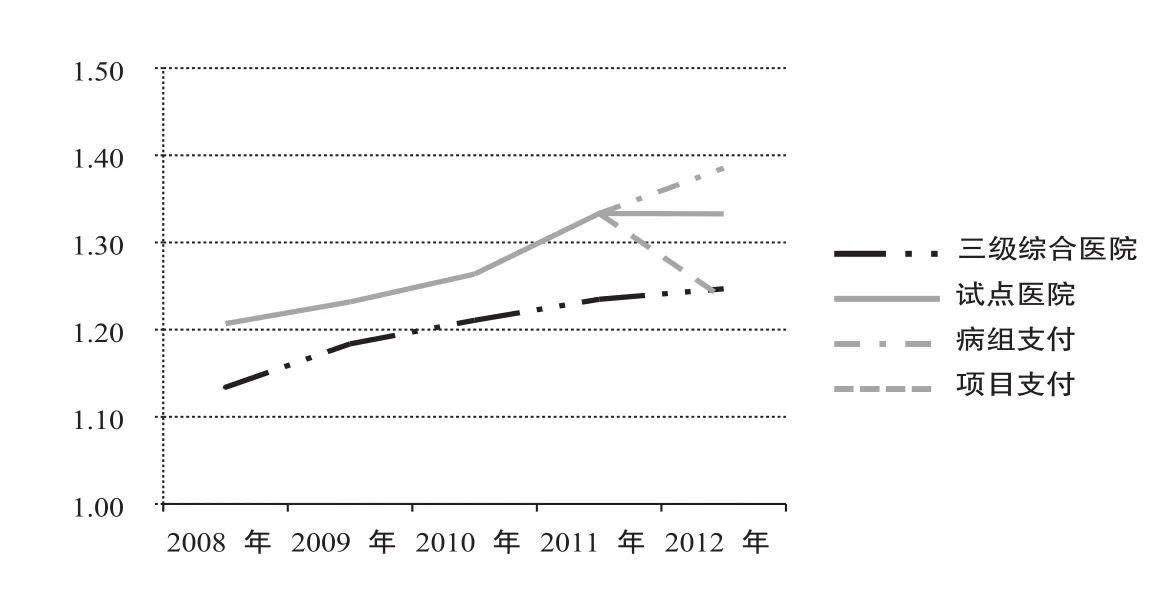
图4 试点医院和三级医院2008-2012年病例组合指数的变化趋势
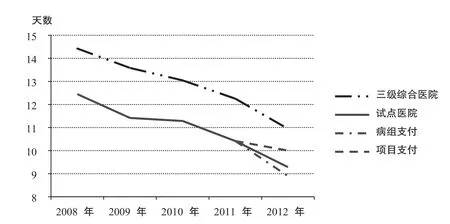
图5试点医院和三级医院2008-2012年DRGs病例平均住院日走势
单从执行了按病组付费的病例来看,支付方式变革后,患者个人负担额下降、住院时间缩短,连两周再入院率都有所下降。但那些依然保留按项目付费的病例,个人负担提高、两周再入院率上升。这是医院“选择病例(patientselection)”的一种征兆,换言之,(部分)试点医院可能存在将病情较重、诊疗难度较大、成本较高的病例放回到按项目付费的情况。
另一个值得注意的情况是,作为反映收治病例难度的指标“病例组合指数(CMI)”,其值在执行按病组付费的病例中呈上升趋势,在保留按项目付费的病例中则呈下降趋势,这似乎与上述“选择病例”的推测不符。综合所有情况来看,一个可能的解释是,(部分)试点医院对于执行按病例付费的病可能有“提高编码(up-coding)”的行为,即通过改变(或增加)病例的诊断和操作编码,以实现将病例分入权重较高DRGs的目的。
定量分析的初步结果提示可能存在“选择病例”和“提高编码”两种“策略性行为(gaming behaviors)”。事实上,这两种行为也是其他国家实施DRGs付费过程中常见的问题。建议医保部门首先需要补充完善的工作是:(1)结合国际上“选择病例”的经验,设置“限外病例(outliers)”,给予少量特殊病例以特定的补偿方式;(2)在按病组付费的结算流程已经理顺后,除了“限外病例”,对所有试点病例执行按病组付费;(3)强化对“提高编码”行为的检查、监测和处理力度。
总之,支付制度改革是复杂的工程,需要持续改进。北京市这次变项目付费制为按病组付费,应用了基于中国(北京)特定环境开发的病例组合体系DRGs,填补了国内此项改革的空白。试点以来,医疗保险部门和试点医院逐步理顺了按病组付费的结算系统和流程,为进一步的改革奠定了基础。
[1] Lichtig LK. Hospital Information System for Case Mix Management. New York: John Wiley & Sons Press, 1986.
[2]简伟研,汤淑女,胡牧. 北京地区公立综合医院规模与住院服务产出关系的实证分析北京大学学报(医学版),2011,43(3): 403-406.
[3] 孙彦,邓小虹,张大发等. 医疗服务支付方式改革利益相关者分析. 中华医院管理杂志,2011,27(11):813-816
[4] Martinussen PE, Hagen TP. Reimbursement systems, organizational forms and patient selection: evidence from day surgery in Norway. Health Econ Policy Law. 2009, 4(Pt 2): 139-158.
[5] Steinbusch PJ, Oostenbrink JB, Zuurbier JJ,et al. The risk of up-coding in case-mix systems: a comparative study. Health Policy. 2007, 81(2-3): 289-99.
[6] Ellis RP, McGuire TG. Provider behavior under prospective reimbursement. Journal of Health Economics, 1986, 5: 129-151.
[7] Medicare Outlier Payments [EB/OL]. [2014-3-8]: www.aha.org/content/00-10/ JonesDayoutlier1202.pdf.
(本栏目责任编辑:张 琳)
The Situation and Effectiveness Analysis of the Pilot Implement of Diagnosis Related Groups Payment in Beijing1
Jian Weiyan,1Lu Ming,2Hu Mu(1Peking University Health Science Center, Beijing, 100191,2Peking University Third Hospital Health Insurance Of fi ce, Beijing, 100191)
This paper aimed to evaluate the practice situation and the effect after the pilot implement of diagnosis related groups (DRGs) payment in Beijing. Comparing to the the tertiary hospitals in Beijing, we analyze the changes of two-week re-admission rate, Case-mix Index, out-of-pocket payment per case and hospitalization stay per case in the pilot hospitals after DRGs payment was initiated during the year of 2008-2012, and estimate its in fl uence on medical services. As a result, the average settlement rate of DRG payment in the six pilot hospitals is 64.81% and the out-of-pocket payment by patients, hospitalization stay and two-week re-admission rate are all decreased, while the case-mix index of the pilot hospitals is increased.
diagnosis related groups (DRGs), payment, pilot, Beijing
F840.684 C913.7
A
1674-3830(2015)3-52-4
10.369/j.issn.1674-3830.2015.3.12
2015-1-8
简伟研,北京大学公共卫生学院副教授,卫生政策与管理系副主任,主要研究方向:卫生系统评价,医疗保险政策,医护质量管理。
北京市医疗保险协会资助;美国中华医学基金会(CMB)Open Competition项目资助(项目编号CMB-OC- 12-120)。

