腰骶段脊柱结核患者的手术方案分析
李天泉,周恩瑜,张伟
(四川甘孜州人民医院 神经外科,四川 甘孜州626000)
脊柱是骨关节结核最常受累且危险性很高的部位,手术治疗是脊柱结核的主要治疗方式,能达到稳定脊柱和早日康复的目的[1]。腰骶段(L5~S3节段)脊柱结核约占脊柱结核的10%[2],由于躯干的重量集中此段,稳定性要求很高,并且此部位的解剖结构复杂,其前方被包括腹主动脉及髂总动、静脉等多种血管覆盖。因此,腰骶段脊柱结核的手术入路、病灶清除和内固定方式等方面均有其特别之处,且无统一的标准。本研究回顾性分析2007年1月-2011年12月我院收治的146例腰骶段脊柱结核患者的临床资料及随访结果,探讨不同外科治疗方案的适应证及疗效,为临床上治疗方案的选择提供依据。
1 资料与方法
1.1 临床资料
回顾性分析2007年1月-2011年12月我院收治的146例腰骶段脊柱结核患者的临床资料及随访结果。入选标准:①临床表现、影像学检查及结核分支杆菌的培养等诊断为腰骶段脊柱结核,且术后病理确诊为结核感染;②具有手术适应证,有不同程度的腰骶部痛,可伴有低热、盗汗等全身中毒症状及下肢的放射痛,影像学的表现为受累的椎体出现不同程度的破坏、坏死组织进入椎管压迫神经、死骨及椎旁脓肿形成等;③临床资料及随访结果完整,患者对本研究知情同意。排除严重的心、脑、肝、肾疾病或有其他手术禁忌证的患者。146例患者中,男81例,女65例,男女比例为1.25∶1;年龄28~53岁,平均(40.8±7.5)岁;病变累及单个椎体者42例(28.8%),累及两个椎体者67例(45.9%),累及3个椎体者37例(25.3%);病程4~18个月,平均(12.5±5.2)个月。术前有62例患者出现不同程度的神经压迫,Frankel分级结果:B级7例,C级19例,D级36例,E级84例。术前腰骶角为(18.0~29.8)°,平均(23.0±4.1)°,血沉(erythrocyte sedimentation rate,ESR)29~67mm/h,平均(41.1±12.5)mm/h,C反应蛋白(C-reactive protein,CRP)9.4~22.9 mg/L,平 均(16.5±4.8)mg/L。根据手术入路将146例患者分为后路组48例、前路组43例和后路+前路组55例。
1.2 术前准备
术前进行三大常规、ESR、CRP、心电图、肝肾功能、血生化、胸部及腰骶段的X片、腰骶段CT及MRI等检查,排除活动性肺结核患者。常规进行支持治疗,应用异烟肼(H)、利福平(R)、吡嗪酰胺(Z)、乙胺丁醇(E)的四联抗结核方案至少1个月,发热者加用抗生素,待全身状况良好,血红蛋白(hemoglobin,Hb)>100 g/L,ESR<40mm/h进行手术。
1.3 手术方法
根据患者的结核病灶的特点,后路组选择经后路清除病灶+植骨内固定术,前路组选择经前路清除病灶+植骨内固定术,后路+前路组选择后路内固定+前路清除病灶及植骨融合术。
1.3.1 经后路清除病灶+植骨内固定术 全麻,取俯卧位,从后正中入路,彻底清除病灶,包括坏死的椎体及椎间盘、脓肿、干酪样坏死组织和肉芽组织等,使椎管内脊髓获得彻底的解压,然后进行相应节段的椎弓根钉系统内固定,选择病灶上下的稳定可靠的椎体植入椎弓根螺钉及联接棒,调整螺钉的方向,尽可能避开病灶。将相应大小的的髂骨块嵌入椎体间进行植骨融合。放置负压引流管后逐层缝合切口。
1.3.2 经前路清除病灶+植骨内固定术 全麻,取侧卧位,根据病灶具体情况,采用腹部正中切口、腰椎前外侧切口或低肾切口,从腹膜后入路,选择椎体破坏严重或有脓肿一侧进入。用湿纱布保护输尿管和髂总动静脉并将其轻拉至对侧,显露并彻底清除病灶,包括残留的椎间盘、死骨、脓肿、坏死软组织和椎管内的肉芽组织等,选择合适的置钉点及进钉方向,植入螺钉后撑开。取相应大小的髂骨块或钛笼+自体髂骨块嵌入椎体间,重建缺损的椎体。
1.3.3 后前路联合手术 首先进行后路的手术,全麻取俯卧位,显露并进行相应阶段的椎弓根钉内固定,必要时可以适当清除病灶,减轻神经压迫,放置负压引流管后逐层缝合切口。然后进行前路的手术,取侧卧位,根据病灶具体情况,采用腹部正中切口或低肾切口,从腹膜外入路,显露并彻底清除病灶,解除神经压迫,选择相应大小的自体髂骨进行植入,必要时可以采用顶板或钉棒辅助固定。
1.4 术后处理
术后密切观察生命体征变化,记录每日引流量,观察双下肢的感觉和运动情况,给予营养支持及抗结核治疗,术后3~5 d拔管,然后复查腰骶椎的正侧位片以了解内固定和植骨情况。术后早期即可在床上进行四肢功能的锻炼,卧床2周即可在保护下进行下床活动,病情较重者卧床6周下床,下床后逐渐增加活动量,但应避免过早负重、运动量过大。出院后继续抗结核治疗1年以上,嘱患者定期进行门诊复诊,每月复查血常规、ESR、CRP和肝肾功能,每3个月复查腰骶椎对的正侧位片或CT检查,直至植骨融合。
1.5 评价指标
记录患者的手术时间、手术出血量和术后并发症。术后进行随访,截止时间为2014年6月。采用CHEN等[3]的标准评价疗效,比较3组患者的优良率。采用SUK标准[4]评价植骨融合情况,比较3组的融合率以及融合时间。随访进行Frankel分级及腰骶角的测量,比较3组患者末次随访时的神经功能恢复情况及腰骶角变化情况。
1.6 统计学分析
采用SPSS 19.0统计软件进行处理,定性资料采用χ2检验,定量资料如呈正态分布则以均数±标准差(±s)表示,多组比较先采用方差分析,然后采用LSD-t检验进行两两比较,否则以中位数及四分位数比较,采用秩和检验,P<0.05视为差异有统计学意义。
2 结果
2.1 术中术后情况
后路+前路组的手术时间和手术出血量均明显大于另外两组,差异均有统计学意义(P<0.05)。后路组与前路组比较,差异无统计学意义(P>0.05)。所有患者在术中均未发生神经及输尿管损伤等严重的并发症,均在5 d内拔管,平均12.8 d出院。术后并发症情况:后路组术后2例患者的切口因感染而延期愈合,经过换药处理,3周后均痊愈;前路组2例患者术后复发,1例患者内固定松动,经再次手术后痊愈;后路+前路组有2例患者出现轻度的腹胀,经过对症处理症状逐渐消失,有1例患者切口延期愈合,有1例患者术后复发,经再次手术、换药等处理后痊愈。3组的术后并发症发生率比较差异均无统计学意义(P>0.05)。详见表1。
表1 3组术中术后情况 (±s)

表1 3组术中术后情况 (±s)
注:†与后路+前路组比较,P<0.05
出血量/m l术后并发症发生率率/[例(%)]后路组 48 160±23† 450±42† 2(4.2)前路组 43 150±20† 430±53† 3(7.0)后路+前路组 55 180±21 710±34 4(7.3)组别 例数 手术时间/min手术
2.2 治疗效果
术后随访时间15~30个月,中位随访时间为22个月。术后临床症状均有明显改善,结核中毒症状及神经压迫症状均在术后3周内明显缓解,ESR和CRP均在术后3个月恢复正常。末次随访的疗效评价结果表明,3组的优良率差异无统计学意义(P>0.05)。146例患者中达到完全骨性融合者86例(58.9%),可能融合者60例(41.1%),3组骨性融合率比较差异无统计学意义(P>0.05)。3组的平均骨性融合时间差异无统计学意义(P>0.05)。3组患者末次随访的腰骶角均明显高于术前(P<0.05),且3组患者术前及末次随访时的腰骶角比较,差异均无统计学意义(P>0.05),见表2。术前有62例患者出现神经症状,表3显示,Frankel分级结果为B级7例,C级19例,D级36例,E级84例;末次随访时有20例患者残留神经症状,术前7例B级患者中6例患者转为D级,1例患者转为E级,术前19例C级患者中14转为D级,5例患者转为E级。3组末次随访的神经功能不全的患者比例明显低于术前(P<0.05),且3组患者术前及末次随访时的神经功能不全的患者比较,差异均无统计学意义(P>0.05)。

表2 3组患者的治疗效果比较
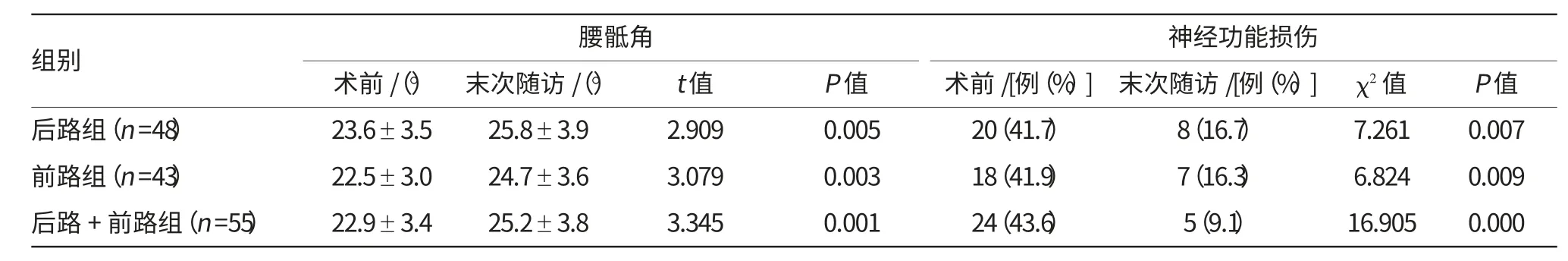
续表2
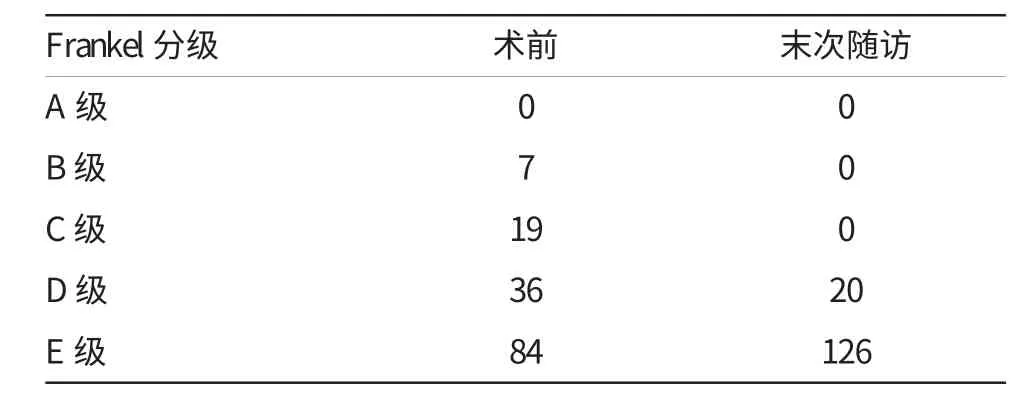
表3 全部患者的术前和末次随访时的Frankel分级结果
3 讨论
腰骶段脊柱结核的治疗方案主要有保守治疗和手术治疗。当结核累及多个节段或伴有严重的椎体破坏、后凸畸形、脓肿和明显神经受压症状时,单纯的药物治疗的效果常较差,应采取外科手术治疗,可以显著改善生存质量,缩短疗程,提高治愈率[5]。由于腰骶段脊柱是由拥有较大活动度的腰椎前凸和不能活动的骶椎后凸的转折部位构成,是躯体重量的集中点,对稳定性的要求很高,常常需要进行脊柱内固定来重建脊柱稳定性,并且腰骶段脊柱的解剖结构复杂,周围有输尿管、髂总动静脉、髂腰动静脉和神经等,再加上结核病灶的涉及范围较广,容易通过脓肿向远处流注,局部的炎症粘连导致手术的显露困难,不仅难以做到真正地彻底清除病灶,也增加了并发症的发生率。因此,关于腰骶段脊柱结核的手术入路、术中病灶处理、内固定方式及骨融合上均有特别之处,手术方式也多种多样,术者应该仔细分析患者的临床表现及影像学结果,根据病灶的部位、椎体破坏程度及腰骶的稳定性选择合适的外科治疗方案[6]。本研究回顾性分析了2007年1月-2011年12月该院收治的146例腰骶段脊柱结核患者的临床资料及随访结果,根据手术入路分为后路组、前路组及后路+前路组。
后路组采取经后路清除病灶+植骨内固定术,适用于病变位于L4~S1节段和椎体破坏范围主要位于后方且局限在一个间隙椎体的患者,并且椎体破坏较轻且范围较小,清除病灶后的节段间缺损不需要大块进行植骨,此时经后路进入较容易达到病椎,避开重要的脏器及神经血管,创伤较小,也可以比较彻底地清除椎体后方的病灶[7]。其优点主要是操作比较简单,创伤较小,内固定置于病灶外,复发率较低,术后并发症较少,已广泛用于腰骶段脊柱结核的治疗[8-10],其缺点是适应证范围较窄,仅适用于椎体破坏较轻且范围较小的腰骶段脊柱结核患者,对于椎体破坏严重者若单纯采用后路手术则术野常显露不清,不利于病灶的清除、内固定的植入及植骨,同时增加了并发症的风险。本研究中有48例患者采取了此方案,手术时间和术中出血量均明显小于后路+前路组(P<0.05),术后2例患者的切口因感染而延期愈合,经过换药处理,3周后均痊愈。疗效方面,优良率达到93.8%,58.3%的患者达到完全骨融合,无未融合的患者,融合时间为(6.0±1.2)个月,末次随访时腰骶角明显大于术前(P<0.05),神经功能不全的患者比例明显低于术前(P<0.05)。
前路组采取经前路清除病灶+植骨内固定术,此手术方案主要适用于病变位于L3~4节段、椎体破坏范围主要位于前中柱的患者,并且椎体破坏较轻,不影响内固定。其优点在于病灶暴露清楚,有利于彻底清除病灶、椎管减压及植骨,安全性较高,并且经前路植骨时自体髂骨或钛笼与椎体充分接触,有利于神经功能的恢复和脊柱稳定性的重建。但是其缺点就是前路手术需要避开众多血管,术中风险较大,并且经前路进行内固定时,螺钉直接暴露于脊柱结核病灶中,增加了结核术后复发的概率[11]。因此,需要术者尽可能彻底地清除病灶,术后坚持足量、规范的抗结核药物治疗。本研究中有43例患者采取了此方案,手术时间和术中出血量均明显小于后路+前路组(P<0.05),术后2例患者术后复发,1例患者内固定松动,经再次手术后痊愈。疗效方面,优良率达到93.0%,55.8%的患者达到完全骨融合,未发现未融合的患者,融合时间为(6.3±1.0)个月,末次随访时腰骶角明显大于术前(P<0.05),神经功能不全的患者比例明显低于术前(P<0.05)。
后路+前路组采取后路内固定+前路清除病灶及植骨融合术,主要适用于前路无法完成固定,或者椎体前后方均破坏严重的患者,此手术综合了以上两个手术的优点,经后路进行内固定,操作比较容易,并且减少了感染和复发的风险,然后经前路进行病灶的清除和植骨,手术入路简单,直接显露病椎。此外,对于椎体前后方均破坏严重的患者可以经后路适当清除病灶,前后路联合减压有利于神经功能的恢复,并且后路的椎弓根钉棒固定系统较稳固,提高了骨融合率,有利于脊柱稳定性的重建,可以达到彻底清除病灶、重建脊柱的目的[12-13]。缺点是手术创伤较大,手术时间和术中出血量较大。本研究中有55例患者采取了此方案,手术时间和术中出血量均明显大于其他两组(P<0.05)。并发症方面,有2例患者出现轻度的腹胀,经过对症处理症状逐渐消失;有1例患者切口延期愈合,有1例患者术后复发,经再次手术和换药等处理后痊愈。疗效方面,优良率达到98.2%,61.8%的患者达到完全骨融合,比例均高于其他两组,但差异均不具有统计学意义(P>0.05),融合时间为(6.5±1.5)个月。末次随访时腰骶角明显大于术前(P<0.05),神经功能不全的患者比例明显低于术前(P<0.05)。
综上所述,对于腰骶段脊柱结核,3种手术方法均是安全有效的治疗选择,应根据病灶位置及椎体破坏情况选择合适的手术入路,尽可能彻底清除病灶,选择有效的内固定和植骨的方式,均有望获得满意的疗效。
[1]崔旭,马远征,陈兴,等.脊柱结核前后路不同术式的选择及其疗效[J].中国脊柱脊髓杂志,2011,21(10):807-812.
[2]郝定均,郭华,许正伟,等.腰骶段脊柱结核的手术治疗[J].中国脊柱脊髓杂志,2010,20(10):806-810.
[3]CHEN WJ,WU CC,JUNG CH,et al.Combined anterior and posterior surgeries in the treatment of spinal tuberculous spondylitis[J].Clin Orthop Relat Res,2002,398:50-59.
[4]陈墨川.Ⅰ期前后路联合手术治疗腰骶结合部脊柱结核[D].大连医科大学,2012.
[5]高廷征,余正红,高坤,等.腰骶结核不同手术方式的选择及疗效分析[J].中国骨科杂志,2014,34(2):143-148.
[6]黄吉林,胡豇,王彦川,等.腰骶段脊柱结核的手术治疗[J].四川医学,2012,33(8):1371-1373.
[7]郭海龙,刘毅,盛伟斌,等.后路病灶清除内固定治疗腰骶段结核[J].中华骨科杂志,2011,31(8):840-845.
[8]ZAVERI GR,MEBTA SS.Surgical treatment of lumbar tuberculosis spondylodiscitis by transforaminal lumbar interbody fusion(TLIF)and posterior instrumentation[J].J Spinal Disord Tech,2009,22(2):257-262.
[9]王锡阳,庞晓阳,李伟伟,等.一期后路病灶清除植骨融合内固定治疗腰骶段脊柱结核[J].中国现代医学杂志,2011,21(2):3527-3531.
[10]王旭,谷守山,李永民,等.腰骶段脊柱结核后路内固定、前路病灶清除、钛网充填植骨术[J].中国现代医学杂志,2011,21(10):1223-1226.
[11]贺茂林,肖增明,李世德,等.侧前方入路一期病灶清除植骨内固定治疗腰骶段脊柱结核[J].中国脊柱脊髓杂志,2009,19(11):818-822.
[12]白剑强,夏群,胡永成,等.侧卧位一期前后联合入路手术治疗腰骶段脊柱结核[J].中华医学杂志,2009,91(31):2167-2171.
[13]蓝旭,许建中,刘雪梅,等.前后联合入路病灶清除植骨融合内固定治疗腰骶椎结核[J].中国修复重建外科杂志,2011,25(10):1176-1179.

