一期前后联合入路治疗腰椎布鲁杆菌性脊柱炎的效果
杨利斌 杨素敏
新乡医学院第一附属医院骨外2科,河南新乡453100
一期前后联合入路治疗腰椎布鲁杆菌性脊柱炎的效果
杨利斌 杨素敏
新乡医学院第一附属医院骨外2科,河南新乡453100
目的探讨一期前后联合入路治疗腰椎布鲁氏杆菌性脊柱炎的可行性及临床效果。方法选择2010年9月~2014年2月新乡医学院第一附属医院收治的腰椎布鲁氏杆菌性脊柱炎并采用一期前后联合入路治疗11例,均采用后路椎弓根螺钉固定、前路病灶清除椎间植骨融合。术后使用药物治疗6~8周以上,卧床休息1~3个月。对术前,术后1周,术后1、3个月患者的Cobb角、血沉及椎体疼痛视觉模拟评分(VAS)进行比较。结果所有患者术后切口均甲级愈合,无窦道及瘘管形成,无神经损伤症状加重。随访6~12个月,植骨块无移位,术后4~6个月植骨骨性融合,椎体高度无明显丢失,无后突畸形加重,无内固定松动、断裂。5例有神经症状者基本恢复,病灶均愈合。术前,术后1周及术后1、3个月的VAS评分分别为(7.00±1.00)、(1.45±0.52)、(0.27±0.05)、(0.45±0.19)分,血沉分别为(61.73±19.92)、(22.64±6.28)、(8.45±2.16)、(8.36±1.21)mm/h,术后较术前明显改善,差异有统计学意义(P<0.05)。结论一期前后联合入路治疗腰椎布鲁氏杆菌性脊柱炎是一种可行的、安全的、有效的方法,能彻底清除病灶和充分脊髓神经减压,快速减轻患者疼痛,促进病情恢复,有效地矫正脊柱后凸畸形及预防脊柱后凸畸形的进展。
布鲁氏杆菌性脊柱炎;腰椎;前后入路;一期;椎弓根螺钉
布鲁氏杆菌病为人畜共患病,被我国列为乙类传染病。好发于膝关节、髋关节及脊柱,脊柱炎在布鲁氏杆菌病中的发生率为2%~60%[1],以腰椎为主,其次为胸腰段。如果诊治不及时或治疗不当,容易复发,转变为慢性感染,侵犯到肝、脾、淋巴结及关节等引起病变,无论哪一种药物治疗布鲁氏杆菌病的远期效果均不佳[2],对患者的影响是深远的。由于布鲁氏杆菌性脊柱炎发病较为少见、分散,在临床、影像上的表现与脊柱结核等相似,给临床诊断治疗带来一定的困难。本研究组借鉴脊柱结核治疗的思维,对腰椎布鲁氏杆菌性脊柱炎采取后路椎弓根螺钉固定、前路病灶清除椎间植骨融合,取得了满意的效果,现报道如下:
1 资料与方法
1.1 一般资料
选择2010年9月~2014年2月新乡医学院第一附属医院收治的腰椎布鲁氏杆菌性脊柱炎并采用一期前后联合入路治疗的患者11例,其中男6例,女5例;年龄42~65岁,平均(55.2±0.1)岁。患者以腰背部疼痛伴发热为主,疼痛明显,翻身或负重活动时疼痛加剧,多为午后发热,多呈波状热,体温超过38℃,伴有盗汗,无咳嗽、咳痰、咯血等不适。病程3周~3个月。11例均为农民,10例(90.9%)有羊的密切接触史,6例初在外院按“腰椎结核”治疗,3例按“腰椎间盘突出症、腰椎感染性病变”治疗。患者X线摄片、CT和(或)MRI检查等显示11例均有不同程度的椎体破坏、塌陷,椎间隙变窄,部分有死骨形成,椎体附件无明显侵犯,5例椎管内硬膜囊明显受压,出现下肢及会阴区神经损伤症状,其中2例出现大小便障碍;其中L1~21例,L2~32例,L3~44例,L4~53例,L5~S11例;7例合并有腰大肌脓肿或(和)椎旁脓肿。术前疼痛视觉模拟评分(VAS)为(7.01±1.00)分,血沉为(61.73±19.92)mm/h。
1.2 治疗方法
1.2.1 术前准备患者术前完善血常规、肝肾功能、凝血功能、血沉等检查,均行布鲁氏杆菌血清凝集实验,明确诊断。酌情行血培养及药敏实验。所有患者均行胸部X线片检查,了解肺部情况;行腰椎X线片、腰椎CT或MRI,了解椎体破坏的详细情况及椎管内情况;卧床休息,加强营养,必要时输血纠正贫血(使血红蛋白>90 g/L)及低蛋白血症。诊断明确后予以口服利福平胶囊,0.3 g/次,2次/d,口服;多西环素片0.1 g/次,2次/d,口服。全身情况较好时即可手术治疗。
1.2.2 手术步骤术前半小时静脉滴注头孢类抗生素。气管插管全麻成功后患者取俯卧位,腹部适度悬空,让腰椎呈适度过伸状态,C形臂透视定位病椎。以病椎为中心后正中切口,逐层切开,剥开两侧腰骶棘肌,显露进钉点,病椎上下椎各置入相应长度椎弓根螺钉(尽量避免病椎上置入螺钉,因为螺钉暴露于病椎的病灶中,会导致病变扩散)。安装预弯的连接棒,适度撑开并拧紧螺帽、安装横连,再次透视螺钉固定位置及椎体高度、生理曲度恢复满意后冲洗切口,放置引流管,逐层缝合切口。患者取侧卧位(根据脓肿部位及椎体破坏情况确定腹部单侧或双侧切口),经腹膜外显露腰大肌,清除腰大肌脓液、脓胎及坏死组织,处理腰动脉,到达椎体侧前方及病灶,清除病灶内死骨、破坏的椎间盘及肉芽组织。若两侧病灶在清理过程中相通,可酌情使用吸引器、刮匙等由病变椎体的前方或之间进入对侧的脓腔,然后使用大号尿管冲洗,清理病灶。显露被病变累及的椎管,去除肉芽组织及纤维组织,显露硬脊膜及受压神经根,酌情分离硬脊膜、神经与周围组织粘连的部分,不可强性分离,可用纱布适当擦拭硬脊膜、神经,清除脓液及肉芽组织等。若术中病椎破坏程度小,可不予以植骨。若病椎破坏明显,病变椎体间开槽成楔形。保护硬脊膜及椎管,使用2%双氧水、稀碘伏及生理盐水反复冲洗。更换无菌手套,无菌巾临时覆盖病灶切口。取适当长度的自体髂骨植入骨槽内。于病灶区放置粗橡胶引流管1根后逐层关闭切口,无菌敷料包扎。
1.2.3 术后处理术后腰背部切口引流管24~48 h拔除;病灶引流液明显减少,改为负压引流,若引流量持续小于30 mL,2~3 d后拔除病灶引流管。切口10~14 d拆线。术后酌情使用头孢类抗生素2~3 d,继续口服利福平胶囊0.3 g/次,2次/d,多西环素片0.1 g/次,2次/d,口服6~8周以上。患者平卧于硬板床,绝对卧床休息1~3个月后酌情站立、行走活动,根据植骨及病灶愈合情况决定活动量大小,植骨愈合前仍以休息为主。定期复查血常规、血沉、肝肾功能、X线片,酌情行腰椎CT或MRI检查。
1.3 统计学方法
采用统计软件SPSS 17.0对数据进行分析,正态分布计量资料以均数±标准差(x±s)表示,重复测量的计量资料比较采用方差分析,两两比较采用LSD-t检验;计数资料以率表示,采用χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 一般情况
手术时间为(265.91±30.56)min,术中出血量为(463.64±141.58)mL。切口均甲级愈合,无窦道及瘘管形成。术后病理结果均符合布鲁氏杆菌性脊柱炎改变。
患者均有不同程度发热、贫血,腹部胀痛、食欲差,经静脉补液、输血纠正贫血及支持对症治疗后逐渐改善,体温逐渐下降,整体逐渐恢复。术后早期仍有不同程度的腰背部疼痛,术后1周疼痛VAS评分较术前明显降低,差异有统计学意义(P<0.05)。术后1周较术前明显下降,差异有统计学意义(P<0.05)。见表1。
2.2 随访情况
随访6~12个月,5例有神经损害症状的患者基本恢复,大小便恢复正常,日常基本生活及劳作满意。无窦道、瘘管形成及病变复发。术后1个月及术后3个月的疼痛VAS评分及血沉均较术前明显改善,差异有统计学意义(P<0.05)。见表1。术后1周、术后3个月及末次随访时X线片示:病椎椎体前、后缘高度无明显丢失,植骨无滑移、明显吸收或骨不连,无内固定松动及断裂等,术后后凸畸形的Cobb角较术前明显改善,差异有统计学意义(P<0.05),但术后比较,差异无统计学意义(P>0.05)。见图1~2。术后1、3个月布鲁氏杆菌血清凝集实验均阴性。见表1。

表1 11例患者术前,术后1周,术后1、3个月及随访时的Cobb角、血沉、疼痛VAS及血清凝集试验情况(x±s)
3 讨论
布鲁氏杆菌性脊柱炎与脊柱结核在临床上有许多相似之处,外科治疗上有许多借鉴之处,但其发病有自身的特点,外科治疗又不能完全照搬脊柱结核。
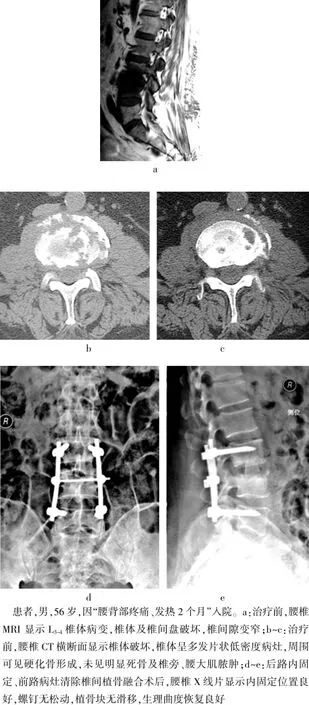
图1 某患者(男)治疗前后影像学资料
3.1 腰椎布鲁氏杆菌脊柱炎的临床与影像学特点
布鲁氏杆菌病为全身感染性疾病,临床表现复杂且无特异性,临床和影像学诊断相对较困难[3-4]。发病少,较为分散,以牧区为主要疫区。主要通过与羊、牛、猪等动物的密切接触,布鲁氏杆菌经皮肤、呼吸、消化道入侵人体而致病,脊柱中腰椎最易受累及[1]。腰椎布鲁氏杆菌性脊柱炎早期表现常与腰椎结核有相似的临床症状,如腰背疼痛、发热、乏力、盗汗等,也可合并其他部位的病变(骨关节、肝脏、淋巴结肿大等),但布鲁氏杆菌性脊柱炎的腰背部疼痛明显,翻身、负重活动时加剧,明显影响日常生活,且多有午后中高热,呈波状热,往往起病较急。此时椎体骨小梁开始出现溶解,椎间盘炎形成,腰椎MRI显示椎体受侵犯、椎间盘呈现炎性改变,少数可有椎旁软组织增厚,而椎间隙及椎体无明显形态改变,临床表现与影像学检查上无多大特异性。本研究中11例均呈现腰背部明显疼痛,疼痛VAS评分为(7.01±1.00)分,发热均超过38℃。早期外院腰椎X线片、CT等影像学检查上无特殊改变。入院后主要通过询问病史获得相关信息,其中10例(90.9%)有与羊密切接触史,与孙豪等[5]研究结果相似,提示本病的可能,通过布鲁氏杆菌血清凝集试验检测为阳性(滴度>1∶100[6]),或血细菌培养来进一步证实诊断。而腰椎结核起病缓慢、症状轻,早期更缺乏特异性。随着病变进展,影像学检查表现酷似腰椎结核[7-8]:椎体、椎间盘破坏,椎间隙变窄,骨质破坏主要位于椎体前中柱而附件结构很少受累,伴或不伴有腰大肌脓肿及椎旁脓肿形成,可有死骨形成。与腰椎结核不同的是布鲁氏杆菌性脊柱炎常侵犯单个椎体、间盘及相邻椎体[9],椎体破坏呈现类圆形或斑片状低密度灶,周边可出现增生硬化带,死骨、脓肿少见,椎体破坏后呈现的后凸畸形往往并不太重,本组病例术前后凸畸形的Cobb角为(10.82±3.68)°,也常缺乏腰椎结核典型的体外脓肿体征。这些自身临床与影像学改特点,为临床诊断及治疗提供充分依据。

图2 某患者(女)治疗前后影像学资料
3.2 手术适应证及时机的选择
一般来说,早期诊断、早期正规保守治疗,布鲁氏杆菌性脊柱炎是可以治愈,获得满意疗效。布鲁氏杆菌性脊柱炎早期临床表现及影像学检查往往没有太多特异性,与脊柱结核、感染性疾病易混淆,加上临床医生经验不足,容易漏诊、误诊,延误治疗。布鲁氏杆菌为细胞内寄生菌,不易被机体清除,诊治不当,病变易转为慢性[10]。Katonis等[11]认为布鲁氏杆菌性脊柱炎的手术适应证为:①脊柱炎明显,伴有顽固性腰背痛;②合并神经根痛;③发生病理性骨折;④椎旁脓肿明显。结合近年来治疗此病的临床经验,总结出下列情况时选择手术治疗:①正规保守治疗1个疗程以上,症状无明显改善,脓肿仍呈增加趋势,椎体、椎间盘破坏,椎间隙变窄;②有明显死骨或空洞形成,CT或MRI显示椎管内有脓肿压迫硬脊膜神经,出现明显神经损害症状;③椎体破坏明显,椎间隙变窄,脊柱出现不稳,或进行性加重的后凸畸形;④已有明显的椎旁脓肿或腰大肌脓肿形成。过分强调保守治疗时间、手术的选择标准,可能会延误最佳的手术时机,导致出现转移性病变,如肝脏、骨关节及淋巴结肿大等,破坏的椎体周围软组织挛缩、瘢痕化,硬膜囊周围瘢痕形成等,明显增加后路撑开椎体矫正畸形困难程度,增加手术创伤及风险。手术可有效缩短治疗周期,减少患者卧床时间,促进布鲁氏杆菌性脊柱炎治愈[12]。笔者认为在贫血明显改善、身体条件许可前提下尽早手术,减轻患者疼痛,解除脊髓神经的压迫,矫正后凸畸形,稳定脊柱,为其恢复创造条件。
3.3 术中病灶清除问题
药物治疗是布鲁氏杆菌脊柱炎治疗的基础,贯穿治疗始末。病灶清除是手术治疗成功的关键。在清除病灶时不宜过分强调病灶清除的彻底性,否则就容易将病灶清除扩大化,许多亚健康骨组织势必就会被清除,导致椎间骨量缺损过大,人为地增加创伤。若术中骨质清除过多而不植骨,椎间容易出现不融合,椎间也可形成假关节,病灶也难以治愈,即使治愈,连接椎间的成分更多的为纤维组织,难以承重,内固定迟早会失败的,影响最终治疗效果。本研究采用前路腹外侧清除病灶区脓液、脓胎、坏死组织、死骨、肉芽组织时,清除压迫脊髓神经的病变组织,扩大椎管容积。在清除椎体病灶时,清理骨质病灶至出血明显时即可。因清理彻底性的扩大化,会更多地暴露病椎上的螺钉,增加布鲁氏杆菌经螺钉通道扩散至其他部位的概率,降低病椎上螺钉固定强度。结合术后规律药物的治疗,所有患者在随访期间无复发、扩散、窦道及瘘管形成,植骨均愈合。因此,布鲁氏杆菌性脊柱炎的外科治疗建立在病灶清除的合理的“彻底性”之上,这样才能保障其应有的临床疗效。
3.4 一期前后联合入路治疗的临床意义
腰椎布鲁氏杆菌脊柱炎主要是椎体的前中柱受到破坏,病灶在前方,前方入路可较直接、彻底地清除病灶,充分椎管内减压,降低脊髓神经损伤的风险,但单纯前路病灶清除后椎体间的植骨块难以完全应承较椎间较大的压力,导致椎间塌陷、植骨块断裂及吸收而难以恢复脊柱的稳定及序列,当脊柱过伸或旋转时,植骨块可滑脱,需要使用内固定,稳定脊柱。有研究采用一期前路病灶清除内固定治疗布鲁氏杆菌性脊柱炎取得满意疗效[13-14],但一期前路治疗使用的内固定暴露在病灶内,与病灶直接接触,人为提供细菌在内固定上黏附场所,药物难以达到有效部位,是潜在的感染源,导致病变复发,转为慢性,影响治疗效果,最终结果值得商榷。单纯一期从后路清除病灶,视野狭小,操作困难,不能直视下清除病灶,清除不彻底,尤其对双侧有腰大肌脓肿及椎旁脓肿者,也易误伤侧方腰动脉、前方大血管导致大出血,尤其是下腰椎,其后果将是灾难性的。且单纯后入路手术将会切除健康的后柱结构,人为造成脊柱三柱失稳[15-16]。鉴于单纯前路、后路手术的明显不足,张国军等[12]采用一期前后路联合手术治疗15例腰椎布鲁氏杆菌性脊柱炎,取得满意疗效。本研究通过前后路联合手术治疗的腰椎布鲁氏杆菌性脊柱炎,结果显示后路腰椎经椎弓根螺钉固定可矫正和预防脊柱后凸畸形,Cobb角术后较术前明显改善,差异有统计学意义(P<0.05);术后1周、3个月及末次随访Cobb角比较,差异无统计学意义(P>0.05)。说明术后达到真正的三柱稳定,避免单纯后路清理病灶导致脊柱的三柱失稳以及后方清理病灶的通道给病菌扩散创造条件;同时也可降低单纯前路病灶清除内固定的术野过大暴露程度,减轻暴露过大对腹腔脏器的干扰程度,不必暴露病椎的上下椎体来进行内固定,避免不必要的腰动脉的结扎,减少创伤及术后并发症。这样,通过前路病灶的充分清除,减少炎性刺激,结合后路内固定稳定作用,迅速减轻疼痛。联合药物的治疗,病情恢复快,术后1周、1个月血沉较术前明显下降,差异有统计学意义(P<0.05),布鲁氏杆菌血清凝集试验1个月后均为阴性,随访期间血沉及布鲁氏杆菌血清凝集试验均在正常范围内,未见病变复发及脓肿、窦道形成,植骨均愈合。
综上所述,一期前后路联合治疗腰椎布鲁氏杆菌性脊柱炎是可行的,安全、有效,能彻底清除病灶和充分脊髓神经减压,快速减轻患者疼痛,促进病情恢复,有效地矫正脊柱后凸畸形及预防脊柱后凸畸形的进展。
[1]Lee HJ,Hur JW,Lee JW,et al.Brucellar spondylitis[J].J Korean Neurosurg,2008,4:277-279.
[2]Solera J,Geijo P,Largo J,et al.Arandomized,double blind study to assess the optimalduration ofdoxycycline treatment for human brucel losis[J].Clin Infect Dis,2004,39:1776-1782.
[3]Erdem H,Ulu A,Kilic S,et al.Efficacy and tolerability of antibiotic combinations in neurobrucellosis:results of the istanbul study[J].Antimicrob Agents Chemother,2012,56(3):1523-1528.
[4]Lim K B,Kwak YG,Kim DY,etal.Back pain secondary to Brucella spondylitis in the lumbar region[J].Ann Rehabil Med,2012,36(2):282-286.
[5]孙豪,李群,王守花,等.布氏杆菌病诊治体会[J].医学与哲学,2013,34(10B):67-69.
[6]刘刚,李绍英,徐樨巍,等.儿童布氏杆菌病4例[J].中国当代儿科杂志,2008,10(3):423-425.
[7]唐丽丽,刘白鹭,舒圣捷,等.布氏杆菌病性脊柱炎的影像学诊断[J].中国医学影像学杂志,2013,21(6):414-416.
[8]谷瓅,于清太,臧文远,等.MR对布鲁氏杆菌性脊柱炎诊断价值的探讨[J].中国骨伤,2012,25(5):433-435.
[9]杨新明,石蔚,杜雅坤,等.布氏杆菌性脊柱炎临床影像学及病理学表现[J].实用放射学杂志,2008,24(4):289-292.
[10]梁万年.法定传染病识别与处理[M].北京:中国协和医科大学出版社,2005:175-183.
[11]Katonis P,Tzermiadianos M,Gikas A,etal.Surgicaltreatment of spinal brucellosis[J].Clin Orthop,2006,44(4):66-72.
[12]张国军,颜国飞,劳阿力,等.一期前后路联合手术治疗腰椎布氏杆菌性脊柱炎[J].河北医学,2013,19(4):585-587.
[13]杨卫良,徐佳元.36例布鲁氏杆菌性脊柱炎的诊断及手术治疗[J].中国矫形外科杂志,2011,19(17):1438-1440.
[14]张俊荣,裴东红,师晓峰,等.21例布鲁氏杆菌性脊柱炎的诊断及综合治疗疗效观察[J].中国骨与关节杂志,2012,2(1):54-59.
[15]金大地.脊柱结核手术入路的合理选择[J].中国脊柱脊髓杂志,2012,22(9):771.
[16]马远征.关于脊柱结核病灶清除术的入路问题[J].中国脊柱脊髓杂志,2012,22(9):774.
Effect of one stage combined anterior and posterior approach treating lumbar Brucella spondylitis
YANGLibinYANGSumin
The Second Department of Orthopedics,the First Affiliated Hospital of Xinxiang Medical College,He'nan Province, Xinxiang 453100,China
ObjectiveTo investigate the safety and clinical effect of one stage combined anterior and posterior approach in the treatment of lumbar Brucella spondylitis.MethodsFrom September 2010 to February 2014,in the First Affiliated Hospital of Xinxiang Medical College,11 patients with Brucella spondylitis and treated with one stage combined anterior and posterior approach were selected,all pateints were given posterior pedicle screw fixation,anterior debridement,intervertebral bone graft.And postoperative,all patients were treated with drug lasted 6 to 8 weeks or more and rest in bed for 1 to 3 months.Cobb angle,ESR and vertebral fracture VAS score before the operation,after the operatione 1 week,1 month and 3 months were compared.ResultsAfter the operation,operation incisions were healed up primarily,no new sinus tractor and fistula,no worse nerve injury symptoms.Follow-up for 6 to 12 months, no dislocated plant bone mass,plant bones were bony fusion after operation 4 to 6 months,no significant vertebral height loss,no deformity aggravation,no internal fixation loosening or fracture.5 cases had neurological symptoms recovery,the lesion were healed.Before the operation,after the operatione 1 week,1 month and 3 months,VAS were (7.00±1.00),(1.45±0.52),(0.27±0.05),(0.45±0.19)scores,ESR were(61.73±19.92),(22.64±6.28),(8.45±2.16),(8.36± 1.21)mm/h,these after the operotion were better than those before the operation,the differences were statistically significant(P<0.05).ConclusionOne stage combined anterior and posterior approach is a feasible,safe and effective method in the treatment of lumbar Brucella spondylitis,it can thoroughly clear focus of spinal,decompress sufficiently spinal cord,relieve pain quickly,promote recovery of illness,correct effectively the kyphosis deformity and prevent increasing of the angle of kyphotic deformity.
Brucella spondylitis;Lumbar;Anterior and posterior;One stage;Pedicle screw
R687.3
A
1673-7210(2015)04(c)-0097-05
2014-12-15本文编辑:苏畅)

