B 超引导下改良塞丁格技术在PICC 置管中的应用
张玉红,梅赣红,范 彬,贺卓瑶,胡 婷
(南昌大学第二附属医院PICC 门诊,南昌 330006)
外周置入中心静脉导管(peripherally inserted central catheter,PICC)留置时间较长、并发症较少、安全有效等特点被广泛应用于临床[1]。传统PICC 穿刺术虽然操作相对简单省时但对患者血管要求局部血管状况好,可以用肉眼观察和触摸估计的方法评估血管后置管,而对于水肿、肥胖、反复化疗、长期静脉输液患者或本身静脉条件差者,增加了置管难度,采用传统穿刺方法成功率低,并且导管固定在肘窝下,影响患者活动,机械性静脉炎发生率高。B 超引导下PICC 穿刺可以直观地显示血管解剖结构,实时引导、全程可见,做到“心中有数”,提高了穿刺成功率,导管置入上臂,不影响患者肘关节活动,机械性静脉炎发生率较低。2013 年1—11 月,笔者使用美国巴德公司视锐5(siterite)血管超声仪结合改良塞丁格技术为174 例患者置入PICC,现将临床应用的护理体会总结如下。
1 资料与方法
1.1 一般资料
174 例中,男64 例,女110 例,年龄12~84 岁,平均41.2 岁。乳腺癌71 例,肺癌27 例,肠癌19 例,胃癌8 例,肝癌1 例,急性淋巴细胞白细胞10 例,淋巴瘤8 例,鼻咽癌8 例,卵巢癌4 例,食管癌4例,脑部肿瘤2 例,多发性骨髓瘤4 例,骨癌3 例,膀胱癌3 例,纵膈肿瘤1 例,甲状腺癌1 例。有化疗史42 例,PICC 置入史11 例,CVC 置入史53 例。置管前静脉评估情况:外周静脉明显可见并弹性好34例,外周静脉弹性差但能触及42 例,不能触及任何外周静脉98 例。
1.2 仪器、材料与技术
1.2.1 仪器、材料
美国巴德公司视锐5(siterite)B 超仪;B 超套件:内含不同型号横断面穿刺的专用导针器数个、无菌耦合剂、B 超探头无菌套、无菌橡皮筋;巴德改良塞丁格套件:内含导丝、扩皮刀、可撕裂型带扩张器的置管鞘、20GA 和21GA 塞丁格穿刺针各1 个;巴德三向瓣膜式PICC 套件:内含三向瓣膜式PICC、减压套筒、延长管、施乐扣、输液接头;巴德PICC 穿刺包:内含无菌测量尺1 个、无菌手套2 双、无菌三联盒1 个内盛大棉球8 个、无菌镊子2 吧、无菌防渗透治疗巾1 块、无菌治疗巾1 块、无菌压脉带1根、无菌孔巾1 块、无菌手术衣1 件、无菌大治疗巾1 块、无菌弯盘1 个、无菌小治疗盒1 个内盛2 个大棉球、无菌剪刀1 把、无菌无齿镊子1 把、无菌纱布3 块、无菌贴膜1 张、无菌胶布3 条。
1.2.2 塞丁格技术
是指经皮穿刺插入导管的方法。由瑞典一位叫Seldinger 的放射科医生发明,1974 年Driscoll 提出改良塞丁格技术,是将小号套管针静脉穿刺成功后退出针芯送入导丝,保留导丝撤出套管,将可撕裂带扩张器的置管鞘沿导丝送入,拔出导丝及扩张器,通过置管鞘置入PICC。此方法穿刺针细,一次穿刺成功率高,并发症少,已被医生广泛应用于各种疾病的治疗上。
1.3 方法
采用美国巴德公司生产的视锐5 血管超声仪、改良塞丁格穿刺套件、单腔三向瓣膜式导管(型号4Fr、长度60 cm、内径0.85 cm、流速300~500 mL·h-1)。先评估穿刺部位皮肤并用B 超探测评估血管状况,确定穿刺点,测量导管置入长度及臂围,患者戴口罩帽子。操作者戴口罩帽子穿无菌衣,消毒穿刺侧整个手臂,建立无菌区,备齐置管用物,在B 超引导下穿刺,B 超清晰显示针尖进入血管后,穿刺针尾端可见回血溢出,送入导丝,导丝送入15~20 cm,退出穿刺针。然后扩皮,沿导丝送置管鞘,将导丝和扩张器一并退出,匀速从置管鞘内送入导管,送至预测刻度将置管鞘退出,超声下排除导管异位再撤出导管内导丝,修剪导管锁定连接器与减压套筒,抽回血后立即冲管,接输液接头正压封管,导管固定。操作完毕后行X 线摄片确定导管末端位置。
2 结果
1)不同部位、不同静脉的穿刺成功率见表1。总穿刺线功率为96.0%。

表1 不同部位、不同静脉的穿刺成功率 n=174
2)置管并发症发生情况见表2。
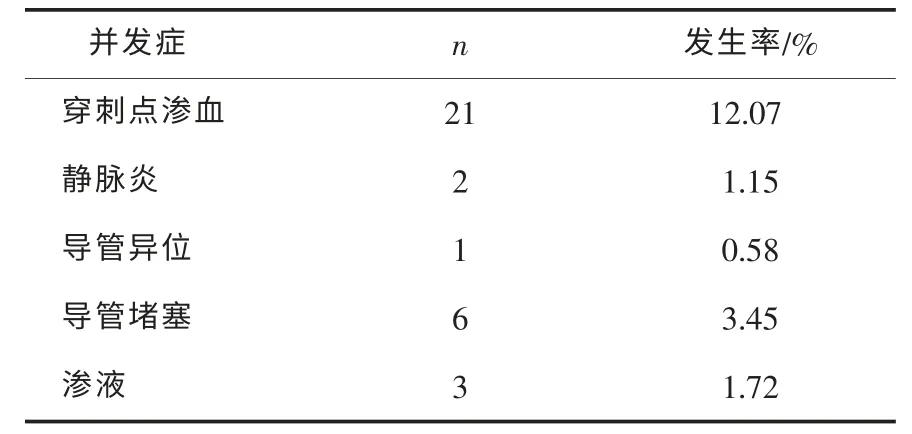
表2 置管并发症发生情况 n=174
3 讨论
3.1 血管超声仪结合改良塞丁格技术在置入PICC中的重要性
传统置入PICC 选择患者肘下穿刺,穿刺针为14G,对置管静脉要求高,有不少患者周围静脉经过长期穿刺、注射,被药物严重破坏或本身静脉条件差,实在不易穿刺者才接受置PICC,增加了置管的难度,降低了置管成功率。而且导管固定在肘窝下,影响患者活动,机械性静脉炎发生率高。
肘关节上置管是美国职业安全与健康管理局(OSHA)推荐的通过外周静脉置入导管的安全置管部位[2]63。使用超声仪可以清晰区分动脉和静脉,能帮助操作者找到静脉并测量静脉内径、深度,评估患者上臂静脉走行、宽度、血流情况、及有无变异,使操作者能清楚观察到血管状态,避开静脉瓣和分支,提高置管成功率。对于肥胖、水肿、静脉弹性差无法行传统PICC 穿刺患者,B 超能清晰探测到肘关节以上肉眼无法看到,手指无法触摸到的贵要静脉和肱静脉。肘上静脉比肘下静脉要粗,血流量大,不易造成血管壁的损伤,同时置入的导管长度也短一些。导管置入上臂,不影响患者肘关节活动,机械性静脉炎发生率低。
3.2 置管时机
最好首次化疗患者进行PICC 置管,此时患者一般情况良好,各项血指标基本正常,初发病,治疗期望高,心理接受力强。正常状态下的血管内膜是光滑的,在血管内膜未损伤前置入PICC,可以减少置管后并发症的发生。化疗前1 d 置管,即可减少穿刺点渗血等并发症,又可增加患者舒适度。本组有1例穿刺失败,患者是右侧乳房根治术及右腋窝淋巴清扫术,多次化疗后复发,然后改为颈内静脉置管成功。
3.3 选择不同部位、不同静脉对穿刺成功率的影响
本组右侧穿刺成功率明显高于左侧,贵要静脉穿刺成功率高于肱静脉。本组55 例患者选择左侧的原因是:右侧胸部、颈部、腋部有手术史、放射治疗史;右侧上肢外伤史;右侧穿刺送管不成功;右侧肢体偏瘫;患者要求左侧置管以利于生活起居。
3.4 置管并发症及处理
3.4.1 穿刺点渗血
本组有21 例置管当天出现局部渗血。由于穿刺破坏了血管的完整性,应用超声穿刺时扩皮及置管时推送置管鞘等原因,导致PICC 置管后血液沿着导管直接从穿刺点渗出,多见于穿刺后12~24 h[2]270。本组渗血患者均是化疗当天置管,置管后立即行X片检查,置管室离放射科有一定的路程,加上反复穿脱上衣,易造成穿刺点渗血。处理:患者血小板计数和出凝血时间正常,穿刺点压纱块及透明膜固定,然后用示指和中指局部按压30 min 或以上的止血法;凝血功能差者渗血量多者,穿刺点压藻酸钙盐敷料,然后用透明膜固定,再用弹力绷带缠绕置管肢体加压包扎2 h,制动30 min,24 h 内限制上肢用力,避免置管肢体受压。但加压包扎易导致肢体肿胀,影响局部血液循环,应慎重。
3.4.2 静脉炎
静脉炎是输液治疗中最常见并发症之一,其发生主要是由于各种原因导致血管壁内膜损伤继发的炎症反应。PICC 在留置过程中发生的静脉炎包括机械性静脉炎、细菌性静脉炎、血栓性静脉炎和化学性静脉炎,Aglleatgl 统计发现,在美国75%静脉炎的发生与护士穿刺技术有关[2]266。本组有2 例出现静脉炎均为机械性静脉炎,表现为置管后第3 天穿刺侧手臂红肿、硬、疼痛,发生的可能原因是:有一例置入困难,送管不顺,反复送管对静脉内膜的机械性损伤而导致机械性静脉炎;另一例置管后发现导管异位,因多次调位损伤了血管的内膜。2 位均为长期卧床老年患者,置管后护理措施也未到位。有效预防措施:合理选择置管时间、穿刺部位及静脉能有效减少机械性静脉炎的发生;专人置管,PICC护士专业知识扎实、操作技术熟练规范、置管经验丰富,一次性置管成功率高,并发症少;置管后多观察,及时采取预防措施如局部外涂喜辽妥软膏、湿热敷,每日2~3 次,每次15~20 min,持续1 周。本组2 例患者外贴“10 cm×10 cm 薄形泡沫敷料”并局部湿热敷,当天疼痛缓解,5 d 后静脉炎痊愈。
3.4.3 导管异位
导管的异位率达3.7%~40%,PICC 导管经头静脉穿刺最常发生异位的静脉是腋静脉,经贵要静脉进行置管时常异位颈内静脉[3]。导管异位在盲穿PICC 时很难及时发现,本组患者均在B 超引导下置管,选择了贵要静脉和肱静脉穿刺,术中用超声探头探查是否有导管异位到颈内静脉,如发现异位可及时在B 超引导下调整,降低了导管异位率的发生。本组有1 例异位,是经贵要静脉置入,导管在锁骨下静脉迂回,经调整后,导管位于上腔静脉。原因分析:患者情绪紧张;胸腔内占位性病变致胸腔内压力增高,导致置管过程中导管顽固性反折。
3.4.4 导管堵塞
本组有6 例出现不同程度的堵管,PICC 导管发生率可达21.3%[2]287。2 例患者在输血过程中出现堵管,3 例患者未定期到医院维护造成堵管,1 例患者是护士维护不当造成堵管。使用尿激酶后6 例导管均疏通,方法:取尿激酶10 万U 1 支加0.9%氯化钠注射液20 mL 稀释成5 000 U·mL-1,将三通与导管连接,三通一端接空注射器,另一端接尿激酶注射器,先将导管与空注射器相通,回抽注射器使导管内产生负压,再使导管与尿激酶注射器相通,利用负压将尿激酶注入PICC 内,保留15~30 min 后再抽吸导管,如不通继续重复几次,如通畅,将导管内药液和溶解掉的血液回抽3 mL 后弃之,立即用20 mL 0.9%氯化钠注射液以脉冲方式冲洗导管,然后再继续输液或正压封管。堵管发现得越早,处理起来效果越好,堵管时间越长,溶通越困难,甚至可能溶不通,导致拔管。所以在临床工作中,要加强巡视、加强导管功能的评估与观察、正确冲管封管、加强患者的出院指导,减少堵管的发生。
3.4.5 渗液
PICC 穿刺部位渗液与患者自身疾病、穿刺激法、导管维护、纤维蛋白鞘形成等许多因素有关[4]。
本组有3 例发生穿刺点有不明原因的渗液现象,渗出液为无色或淡黄色液体,发生原因目前不明确。原因分析可能是:纤维蛋白鞘形成,纤维蛋白鞘包裹部分导管后导致输液时液体流向发生改变,输注的液体中有少量从穿刺点渗出;淋巴损伤,置管时可能损伤淋巴管,导致淋巴液顺导管引流至穿刺处;低蛋白血症,低蛋白血症造成血浆胶体渗透压降低,导致液体向血管外渗出,形成皮下水肿,渗液顺从穿刺处渗出体外。本组1 例患者置管92 d 后输液时出现渗液,当时立即用无菌纱布压迫穿刺点并用透明膜固定,停止从PICC 给药,用50 U·mL-1肝素盐水5 mL 封管,每24 h 封管1 次,连续2 次,48 h 后通过PICC 输液未出现穿刺点渗液,此导管一直使用到疗程结束拔管。另1 例患者是置管后第5 天出现渗液,按以上方法处理并用弹力绷带加压包扎,无效,1 周后导管拔除,检查导管完整无破损。第3 例患者置管后第7 天出现穿刺点渗液,按以上方法处理48 h 后有效,第16 天患者又出现穿刺点渗液再按同样方式处理,观察1 周后无效,导管拔除,检查导管完整无破损。究竟渗液与以上原因是否存在相关,由于本组例数较少,原因还不清楚,有待今后研究。
[1]丁小萍,夏彩莲,李红梅,等.外周中心静脉导管在血液病化疗患者中的应用[J].中华护理杂志,2006,60(5):415.
[2]闻曲,成芳,鲍爱琴.PICC 临床应用及安全管理[M].北京:人民军医出版社,2012.
[3]乔爱珍,苏迅.外周中心静脉导管技术与管理[M].北京:人民军医出版社,2012:91.
[4]潘清莲.PICC 穿刺部位玩固性渗液1 例临床护理[J].齐鲁护理杂志,2012,26(1):121.

