胸科医院2013年第一季度出院带药处方点评与分析
王 芳
(江苏省南京市胸科医院药剂科,江苏 南京 210029)
2007年5月1日,卫生部颁布了《处方管理办法》,对处方管理、处方权、处方开具等作出了详细的规定和要求,其中明确指出医院应建立处方点评制度。2010年2月10日,卫生部正式印发了《医院处方点评管理规范(试行)》,对处方点评作出了具体规定。根据《处方管理办法》和《医院处方点评管理规范(试行)》的要求,我院结合实际工作,建立了适合我院的处方点评制度。该制度的建立,一方面可以起到促进我院的规范用药,防范潜在的用药失误,优化药品品种结构,改善医患关系,提高医疗品质;另一方面可以提高药物治疗的安全性、有效性和经济性,增强医生和药师合理用药的意识和水平[1-2]。
1 资料和方法
资料来源于我院2013年1月至3月出院带药的用药处方5 098张。根据我院处方点评相关规定和指标,在药剂科领导的主持下,由本院处方点评专家组成员进行审核和评议,逐一查阅处方,将调查内容填写在设置的专用表格(处方点评用药表)中,进行统计分析[2-4]。
2 结果与分析
2.1 统计结果
结果见表1和表2。
2.2 分析
2.2.1 处方基本指标分析
我院平均用药品种数为3.50种,符合《处方管理办法》中每张处方不得超过5种药品的规定。抗菌药物使用率在2013年第一季度平均超过20%,略超出《抗菌药物临床应用管理办法》中规定的“抗菌药物处方不得超过20%”的标准。应开展抗菌药物合理使用的培训,不断强化医师合理用药的意识,努力符合《抗菌药物临床应用管理办法》中的相关规定。注射剂在出院带药时使用率较低,由于一些患者存在认识误区,认为输液治疗好得快,主动要求医师为其开具注射药品,我院此前加强了医师合理用药宣传教育工作,使得该项指标得到了很好的控制。药品通用名的使用情况明显好转,医师逐渐改掉写药品商品名的习惯,通用名处方比例大幅提升。基本药物使用率不高,要加强基本药物的相关政策宣传,降低患者的药品费用。
2.2.2 不合格处方分析
临床诊断未写或书写不全:处方内容缺项是处方不规范的常见现象,尤以诊断不写最多见。医师通常认为,处方的重点是正文,即用药内容,且部分医师认为漏写诊断与合理用药关系不大,思想上不够重视、责任心不强,属于习惯性“漏”;另一种情况是,医师考虑到患者的隐私权,故意不填诊断项。若属后这种情况,尚不违背《处方管理办法》,可视为合格处方,但最好以适当的形式体现“特殊情况”。处方诊断书写不全,药师在审核、调配处方时会有疑问,给药师审核处方用药安全性、适宜性等带来了一定的困难。
医师未签名只盖章或只签名不盖章或未签名盖章:根据《处方管理办法》,医生在书写处方完毕后,必须签名并盖章。但在实际工作中,常发现在处方后记中,有些医师只盖章不签字,这与患者较多、医师工作量大有关。建议我院加大教育宣传力度,进一步提高处方合格率。
规定必须做皮肤过敏试验(皮试)的药品,医师未注明过敏试验及结果的判定:这种情况最多。目前,阿莫西林克拉维酸钾作为抗结核病二线用药,住院期间一直常规使用。一般结核科患者出院时,医师均会开具阿莫西林克拉维酸钾(安奇),但往往会忘记加盖皮试阴性章,导致药师发药时判定其为不合格处方。
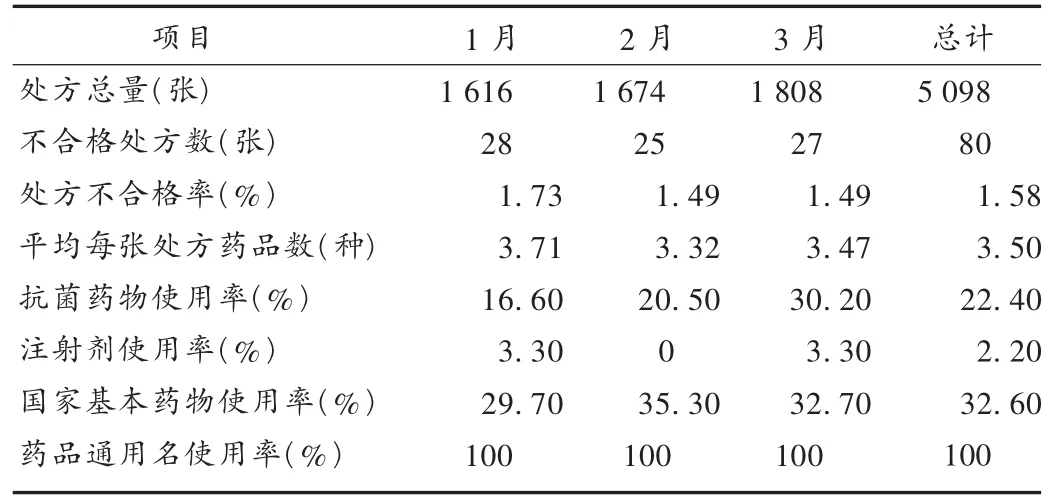
表1 5 098张处方基本指标情况
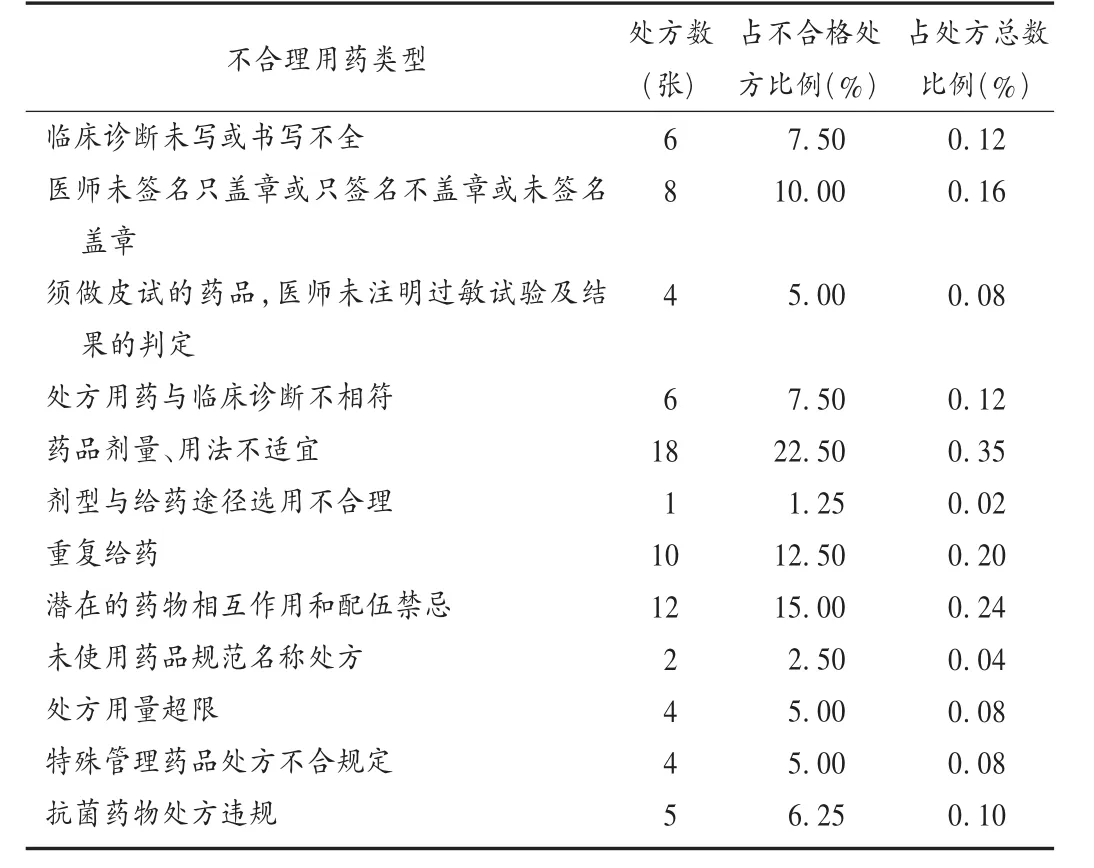
表2 80张不合格处方不合理用药情况
处方用药与临床诊断不相符:处方用药必须与临床诊断相符。但我院处方存在一些不合规定的现象,如诊断为肺结核,开强力枇杷露、日夜百服宁、头孢丙烯分散片;诊断为高血压,处方阿卡波糖;诊断为肺癌,处方盐酸二甲双胍片;诊断为咳血,处方阿卡波糖片、格列齐特缓释片等糖尿病用药;诊断为肺部感染,处方苯磺酸氨氯地平(络活喜)、银杏叶片等。这种情况可能与患者主动要求购药有关。另外的可能是,有些糖尿病、高血压等慢性病患者来我院开药,造成了处方用药与临床诊断没有关联。这就需要医生开药时应询问患者的病史,准确书写临床诊断。
药品剂量、用法不适宜:由于医师疏忽及习惯造成的处方剂量、用法书写不规范较常见。如患者女,40岁,诊断为“急性气管炎”,过敏试验阴性,无头孢类抗菌药物过敏史,用药为“头孢地尼胶囊,0.1 g×6 粒 /0.1 g,bid”。此处方属于用法、用量不适宜,头孢地尼血浆半衰期为1 h,成人常用量为0.05~0.1 g,每8 h给药1次。又如患者男,77岁,诊断为“慢性阻塞性肺气肿”,用药为“茶碱缓释胶囊,0.1 g×24 粒 /0.1 g,tid”。茶碱缓释胶囊为缓释制剂,半衰期为 12 h,成人常用量为 0.1~0.2 g,每 12 h给药1次。药品剂量、用法不适宜在不合格处方中所占比例不大,其主要原因有,医师缺乏药代动力学知识,以及对药物相互作用了解不够;医师不熟悉特殊人群禁用药物及药品的不良反应;医师不清楚药品适合的溶剂或专用溶剂。
剂型与给药途径选用不合理:选用剂型与给药途径,是开具处方的关键因素之一。在实践中,常遇到极个别医师将剂型与给药途径书写错误。如外用药创口贴,在用法上写“口服”。该类问题可能是由于医生平时工作繁忙,开具处方时思想麻痹大意、态度不端正,可以通过加强宣传教育加以纠正。
重复给药:较为普遍,在不合格处方中占较大比例。如患者男,45岁,诊断为“冠心病”,同一处方上既有硝酸异山梨酯又有单硝酸异山梨酯。这两种药均属于硝酸酯类抗心绞痛药物,药理作用相似,无需同时使用。又如患者女,65岁,诊断为“高血压”,处方即有安博维((厄贝沙坦片)又有安博诺(厄贝沙坦氧氯塞嗪片)。这两种药的成分有重复(都含有厄贝沙坦),有可能会使厄贝沙坦血药浓度超标。同类药品的重复使用,不仅会造成医药资源的浪费,也易引起毒性增加而导致不良反应甚至更严重的后果。
潜在的药物相互作用和配伍禁忌:潜在有临床意义的药物相互作用和配伍禁忌现象较普遍。如处方双岐杆菌三联活菌胶囊(培菲康)+抗菌药物头孢克洛胶囊,餐后服用。前者为活菌制剂,服用后通过调整正常菌群而发挥药理作用,若联用抗菌药物,会失去应有的作用。若确需联用,这两种药物要分开服用且至少要间隔2 h。又如处方青霉素钠针+利巴韦林注射剂在同一输液瓶中静脉滴注。因两药之间存在滴速矛盾,青霉素要求快速静脉滴注以防降解而降效和发生不良反应,而利巴韦林快速静脉滴注会导致心肌损害等不良反应,两药应分开使用。由于医师受专业知识限制,较少关注药物的药代动力学特点及药物间的相互作用,容易导致药物的重复使用、配伍禁忌。因此,药师应充分发挥临床把关作用,严把处方审核关。
未使用药品规范名称处方:规范的处方书写,要求医师开具处方时应使用药品通用名。有些药品通用名长且难以记忆,由于多年的书写习惯,一些医师尤其是年龄较大的医师处方时只写商品名而漏写通用名。如将“单唾液酸四己糖神经节苷脂钠注射液”写成“申捷”“复方盐酸伪麻黄碱缓释胶囊”写成“新康泰克”。
处方用量超限:无特殊情况下,门诊处方超过7 d用量,急诊处方超过3 d用量,或慢性病、老年病或特殊情况下需要适当延长处方用量未注明理由。按照我院《处方管理办法》规定,所有药品处方不允许超过1个月的用量。医师为了方便而开具整包装的药品,往往会出现超量处方。如结核病治疗药物,因需按疗程长期服用而造成处方超量尚不违反《点评管理办法》,但因抗生素超量而出现的不合格处方比较常见。又如临床诊断为肺部感染,处方开具“头孢丙烯分散片0.25 g×6片×10盒,用法每日2次”,医师未在剂量处注明理由和签名。此类现象还常见于心内科出院带药处方中。心内科常规应用利尿剂,如呋塞米和螺内酯等,由于利尿剂都是100片包装,有些医师由于怕麻烦而习惯性地开具整瓶(即100粒),造成处方不合格。
特殊管理药品处方不合规定:开具麻醉药品、精神药品、医疗用毒性药品、放射性药品等特殊管理药品处方未执行国家有关规定。抽查处方中,发现用普通处方代替“精二”处方2张,第二类精神药品处方超过7 d量1张,麻醉药品未用麻醉专用处方有1张。根据《处方管理办法》,必须将第二类精神药品用“精二”处方开具,麻醉药品必须使用红色的麻醉专用处方开具,第二类精神药品一般每张处方不得超过7 d常用量。医师应严格执行此规定,以免造成精神药品滥用和监管困难,引发社会危害。
抗菌药物处方违规:根据《抗菌药物临床应用指导原则》相关规定,确认有细菌感染时才可酌情使用抗菌药物。医生选择抗菌药物时,应根据治疗指南或专家共识或规范及有关管理规定,循证医药学证据。如诊断为“上呼吸道感染”,就是“普通感冒”,无需使用抗菌药物,除非有白细胞升高、咽部脓苔、咳黄痰和流鼻涕等细菌感染证据。可根据当地流行病学史和经验用药,可选用口服青霉素、第1代头孢菌素、大环内酯类或喹诺酮类抗菌药物,不一定非要使用第3代头孢菌素。我院第3代头孢菌素有头孢地尼胶囊和头孢地尼分散片,按照我院《处方管理办法》,只有主治医师以上职称才有资格开具此类抗生素。但经常发现住院医师开具此药,该类处方被判定为不合格处方,需要上级医师签字盖章后方可调配发药。
3 讨论
处方是患者用药的书面凭证,直接关系到患者的治疗效果,应符合全面、完整、准确、有效的基本要求;其次,处方也具有法律效应,对医、药、护人员也具有重要意义。不合理用药的原因是多方面的:由于我院采用电子处方打印系统,医生开电子处方时稍有疏忽按错键,就会导致处方用法用量错误或缺失;由于医生的专业知识局限,较少关注药物的药代动力学特点及药物间的相互作用,易导致药物的重复使用、配伍禁忌的出现等;药房调剂人员对不合理处方的判断能力有限,未能严把处方审查关;另外,医院电子处方系统的不完善,如不能书写多个临床诊断等,也易导致对处方的判断出现偏差。
不合理用药处方直接威胁到患者的安全用药,直接或间接地为临床用药安全带来巨大的隐患[5-6]。本次调查结果表明,我院用法用量不适宜处方占不合格处方较大比例,其次是有潜在临床意义的药物相互作用和配伍禁忌、重复给药现象。这与文献报道的结果基本一致[7-8]。合理用药是每个医师的职责,医师都应具有强烈的责任感、良好的职业道德。医师在使用药物时,应根据患者的病情做到选药正确、配伍用药合理、剂量恰当及给药途径适宜,以便充分发挥药物的疗效,尽量减少或避免药品不良反应。医院应把处方的质量控制作为提高医疗质量的一个重要环节,纳入到医疗质量管理的日常工作中。药房是患者安全用药的最后一道关卡,药师要改变简单调配处方的传统模式,应严格按照“四查十对”审核处方、调剂处方;注重提高和加强自身的药学知识,重视药物的合理应用;遇到潜在的或实际的不合理用药,要及时和医生沟通,并做好记录。
处方点评制度是一项对国家、医师、药师和患者都有利的制度,也是提高药事管理水平的手段。医院应通过授予药师考评权,对发现的不合理用药问题及时点评与分析、定期公示、提出合理建议,从而加强对医师处方用药合理性的干预和警示,提高医疗质量,使医院的药品管理、处方开具和调剂以及医疗费用控制等更加合理、规范,并逐步建立起医院合理用药管理的长效机制。随着处方点评工作的深入,应逐步建立合理的高级目标以及实施步骤,从而进一步完善医院处方点评制度。
[1]李 颖.药物咨询服务的实践与体会[J].中国药房,2008,19(2):153.
[2]陈江飞,胡毅坚,苗彩云.中西药药代动力学相互作用研究进展[J].中国临床药理学与治疗学,2007,12(12):1 348.
[3]陈 琳.580例门诊患者用药咨询情况分析[J].中国药业,2011,20(3):43.
[4]刘 斌,王正春.药物不良反应258例报告分析[J].中国药师,2007,1(4):366 -367.
[5]李世根,李立军.处方点评对我院门诊近3年抗高血压药物合理应用的影响[J].中国药业,2012,21(22):84-85.
[6]梅海权,罗艳梅,吴友良.我院2011年门、急诊处方点评及不合理用药情况分析[J].中国药业,2012,21(21):43 -44.
[7]魏 毅.某院门急诊住院处方点评效果分析[J].中国药业,2012,21(14):61-62.
[8]曾 斌,冯 浩,刘凯南.某院门急诊住院处方点评效果分析[J].中国药业,2012,21(18):61 -62.

