腰椎后路椎间植骨融合内固定术治疗复发性腰椎间盘突出症疗效分析
郭朝阳 卢志军 李明恒
腰椎间盘突出症是临床常见疾病,治疗手段已得到不断的改进,经典的单纯开窗髓核摘除手术在很多地方仍是针对该症的主要的治疗方法,随着接受初次手术患者人数的增多,部分患者存在术后症状复发的表现而再次求治。复发性腰椎间盘突出症(recurrent lumbar disc herniation, RLDH)是指腰椎间盘切除术后症状缓解至少6个月以上,原手术节段残留的椎间盘组织于手术侧或对侧再次突出并压迫神经引发相应的临床症状[1-2]。综合文献报道初次腰椎间盘切除术后再手术率为5%~18%[3-4],多数患者保守治疗效果不佳症状持续,需要再次手术干预,再次手术因解剖层次不清,瘢痕组织粘连影响显露,术中易损伤硬脊膜及神经根导致术后并发症增多。本院2008年1月-2011年9月对23例复发性腰椎间盘突出症患者采用后路椎间融合内固定术治疗,效果满意,现报告如下。
1 资料与方法
1.1 一般资料 本组23例,男15例,女8例,年龄42~67岁。其中于外院进行第一次手术患者18例,本院5例,经历两次手术者3例。均为腰椎间盘突出症术后同间隙复发患者,其中术后1年内复发2例,1年以上3年以内8例,3年以上13例。L5~S114例,L4~57例,两个节段2例;所有复发患者均有明显腰痛或下肢疼痛症状,初次手术方式均为后路椎板间开窗髓核摘除术,体检患者患肢直腿抬高试验及加强试验阳性,部分患者有痛觉和触觉减退及肌力下降等情况,经正规卧床休息、理疗、口服非甾体类抗炎药治疗无效。常规行X线正侧位及动力位摄片明确是否存在腰椎不稳的情况。行CT及MRI检查明确责任间隙及椎间盘突出压迫硬膜囊及神经根的情况。
1.2 手术方法 全麻下实施手术,患者俯卧位,垫空腹部。以病变节段为中心,采用后正中原皮肤切口并较前延长,逐层切开,从上下正常组织向病变间隙处汇合剥离椎旁肌,显露病变间隙残留椎板和瘢痕组织,仔细分离切除陈旧的瘢痕组织,显露双侧椎板及关节突关节。C臂X线机定位下拟融合节段置入椎弓根螺钉,双侧安装连接杆行椎体间撑开,恢复椎间高度,使用骨凿和枪钳切除全部下关节突及上关节突的上部,切除黄韧带,显露上下神经根、硬膜囊及下方的椎间盘,常规方法摘除突出的髓核组织,依序使用各种配套器械清除病变间隙的纤维环、髓核及软骨终板,至终板下骨床渗血,椎间隙前半部分用减压所得的碎骨片填入后于椎间隙置入融合器,松开撑开后抱紧并安装横连。放置引流管后逐层缝合关闭切口。术后常规应用抗生素3 d,48 h内拔出引流管,3 d后指导患者行双下肢直腿抬高锻炼,拆线后佩戴腰围下地活动,3个月内避免负重。
1.3 临床疗效评价 采用日本骨科学会下腰痛评分系统(JOA评分,29分)对术前、术后3个月和随访结束时的临床症状及括约肌功能进行评价[5];应用VAS评分系统(视觉模拟评分系统)对腰腿痛进行评分,疼痛分级0~10,0为无痛,10为剧痛,1~3为轻度痛,4~6为中度痛,7~8为重度痛,9~10为极度痛。
1.4 统计学处理 采用SPSS 13.0统计软件对数据进行处理,计量资料用(±s)表示,手术前后JOA评分及VAS评分行配对t检验,P<0.05为差异有统计学意义。
2 结果
腰椎再次手术时间2~5 h,平均2.5 h;术中出血量300~1200 mL,平均600 mL。术中无神经损伤发生。3例患者由于瘢痕粘连较重,术中分离粘连时硬膜囊破裂,术中予以修补,术后出现脑脊液漏,采取垫高床脚并取俯卧位1周均治愈。术中及术后X线片示椎弓根钉在位,植骨块或CAGE位置满意。23例均获随访,时间6个月~3年。经X线片证实植骨块愈合,无椎弓根螺钉断裂、松动或退出现象。末次随访时未再发生腰腿痛及邻近椎间盘突出。部分患者腰椎活动度减少,但不影响日常生活及工作。患者腰椎JOA评分、下肢痛VAS评分、腰痛VAS评分均较术前明显改善,比较差异有统计学意义(P<0.05)。表1。
表1 23例患者JOA与VAS评分(±s) 分
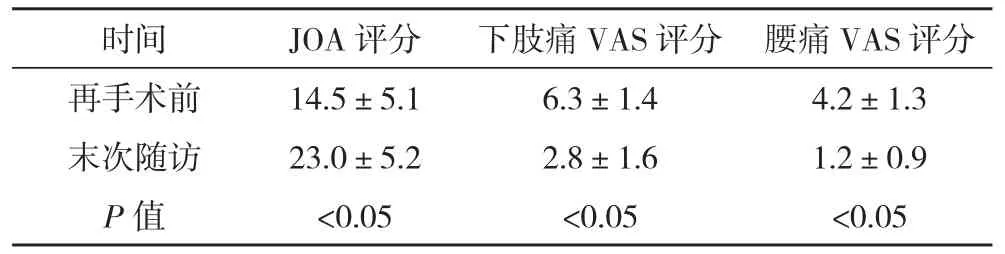
表1 23例患者JOA与VAS评分(±s) 分
时间 JOA评分 下肢痛VAS评分 腰痛VAS评分再手术前 14.5±5.1 6.3±1.4 4.2±1.3末次随访 23.0±5.2 2.8±1.6 1.2±0.9 P值 <0.05 <0.05 <0.05
典型病例:患者,男,48岁,L3~4、L4~5椎间盘摘除术后3年余;X线及CT显示腰椎术后改变,棘突缺如;MRI显示L3~4、L4~5椎间盘脱出,神经根管出口明显狭窄,患者右下肢及腰部疼痛症状明显;椎间融合后路钉棒系统内固定术后,正、侧位X线片均显示内固定位置佳,植骨融合。
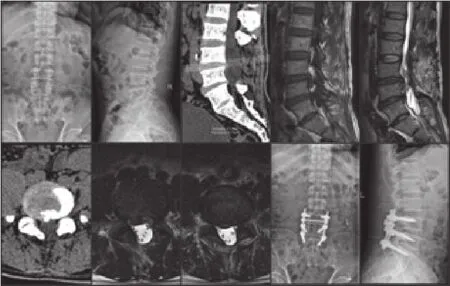
图1 典型病例
3 讨论
腰椎间盘突出症是骨外科常见疾病,该症的手术治疗在脊柱外科中占有非常重要的位置。虽然多数患者疗效满意,但仍有约20%的患者术后腰腿疼症状复发,这被视为腰椎手术失败的主要表现之一[6]。文献报道腰椎间盘突出症术后复发的因素很多,研究主要围绕在术前纤维环退变程度、术中髓核切除是否彻底,及术后在脊柱退变等方面,患者术后下床负重过早以及创伤、生活习惯、基础疾病、肥胖、心理因素等也是导致术后腰椎间盘突出症复发的原因[7-9]。
笔者认为腰椎的退变及术后患者的生活习惯是导致腰椎间盘突出症复发的重要原因,文中所述的这组患者中有18例是从事繁重的体力劳动者,初次手术效果满意,再次寻求手术治疗时影像学检查均提示腰椎存在明显的退变征象。其中有6例外院手术患者初次手术时腰椎即存在不稳的表现而只实施了单纯的髓核摘除手术,因此手术术式的选择与操作技术也是腰椎间盘突出症复发的一个方面。
对于大部分单纯的开窗髓核摘除手术,手术的首要目的是解除神经压迫缓解疼痛,所以笔者术中在达到手术目的后并不过多的摘除髓核,文献报道髓核摘除越多术后手术节段越不稳,剩余椎间盘退变越快,往往导致残留椎间盘术后再次突出[10-11]。
腰椎间盘突出症复发的患者由于经历过手术,往往对再次手术心存一定的疑虑心理,再者术后椎管内外的瘢痕增生,局部解剖关系紊乱,神经根及硬膜囊与瘢痕组织粘连,给再次手术带来困难,术后效果不易预计,因此应严格把握手术指征[12]。笔者认为客观的指征包括:(1)持续或复发的腰背痛以及不同程度的根性疼痛,经保守治疗3个月以上无效;(2)影像学检查(CT、MRI)提示神经根管狭窄占位,神经根受压与临床症状体征平面一致,影像学证实椎管狭窄或腰椎不稳。主观方面是要和患者有效的沟通,使其对该病症的治疗及康复有一定的了解。
腰椎间盘突出症术后复发的手术方式尚存争议,部分学者认为再次行单纯的髓核摘除术即是理想的治疗方法[13-14]。多数学者认为再手术会破坏较多骨性结构,如果需要切除较多的关节突和纤维环。应行腰椎融合术。因其可以有效地减少该节段活动,降低其机械负荷,预防复发,同时防治腰椎不稳;况且即使再次摘除残余髓核组织,也会有再次复发的可能[15],若处理不当容易出现更为严重下腰痛甚至反复地髓核突出,给患者造成极大的经济和精神负担。结合本组病例资料,23例患者中有8例MRI影像上有终板炎改变,11例腰椎动力位X线片上存在失稳的表现;笔者认为内固定加植骨融合术是治疗腰椎间盘突出症术后复发较稳妥的方法。
本组23例腰椎间盘突出症术后复发患者在全麻下行腰椎后路椎间植骨融合内固定术治疗,再手术时,从原部位上或下的健康组织进入,切除瘢痕组织特别是环绕在硬脊膜或神经根周围的瘢痕及束带,部分粘连无法剥离者则让瘢痕组织“漂浮”在硬膜上;在剥离过程中致硬膜撕裂者给予局部脂肪垫缝合修复;充分显露病变部位,彻底摘除突出的髓核及解除神经通道的狭窄。对腰椎不稳存在Ⅰ度滑脱以上者给予2枚CAGE椎间植骨融合,单纯退变及不稳不伴有滑脱的患者椎间1枚CAGE植骨融合。图1是两个节段复发的腰椎间盘突出症患者,术中给予两个节段的植骨融合内固定术,现已随访1年余,患者对治疗效果满意。
腰椎后路椎间植骨融合内固定治疗符合生物力学要求,疗效确切[16-17],手术能彻底摘除髓核组织,避免已存在创伤的局部出现不稳,从而减少了炎症介质的释放,避免刺激神经再引起疼痛;适当切除小关节做到充分减压,消除了再突出、顽固性腰痛的根本原因;椎间融合器可撑开椎间隙、恢复椎间高度及腰椎的生理曲度,尤其是矢状位生理序列,使载荷分配趋于正常化,从而减缓了退变过程,降低了再手术率[18]。但不可否认腰椎后路椎间植骨融合手术创伤大,费用高,神经根损伤可能性大,存在一系列并发症的可能。临床诊疗中应综合评价患者的基本情况,遵循临床症状、体征及影像学相结合的原则,严格掌握手术适应证。
尽管笔者在临床工作中,采用腰椎后路椎间植骨融合内固定治疗复发性腰椎间盘突出症取得了良好的临床疗效,但本组研究是临床病例的回顾性研究,缺少长期和大样本观察,故本文所提出的手术方法和观点有待进一步实践和探讨。
[1] Suk K S, Lee H M, Moon S H, et al. Recurrent lumbar disc herniation: results of operative management[J]. Spine,2001,26(6):672-676.
[2] Swartz K R, Trost G R. Recurrent lumbar disc herniation[J]. Neurosurg Focus,2003,15(3):10-14.
[3] Kim M S, Park K W, Hwang C, et al. Recurrence rate of lumbar disc herniation after open discectomy in active young men[J]. Spine,2009,34(1):24-29.
[4] Ambrossi G L, McGirt M J, Sciubba D M, et al. Recurrent lumbar disc herniation after single-level lumbar discectomy: incidence and health care cost analysis[J]. Neurosurgery,2009,65(3):574-578.
[5] Japanese Orthopaedic Association. Assessment of surgical treatment of low back pain[J]. J Jpn Orthop Assoc,1984,58(1):1183-1187.
[6] Ahn Y, Lee S H, Park W M, et al. Percutaneous endoscopic lumbar discectomy for recurrent disc herniation: surgical technique, outcome and prognostic factors of 43 consecutive cases[J]. Spine,2004,29(3):326-332.
[7]郭钧,陈仲强,齐强,等.腰椎间盘突出症术后复发的临床分析[J].中国脊柱脊髓杂志,2004,14(6):334-337.
[8] Carragee E J, Han M Y, Suen P W, et al. Clinical outcomes after lumbar discectomy for sciatica: the effects of fragment type and Annularcompetence[J]. J Bone Joint Surg AM,2003,85-A(1):102-108.
[9] McGirt M J, Eustachio S, Varga P, et al. Aprospective cohort study of close interval computed tomography and magnetic resonance imaging after primary lumbar discectomy: factors associated with recurrent disc herniation and disc height loss[J]. Spine,2009,34(19):2044-2051.
[10]韩书生.后路显微内窥镜椎间盘切除术治疗腰椎间盘突出症56例临床研究[J].中国医学创新,2012,9(19):105-106.
[11]李跃雄.腰椎间盘镜治疗腰椎间盘突出症疗效分析[J].中国医学创新,2011,8(31):44-45.
[12]韦武.腰椎间盘突出症再手术的临床探析[J].中外医学研究,2013,11(15):32-33.
[13] Papadopoulos E C, Girardi F P, Sandhu H S, et al. Outcome of revision discectomies following recurrent lumbar discherniation[J].Spine,2006,31(13):1473-1476.
[14]孟宪中,孟宪国,申勇,等.不同术式治疗复发性单节段腰椎间盘突出症的疗效分析[J].中国脊柱脊髓杂志,2006,16(9):671-673.
[16]王学会,叶晓健,河海龙,等.两种术式治疗复发性腰椎间盘突出症的疗效比较[J].中国临床医师杂志,2011,5(2):508-511.
[17]彭军,兰宾尚,樊李溉,等.复发性腰椎间盘突出症两种手术方式对比分析[J].中国矫形外科杂志,2005,13(15):1127-1129.
[18]游辉.长节段减压短节段融合治疗多节段退行性腰椎疾患的临床疗效探讨[J].中国医学创新,2012,9(30):104-105.

