ICU感染性休克病死危险因素及相应的临床治疗措施分析
雷涌 江利黎 陈萍
感染性休克在临床中属于复杂综合症,对人类生命与健康有严重威胁[1]。多年来,国内外学者虽然不断对感染性休克的病理与生理展开研究,并对诊断治疗展开积极探索。在此期间,此病治疗中重症监护、营养支持与抗生素治疗均取得长足进展。但一直以来,感染性休克发病率与病死率仍居高不下[2-3]。目前病死率已达到50.0%,是危重病科室(ICU)危重患者死亡的首要原因之一[4]。对于所有ICU医生来说,如何有效降低感染性休克病死率是救治工作的重点与难点 。笔者回顾性分析本院于2011年2月-2013年3月收治的96例ICU感染性休克患者,利用单因素与多因素Logistic回归分析方法对患者病死危险因素展开讨论,以期为感染性休克患者临床治疗提供依据。
1 资料与方法
1.1 一般资料 选取本院2011年2月-2013年3月收治的ICU感染性休克患者96例,其中男54例,女42例,年龄22~75岁,平均50.7岁;56例患者有慢性病史,其中慢性肝病3例,冠心病14例,糖尿病10例,慢性阻塞性肺病17例,慢性肾病5例,消化道溃疡病7例。
1.2 方法 根据96例患者治疗结果进行分组,存活组为痊愈、好转和存活天数多于28 d,共有37例;死亡组为死亡、放弃治疗后死亡,共55例。将患者性别、年龄、既往病史、慢性健康状况系统Ⅱ(APACHEⅡ评分)与急性生理学、全身炎症反应综合征(SIRS)、多器官功能障碍综合征(MODS)和生化指标进行详细记录并展开对比,对感染性休克患者病死率、病死危险因素展开分析。
1.3 诊断标准 根据美国胸科学会与危重病医学会(ACCP/SCCM)1992年会议制定诊断标准进行判定[6]:(1)与以下其中两项相符:体温低于36 ℃或高于38 ℃;心率每分钟高于90次;白细胞计数高于12×10/L或低于4×10/L;PCO2低于32 mm Hg或呼吸频率高于每分钟20次。(2)有感染证据或高度怀疑感染。(3)利用20 mL/kg液体实施复苏后,平均动脉低于65 mm Hg或血乳酸等于或高于4 mmol/L。
1.4 统计学处理 采用SAS 9.0软件对所得数据进行统计分析,计量资料比较采用t检验,计数资料采用字2检验,对于经单因素分析证实有意义的因素展开多因素Logistic回归分析,以P<0.05为差异有统计学意义。
2 结果
2.1 单因素分析 96例患者病死率为57.29%;统计学分析涵盖12个因素,对比结果显示,在感染性休克患者中,存活组与死亡组在APACHEⅡ评分、年龄、SIRS数目、血液感染、平均动脉压及白蛋白、24 h尿量与MODS数目8个因素中差异有统计学意义(P<0.05),而在住院时间、性别、慢性病史与手术史中差异无统计学意义(P>0.05)。见表1。
2.2 多因素Logistic回归分析 将单因素分析中在两组之间有显著差异的8因素展开多因素Logistic回归分析,分析结果表明,白蛋白、SIRS数目、APACHEⅡ评分与MODS数目是导致ICU感染性休克患者病死的独立危险因素。见表2。
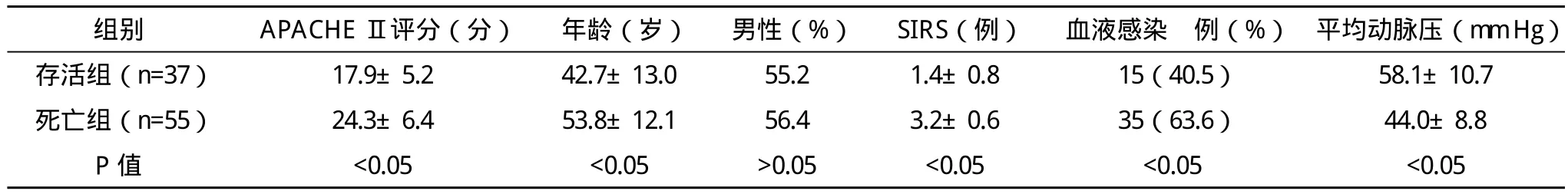
表1 ICU感染性休克患者死亡因素单体因素分析

续表1

表2 ICU感染性休克患者死亡因素多因素Logistic回归分析
3 讨论
3.1 ICU感染性休克病死率分析 感染性休克又称脓毒性休克,是外科治疗中常见而治疗难度较大的休克类型。脓毒症是在感染后继发的急性器官功能性损害,常有白细胞数量增多、神志不清、心动过快、发热及寒战等临床表现[7]。其实质是因为病原微生物入侵到机体中,致使机体中大量释放炎性介质,从而引发全身效应[8-9]。这些临床征象常可称为全身性炎症反应综合征。若严重脓毒症持续发展,且有循环功能衰竭伴随发生时,则可发生感染性休克。
近年来,在感染性休克研究中,关于其发病机制、抗菌治疗药物及监护治疗、器官功能支持技术等方面的研究已经有较大进展,然而ICU感染性休克病死率仍较高[10]。在本次研究中,96例患者中有55例病死,病死率为57.29%,因此对感染性休克病死危险因素进行分析,可为感染性休克诊治工作的进一步完善与改进提供重要支持。
3.2 病死危险因素分析 多因素分析可对疾病危险因素与彼此间的相互作用进行全面而清楚的认识与发现,从而为临床医师进行治疗策略的制定提供有力参考[11-12]。在本次研究中,对96例ICU感染性休克患者按照患者存活情况展开病死危险因素分析。单因素分析结果说明,存活组与死亡组患者在APACHEⅡ评分、年龄、SIRS数目、血液感染、平均动脉压及白蛋白、24 h尿量与MODS数目8个因素上存在显著差异(P<0.05),而在多因素Logistic回归分析中,白蛋白、SIRS数目、APACHEⅡ评分与MODS数目是导致ICU感染性休克患者病死的独立危险因素。
APACHEⅡ评分可对ICU危重患者诸多生理参数紊乱程度加以客观反映。根据本次研究结果可知,APACHEⅡ评分是患者感染性休克死亡重要保护因素,同时MODS数目与SIRS数目均为感染性休克病死的重要危险独立因素,这说明若感染性休克患者同时有MODS与SIRS,则其死亡危险将会显著增高。相关研究结果表明,当患者有2个器官出现功能衰竭时,患者死亡率可达86.7%左右[13]。当有3个器官出现功能衰竭时,患者死亡率可高达100%[14]。感染是造成患者感染性休克中的始动因素,然而并非是贯穿始终的最重要因素,同时也不可能是感染性休克的唯一病死危险因素。当机体受到严重创伤或刺激后,可使促炎因子释放呈失控状态,致使机体保持高度的代谢状态,最终导致机体出现全身性炎症反应,即SIRS。随着炎症介质不断增多,体内逐渐出现内源性抗炎介质,而抗炎介质过量时会引发机体免疫功能大幅降低[15]。关于感染因素的易感性大幅增加,导致代偿性抗炎反应综合征发生。若代偿性抗炎反应综合征与SIRS同时发生,会形成一个互相影响,可交叉作用的复杂网络,最终导致机体损伤免疫失衡,最终形成混合型拮抗反应综合征。
白蛋白含量降低同样是感染性休克患者病死的重要危险因素,其作用机制可能是低蛋白血症发生时,容易造成患者全身出现组织水肿,导致感染进一步扩散,而感染扩散又会进一步加剧低蛋白血症,二者互相作用促使患者病情进一步恶化。
3.3 相应临床治疗措施 脓毒性休克可在血流动力学上具有分布性休克特征,在有明显低血压前,在数小时中心排出量会出现代偿性增高,血压会稍微降低。在病情不断进展下,因为毛细血管不断渗漏,机体中循环血量会显著减少,导致体内血管阻力大幅降低,在心肌抑制因子与静脉扩张影响下,心脏代偿机制受限,机体组织处于缺氧状态或出现低灌注现象。休克本质上是因为细胞代谢提供能量的氧与底物输送及利用过程中出现障碍,患者最终成活与否,和组织氧与存在障碍是否得到及时纠正密切相关。由于MODS数与SIRS数目均是导致感染性休克患者病死的独立危险因素,因此合并有MODS与SIRS患者会有较高死亡率。为实现促进感染性休克病死率降低的目的,需对感染预防工作加以重视,在对病因加以有效去除的基础上展开综合性治疗,对各种器官系统功能加以最大程度的保护,对各组织中可能发生的恶性循环进行切断处理。当发现有感染性症状发生时,应尽早通过各种保护措施对器官功能进行保护、支持性治疗。在临床治疗中,首先要做好基础治疗工作,包括给予血容量补充、血压维持、血管活性药物及抗感染治疗。感染性休克患者循环常存在不稳定现象,常需展开深静脉置管对其血流动力学状况进行实时监测,在本次研究中,手术方法虽然并非感染性休克患者病死危险因素,然而当患者接受有创检查与治疗时,患者的预后会出现一定的波动,在诊治过程中要给予充分的重视。首先要严格掌握有创操作过程中的各项指征,展开严格的无菌操作,遵循无菌操作过程,对各项检测结果加以动态应用,对临床实践加以有效指导,对导管感染或其他置管所致的并发症加以积极预防。
在此基础上,要对患者SIRS数目进行密切监测,展开保护患者器官功能治疗。白蛋白含量降低是感染性休克患者病死另一危险因素,在临床治疗中可对患者给予生长因子与蛋白质补充治疗,促进患者体内合成代谢,对于患者的预后改善将极为有利。
总之,在对ICU感染性休克展开治疗时,对其中的炎症反应进行积极调控,以去除病因为基础展开综合治疗,可使该疾病病死率得到有效的降低。
[1]代静泓,邱海波,杨毅.1991~2001年ICU感染性休克病死危险因素分析及临床对策[J].中华急诊医学杂志,2003,12(7):474-476.
[2]刘刚,江宇,卢中秋,等.感染性休克死亡率和危险因素分析[J].中华医院感染学杂志,2007,17(10):1229-1231.
[3]王邦松,李庆兴,泮发愤.复数菌败血症感染的危险因素和耐药菌谱分析[J].中华医院感染学杂志,2004,14(7):741-743.
[4]陈鸿莲,卓名,黄庆,等.ICU感染性休克患儿的免疫功能的研究[J].中国现代药物应用,2010,15(3):12-13.
[5]柯旭.关于重症感染和干人性休克病人ICU治疗时间的影响因素分析[D].辽宁:中国医科大学,2008.
[6]Cismondi F,Abigail L.Multi-stage modeling using fuzzy multi-criteria feature selection to improve survival prediction of ICU septic shock patients [J].Expert Systems with Applications,2012,39(16):12332-12339.
[7]秦龙,刘大为.严重感染患者发生干人性休克的危险因素分析[J].中国临床营养杂志,2008,14(5):198-199.
[8]施佳.82例ICU感染性休克病人的急救护理[J].求医问药(下半月刊),2012,10(8):658-659.
[9]刘刚,江宇,卢中秋,等.感染性休克死亡率和危险因素分析[J].中华医院感染学杂志,2007,18(10):1154-1155.
[10]陈齐红,郑瑞强,林华,等.感染性休克集束治疗对病死率影响的前瞻性临床研究[J].中国危重并急救医学,2008,20(9):14-15.
[11]吴家玉.ICU感染性休克病死危险因素分析及临床对策[J].中华医院感染学杂志,2013,23(1):30-32.
[12]石一杰,汪辉.参附注射液治疗ICU感染性休克的疗效观察[J].中国医学创新,2013,10(6):47-48.
[13]姚路静.感染性休克患者血浆内皮素测定的临床意义[J].医学信息(下旬刊),2011,24(10):108.
[14]赵毅斌,肖曙芳,等.感染性休克患儿病死率和死亡危险因素分析[J].临床儿科杂志,2009,27(4):352-353.
[15]胡娟娟,常文毅.小儿感染性休克原因及死亡相关因素分析[J].中国妇幼儿健康研究,2009,20(5):520-521.

