169例瘢痕子宫再次妊娠经阴道分娩母儿结局影响的回顾性分析
季邢 顾宁
近年来,随着社会发展,医学进步,多种因素介入,特别是剖宫产安全性提高,剖宫产率大幅度上升[1],同时子宫肌瘤年轻化使得瘢痕子宫妊娠病例增多,因此瘢痕子宫再次妊娠的孕妇选择何种分娩方式也是产科值得研究的课题。许多患者也包括部分产科医生对瘢痕子宫经阴道分娩等并发症过分担忧,使瘢痕子宫的剖宫产率居高不下。产科医生对再次剖宫产倾向性决定了产妇很大程度上接受瘢痕子宫再次妊娠经阴道分娩[2],本文通过鼓楼医院2012年收治的瘢痕子宫妊娠患者作回顾性分析,探讨瘢痕子宫经阴道分娩的安全性。
1 资料与方法
1.1 一般资料 选取2012年1月-2012年12月鼓楼医院产科瘢痕子宫妊娠169例,经阴道试产组24例,距前次手术时间最短33个月,最长127个月,平均(75.4±27.7)个月,剖宫产组145例;两组孕妇年龄、既往阴道分娩史、距前次手术时间比较差异无统计学意义(P>0.05);阴道试产组孕周<37周、37~42周者与剖宫产组比较差异有统计学意义(P<0.05);前次剖宫产指征分布差异比较无统计学意义(P>0.05),具有可比性,见表1、表2。
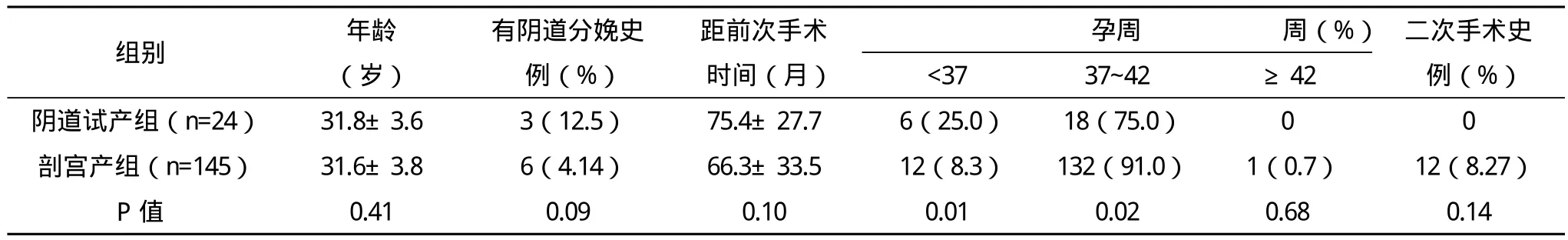
表1 两组一般资料比较
1.2 方法 经阴道分娩者根据产时情况行会阴保护下助娩或会阴侧切下助娩,剖宫产术着均行子宫下段剖宫产术。
1.3 纳入及排除标准 试产的产妇条件包括:前次手术指征不存在;无术后感染病史;本次妊娠无严重产科及内外科合并症;本次妊娠距前次手术间隔2年以上;B超检查证实瘢痕愈合良好≥4 mm;瘢痕处没有胎盘附着;常规检查骨盆情况,并估计胎儿大小,无巨大儿之虞;孕妇知情了解经阴道分娩的利弊,有意愿试产者。
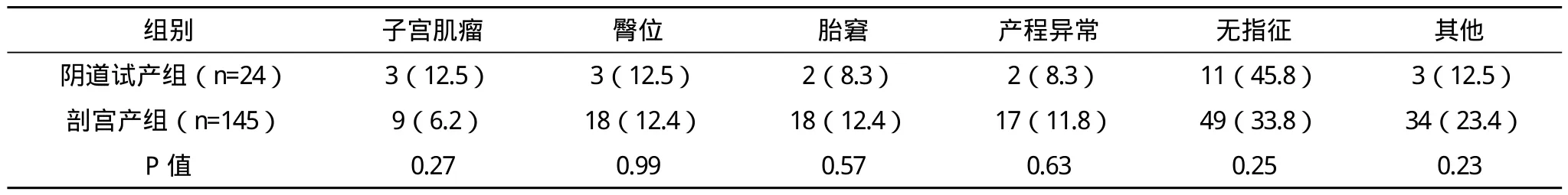
表2 两组前次手术指征 例(%)
1.4 观察指标 观察两组分娩结局,包括出血量、新生儿窒息及相关并发症发生率等指标。
1.5 统计学处理 采用SPSS 12.0统计学软件对数据进行处理,计量资料以(±s)表示,比较采用t检验,计数资料采用字2检验,以P<0.05为学意义。
2 结果
2.1 两组母儿结局 阴道试产组:阴道成功分娩21例,成功率87.5%;其中2例惧怕疼痛宫口开1 cm时中转剖宫产,1例活跃期停滞急诊剖宫产;成功经阴道分娩者中有2例曾行子宫肌瘤挖除术;两组分娩结局在出血量、新生儿窒息及相关并发症发生率方面比较差异无统计学意义(P>0.05);阴道分娩组产妇住院天数、新生儿体重低于剖宫产组(P<0.05),见表3。
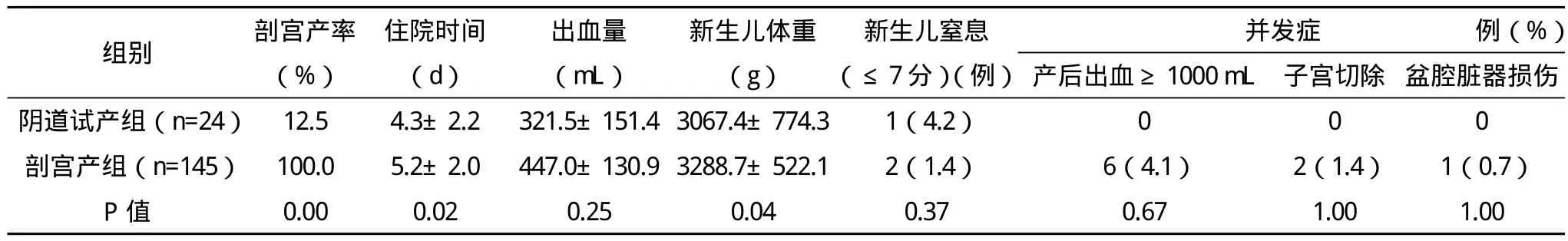
表3 两组孕妇母儿结局
2.2 两组其他情况 阴道试产者组产程最短175 min,最长960 min,平均(444.5±2.17)min;新生儿体重最重4190 g,最轻者1610 g,巨大儿2例。产后出血最多650 mL,最少80 mL;会阴侧切13例,Ⅰ度会阴裂伤5例,宫颈裂伤2例,无1例子宫破裂。剖腹产组胎盘植入2例,子宫切除2例,盆腔脏器损伤(膀胱损伤)1例,无产褥感染,无切口愈合不良。
3 讨论
我国城市近年来剖宫产率升高较快,大城市已有达到50%甚至更高,随之而来的瘢痕子宫妊娠病例也逐年增多。国内有关报道中瘢痕子宫再次妊娠的孕妇阴道试产率为17.8%[4],也有高达41.2%[2]。本研究中瘢痕子宫阴道试产率为14.2%(24/169)。再次剖宫产的妇女中,13例妇女前次手术指征继续存在,如骨盆狭窄、宫颈畸形、合并内外科疾病、重度子痫前期等,12例出现新的指征如前置胎盘、臀位、妊娠期肝内胆汁淤积和巨大儿。其余妇女经过沟通再次阴道试产和再次剖宫产的利弊后,选择再次剖宫产。
近几年来,大量实践逐渐证明了瘢痕子宫妊娠阴道试产的安全性和可行性。研究报道瘢痕子宫妊娠阴道分娩成功率在63.3%~78.2%之间[2-7];也有成功率为87.7%的报道[8];国外曾有VBAC相关统计报告83%[9]。本研究中阴道试产的成功率达87.5%(21/24)。由于瘢痕子宫再次阴道分娩存在子宫破裂、胎儿宫内窘迫等风险,因此医生需要谨慎选择符合试产条件的妇女。本研究中阴道试产组早产儿占25%,新生儿平均体重3067.4 g,与剖宫产组相比均有显著差异(P<0.05)。阴道试产组妇女12.5%有过阴道分娩史,距前次手术时间均在2年以上,这也是试产的有利条件。本研究中瘢痕子宫阴道试产率14.2%(24/169),很多患者在条件符合的情况下仍拒绝试产,笔者通过工作可以相对提高阴道试产率,相关措施可考虑实施:(1)医生及患者都要摒弃1次剖宫产,次次剖宫产的观念,瘢痕子宫可以在严密监护管理下是可以经阴道分娩的;(2)孕期管理,控制体重,避免巨大儿出现;(3)对孕妇性合并症及并发症的相关管理;(4)产程中有严密监护的条件,如出现先兆子宫破裂,胎儿宫内窘迫等情况有急诊剖宫产条件。
本研究中两组出血量,新生儿评分及相关并发症方面比较差异均无统计学意义(P>0.05)。而瘢痕子宫再次妊娠经阴道分娩其风险在于子宫破裂的发生率增加,Guise等报道经阴道试产生过程中子宫破裂的危险性增加2.7%,其实,子宫下段横切口大约沿纤维走向钝性分离,对子宫损伤小缝线易拉紧对合,结缔组织形成少,瘢痕仅呈现很小的病理变化,为阴道试产具备了条件。本研究中未发生子宫破裂的病例,但是不代表这个风险就能忽视,子宫破裂是灾难性的,瘢痕子宫经阴道试产应在准备好设备、医务人员能及时进行紧急处理的情况下进行。
瘢痕子宫2次手术孕妇因为可能存在上次手术后盆腔粘连,且由于前次手术腹膜化要求膀胱的位置改变,加之血管曲张等情况,使得再次进行手术危险性明显增大,2次剖宫产术中出血量在许多报道中高于阴道分娩及首次剖宫产出血量[10],在本研究中两组产后出血量比较差异无统计学意义(P>0.05),可能与样本量小有关,但是大于1000 mL的严重产后出血明显多于阴道分娩者,在数值上是有差异的,不仅如此,2次剖宫产增加盆腔炎、盆腹腔粘连的机率,使得远期的并发症如肠梗阻,肠粘连,慢性盆腔炎增多[11]。不仅如此,患者恢复慢,住院天数长,经济负担重是存在的。
虽然瘢痕子宫妊娠阴道试产结局是安全的,但毕竟危险性比自然子宫分娩大,因缺乏较为精确的方式来对瘢痕子宫愈合情况进行判断,因此在分娩前应与患者充分沟通,医护人员采取谨慎积极态度,对孕妇分娩前行综合评估,产时中细心观察,全程专人监护,及时发现胎儿窘迫,先兆子宫破裂等,避免发生严重母婴并发症。本研究中24例阴道试产成功率87.5%(21/24),分娩过程中无子宫破裂症状出现,产后无相关并发症,表明瘢痕子宫经阴道分娩是安全可行的。当然,本次回顾性分析的样本量尚小,期待以后在此领域有更多研究及共识。
[1]邱桂菊,剖宫产现状与思考[J].中国医学创新,2013,10(10):147-148.
[2]张小勤,剖宫产术后再次妊娠177例分娩方式分析[J].中国实用妇科与产科杂志,2006,22(1):57-58.
[3]李芳,刘小英.瘢痕子宫再次妊娠126例回顾性分析[J].中国妇幼保健,2006,21(19):809-810.
[4]吴娟.瘢痕子宫再次妊娠分娩方式的选择[J].吉林医学,2012,33(10):2061-2063.
[5]苏爱玉.瘢痕子宫再次妊娠75例分娩方式临床分析[J].中国实用医药,2010,5(3):111-112.
[6]张梅娣,程晖.剖宫产瘢痕子宫再次妊娠的分娩方式分析[J].临床医学工程,2010,17(5):25-27.
[7]杨洪波,李晶.剖宫产后再次妊娠的分娩方式探讨[J].实用妇产科杂志,2004,20(5):273.
[8]黄利辉,瘢痕子宫再次妊娠阴道分娩可行性分析[J].西南军医,2011,13(5):834-835.
[9]坎宁汉著·威廉姆斯.产科学[M].第21版.山东:山东科学技术出版社,2006,122-124.
[10]户瑞丽,杨君.剖宫产术后再次妊娠分娩方式选择[J].中国妇幼保健,2007,23(4):2674-2676.
[11]刘素芳,李力.剖宫产术后再次妊娠经阴道分娩的相关问题[J].中国妇幼保健,2008,23(15):869-870

