极早产新生儿重症监护病房患儿下呼吸道感染病原菌及耐药性分析
王爱华,李海峰
极早产NICU收治的患儿范围是胎龄<32周或出生体重<1500 g的高危新生儿。极早产儿因自身免疫系统发育极不完善、侵入性的检查治疗技术及广泛应用抗菌药物等易感因素[1],使下呼吸道感染成为最易发生的感染性疾病。导致患儿发生下呼吸道感染的重要因素为病原菌的定植和污染,加之抗菌药物不合理、不规范的使用加剧了病原菌的耐药性,随之多重耐药菌株趋于增长,使临床抗感染治疗面临严峻挑战。本次调查对北京军区总医院2012年1月—2013年3月极早产NICU发生下呼吸道感染的69例患儿的痰培养及药敏试验结果进行分析,探讨病原菌分布及耐药性,现报告如下。
1 资料与方法
1.1 临床资料 2012年1月—2013年3月北京军区总医院极早产NICU收治患儿1526例,选择诊断为下呼吸道感染的患儿69例(包括发生呼吸机相关肺炎27例),男47例,女22例;胎龄 <28周21例,28~32周39例,32~37周9例;出生体重:<800 g 5例,800~1000 g 12例,1000~1500 g 52例;均为出生后0.5~4 h内入院,住院日最短19 d,最长 165 d,平均住院日 60.33 d。
1.2 标本采集 在检查灭菌日期及包装无损坏的情况下,采用一次性婴儿吸痰器经口腔或气管插管插入气管深部迅速吸出下呼吸道分泌物至痰液收集器中,密封后立即送至检验科微生物室。
1.3 检测与药敏试验方法 依据《全国临床检验操作规程》第3版的要求对合格痰标本进行分离培养,采用法国梅里埃公司生产的VITEK-2型全自动微生物分析仪、ID-GN鉴定卡、AST-GN09药敏卡完成细菌鉴定和药物敏感试验。具体方法与判定标准根据美国临床实验室标准化委员会(NCCLS)标准操作,并采用标准菌株进行质量控制。
2 结果
2.1 病原菌检出与分布 69例下呼吸道感染患儿送检痰标本共569例次,分离出133株病原菌。其中革兰阴性菌132株,占99.25%;革兰阳性菌1株,占0.75%。病原菌分布情况见表1。
2.2 病原菌对常用抗菌药物的耐药率 83株鲍曼不动杆菌菌株中,有34株为多重耐药(CRAB)菌株,3株为泛耐药(PDR-AB)菌株;25株肺炎克雷伯菌菌株中,有4株为多重耐药(MDR-KP)菌株;16株铜绿假单胞菌菌株中,有5株为多重耐药(MDRPA)菌株。占前3位的革兰阴性菌对常用抗菌药物的耐药情况见表2。其余5种革兰阴性菌和1种革兰阳性菌因分离菌株数量少,对抗菌药物的耐药率未列入表中。
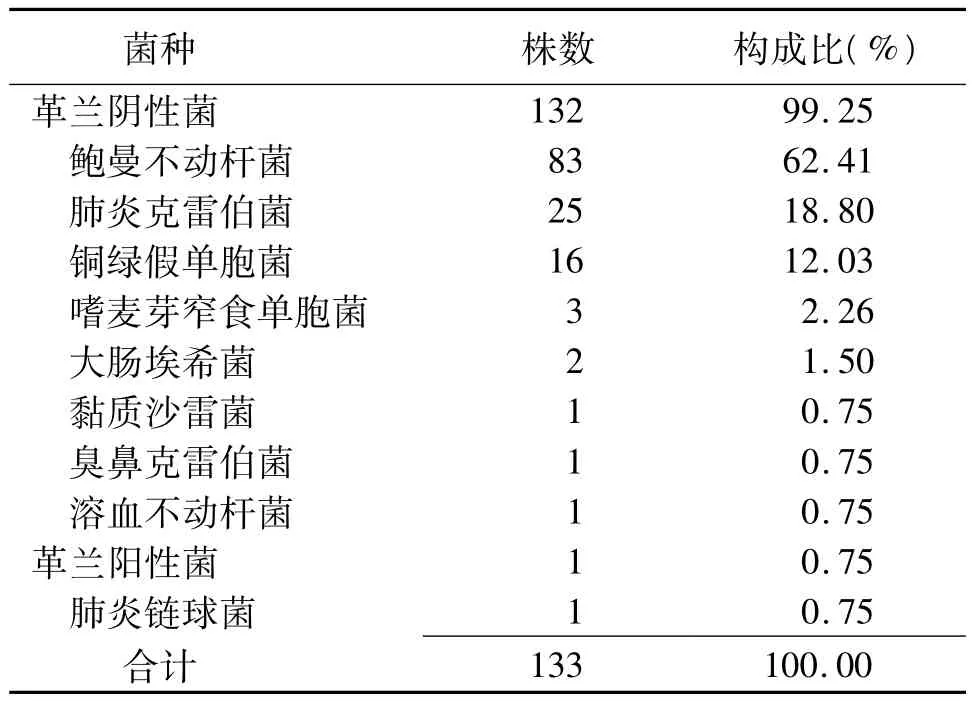
表1 极早产新生儿重症监护病房69例下呼吸道感染患儿送检痰标本病原菌分布情况
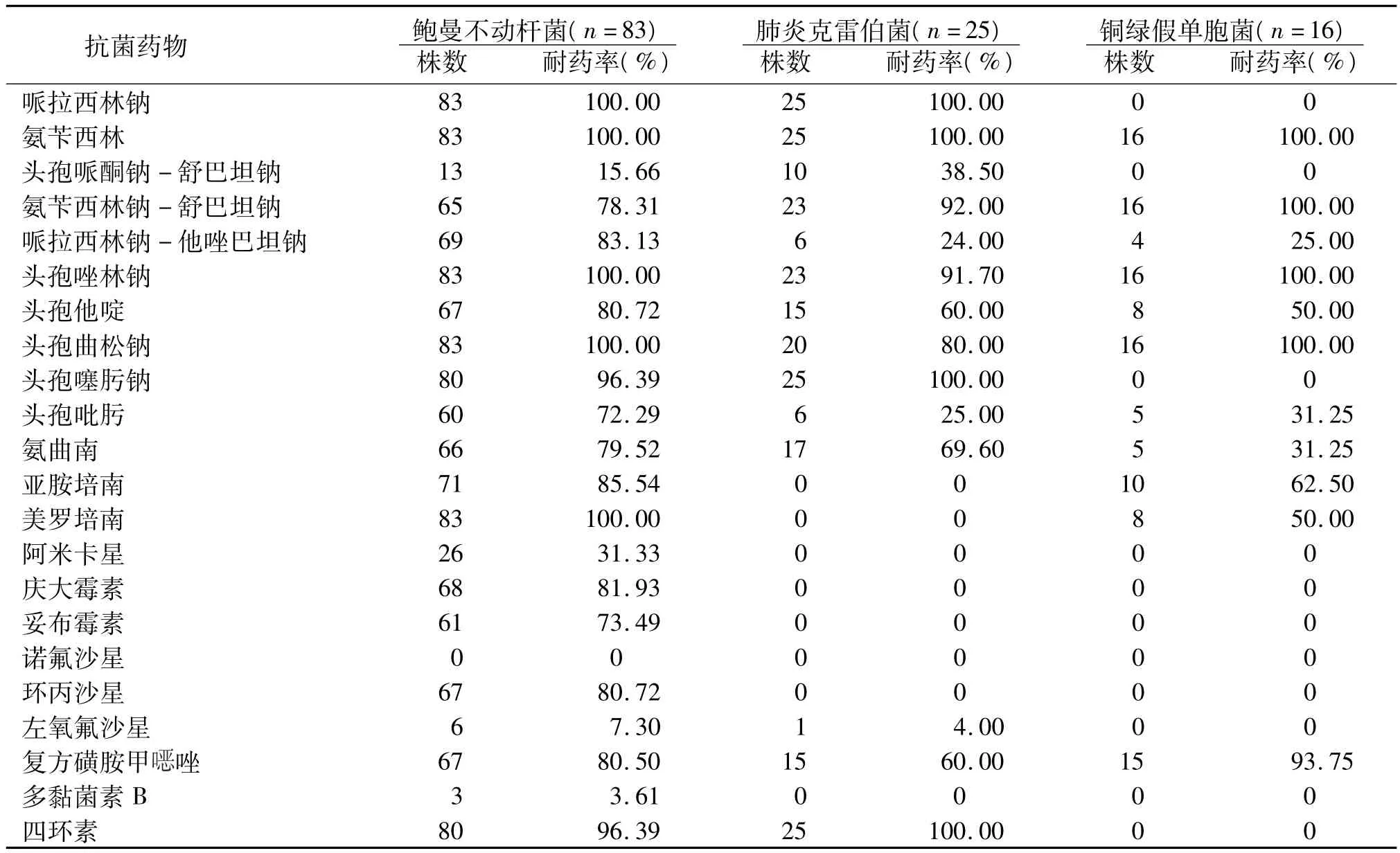
表2 极早产新生儿重症监护病房69例下呼吸道感染患儿痰标本检出率前3位的革兰阴性菌对常用抗菌药物的耐药情况
3 讨论
3.1 发生感染的原因 极早产NICU收治的患儿均为胎龄<32周或出生体重<1500 g的高危新生儿,因其自身存在免疫系统发育极不完善、自身疾病程度危重等易感因素[2],出生时常因窒息进行复苏抢救,医务人员进行的侵入性诊疗、广谱抗菌药物的应用、住院期间医疗设备和病区卫生消毒不彻底等原因,使病原菌得以传播和定植,尤其是鲍曼不动杆菌、铜绿假单胞菌能在医院环境内长时间生存,可广泛定植于物品表面、患儿开放的气道、医务人员的皮肤等处,导致医源性感染,在院内传播暴发。肺炎克雷伯菌为条件致病菌,因各种侵入性诊疗(如复苏抢救时患儿行气管插管、留置中心静脉导管等)、长期使用抗菌药物加重破坏了机体的防御功能,导致患儿自身免疫力继续降低引发菌群失调而发生感染。特别是患儿行气管插管等机械通气辅助呼吸使发生呼吸机相关肺炎(VAP)的概率倍增,VAP是最常见的医院内获得性感染,是导致重症患者高病死率和高医疗费用的主要原因[3]。本研究69例下呼吸道感染患儿中,发生VAP 27例,占39.13%,提示临床须加强防控措施。
3.2 病原菌分布及耐药性分析 本调查结果显示,极早产NICU下呼吸道感染患儿痰标本中分离出的革兰阴性菌占99.25%,说明革兰阴性菌为下呼吸道感染的主要病原菌,鲍曼不动杆菌、肺炎克雷伯菌、铜绿假单胞菌占前3位,均对氨苄西林、氨苄西林钠-舒巴坦钠、头孢唑林钠、头孢曲松钠等严重耐药。大量抗菌药物的不合理、不规范应用,使病原菌呈现出多重耐药性和泛耐药性的增长趋势,加重了临床治疗难度。本调查结果显示,鲍曼不动杆菌几乎对所有可用的抗感染药物耐药,对常用抗菌药物呈多重耐药,对头孢曲松的耐药率达100%,与文献报道一致[4-5]。肺炎克雷伯菌对碳青霉烯类、氨基糖苷类、喹诺酮类等抗菌药物敏感率100.00%,对β-内酰胺类、四环素类等耐药,应根据药敏试验结果指导用药。铜绿假单胞菌对多种抗菌药物具有天然耐药性,往往多种耐药机制并存[6],故对常用抗菌药物高度耐药,对碳青霉烯类药物的耐药率≥50%,增长趋势与陈向阳等[7-9]的报道一致。
3.3 应对措施 ①在使用抗菌药物前,须及时留取痰标本并送检,临床医师结合经验用药、根据药物敏感试验结果调整用药,优化治疗方案;②加强临床合理使用抗菌药物的培训与考核,提高医务人员合理、规范使用抗菌药物意识;③加强本地耐药性监测,提供准确及时的细菌鉴定和药物敏感试验报告,组织医务人员学习掌握,提高临床抗菌药物经验用药水平;④建立抗菌药物临床应用预警机制,对主要目标细菌耐药率增长时采取相应的干预措施[8-12];⑤发挥医院感染管理监督考评机制作用,达到降低医院感染发生率的目的[12-16]。此外,提高医务人员的手卫生依从性和严格执行无菌技术操作的意识、对发生VAP的患儿须每日进行体征评估尽早拔管、严格实施隔离措施、做好医疗设备和病区的清洁和消毒,也是阻断多重耐药菌感染的有效途径。
总之,只有提高抗菌药物应用前标本送检率,及时根据药敏试验结果优化治疗方案,加强病原菌耐药性监测,合理、规范应用抗菌药物,控制医院内感染发生,才能减少耐药菌株的产生与扩散,最大限度降低新生儿的病死率。
[1]祝益民.儿科危重症监护与护理[M].北京:人民卫生出版社,2004:32-33.
[2]魏克伦,王晓茵.产房内危重新生儿急救[M].北京:人民卫生出版社,2011:151.
[3]李清杰,刘运喜.医院感染防控指南[M].北京:人民军医出版社,2010:429-432.
[4]习慧明,徐英春,朱德妹,等.2010年中国CHINET鲍曼不动杆菌耐药性监测[J].中国感染与化疗杂志,2012,12(2):98-104.
[5]燕成岭,曹银芳,李凤娥.鲍曼不动杆菌感染分布及耐药性分析[J].中国医药,2011,6(7):863-864.
[6]胡必杰,宗志勇,顾克菊.多重耐药菌感染控制最佳实践[M].上海:上海科学技术出版社,2012:14-15.
[7]张齐武,牛淼,刘姝.2006年至2008年呼吸道铜绿假单胞菌药敏变化趋势[J].中国综合临床,2009,25(11):1157-1159.
[8]李六亿,刘玉村.医院感染管理学[M].北京:北京大学医学出版社,2010:237-239.
[9]林建平,潘品福,陶兴和.医院产超广谱β-内酰胺酶细菌耐药性动态观察[J].检验医学,2009,24(2):91-93.
[10]刘妹莲,刘义芳.我院2008~2010年住院患者医院感染监测分析[J].临床误诊误治,2011,24(12):85-87.
[11]何建方,沈翠芬,张晓祥,等.2002-2006年医院临床分离铜绿假单菌的分布特征及耐药谱变迁[J].中华医院感染学杂志,2012,22(4):834-837.
[12]魏宗赛,丁珠云,叶小兰.细节化管理干预对母婴同室病房预防医院感染的质量影响[J].临床误诊误治,2012,25(4):100-101.
[13]杨元文.4种抗生素治疗下呼吸道感染药学探析[J].临床合理用药杂志,2012,5(19):1.
[14]蔡忠忠.下呼吸道感染患儿864份痰培养及药物敏感试验分析[J].中国药物与临床,2011,11(7):806-807.
[15]高伟,郑军廷.重症监护病房下呼吸道感染临床特点及病原菌耐药性分析[J].中国综合临床,2011,27(4):367-371.
[16]郝丽红,王琳,徐莹,等.新生儿医院感染临床分离菌株分布情况和耐药性分析[J].中国综合临床,2011,27(5):535-538.

