系统评价胎龄小于32 周早产儿预防性经鼻持续气道正压通气的作用
彭万胜 陈 信 杨小云 诸宏伟 王 磊 刘恩梅
自从1971 年持续气道正压通气(CPAP)被用于治疗新生儿呼吸窘迫综合征(RDS)[1],多项研究已确立CPAP 治疗早产儿RDS 的作用[2]。CPAP 主要是使有自主呼吸的患者接受高于大气压的气体,增加肺的功能残气量,防止呼气时肺泡塌陷[3]。并且从开始的气管插管应用发展到目前无创应用如经鼻持续气道正压通气(NCPAP)[4]。目前证据证实NCPAP 是早产儿合适的呼吸支持技术之一[5,6]。有研究表明早产儿早期应用(生后即刻或30 min)NCPAP可能减少气管插管呼吸机的应用,且未增加并发症[7~11],同时NCPAP 可减少呼吸机拔管后的再插管率[12]。2005 年Subramaniam 等[13]的系统评价显示,早产儿早期应用NCPAP 未见明显的益处。但近年又有多项早产儿早期应用NCPAP 的文献发表[14~21],有必要在此基础上进一步评价早期应用NCPAP 在早产儿中的价值。
1 方法
1.1 文献纳入标准 ①胎龄≤32 周的早产儿;②RCT 文献或半随机对照试验,语种不限;③治疗组为早期应用或预防性应用NCPAP(不联合其他预防措施),对照组为不予NCPAP 干预或予以气管插管或予以肺表面活性物质(PS)。
1.2 结局指标 主要结局指标:气管插管呼吸机应用率、PS 应用率、RDS 发生率和病死率;次要结局指标:支气管肺发育不良(BPD)、气胸、颅内出血(IVH)、脑室周围白质病变(PVL)、早产儿视网膜病(ROP)、新生儿坏死性小肠结肠炎(NEC)和败血症发生率;气管插管呼吸机应用时间,氧气持续时间。
1.3 文献检索策略
1.3.1 数据库 PubMed、EMBASE、Cochrane 图书馆(2011年4 期)、Cochrane 临床对照试验库(CENTRAL)、中国知网、万方数据库和维普中文科技期刊数据库。检索时间均从建库至2011 年12 月。此外还手工检索儿科学术会议论文汇编及学位论文(来源于安徽省蚌埠医学院图书馆馆藏资料)。
1.3.2 检索词 中文检索式:经鼻持续气道正压通气AND(早产儿 OR 低出生体重儿);英文检索式:(prophylactic nasal CPAP OR early nasal CPAP)AND(preterm infants OR low birth weight infants)。
1.3.3 全文获取途径 ①检索电子期刊全文数据库、馆藏期刊和馆际互借方式获取;②直接与作者联系索取。
1.4 资料提取 由彭万胜和陈信独立提取资料,交叉核对。包括:①文献的基本特征:文题、年份、出处、研究者姓名和联系方式等;②纳入文献研究对象的基本特征、干预措施和结局指标。
1.5 文献偏倚评价 采用Cochrane 评价手册5.0 推荐的质量评价标准评价纳入文献的偏倚[22],包括6 项标准。针对每篇纳入文献,对6 项标准作出“是”(低度偏倚)、“否”(高度偏倚)和“不清楚”(缺乏相关信息或偏倚情况不确定)的判断。由彭万胜和陈信分别独立进行,分级意见不一致时由杨小云进行评价,仍有争议者由研究组成员共同讨论决定。
1.6 统计学方法 采用RevMan 5.0 软件进行Meta 分析。计数资料采用率的相对危险度(RR)及其95%CI 表示,计量资料采用均数差(MD)及95%CI 表示。对纳入的文献进行临床异质性和方法学异质性分析,依据临床异质性进行亚组分析。采用χ2检验进行统计学异质性分析,P≤0.1时,研究间存在显著异质性;采用I2对异质性进行定量分析,I2≤25%为研究结果间存在低度异质性;I2~50%为存在中度异质性;I2>50%为存在高度异质性。当结果不存在明显异质性时采用固定模型分析,当结果存在异质性时采用随机效应模型分析。对无法进行Meta 分析的文献采用描述性分析。P <0.05 为差异有统计学意义。
2 结果
2.1 文献一般情况 共检索到相关文献244 篇,其中中文文献96 篇,外文文献148 篇。最终8 篇文献[14~21]进入Meta 分析,英中文文献分别为7 篇[14~20]和1 篇[21](图1)。

图1 文献筛选流程图Fig 1 Flow chart of article screening and selection process
4 篇文献[17,19~21]早产儿胎龄为27 ~32 周,文献[14]早产儿胎龄为26 ~30 周,文献[15,16,18]早产儿胎龄为23 ~28 周。早产儿出生体重在600 ~2 240 g,5 篇文献[14~16,18,21]早产儿出生体重<1 500 g。单中心研究3篇[17,20,21],多中心研究5 篇[14~16,18,19]。7 篇文献[14~19,21]试验组均为早期应用NCPAP,5 篇文献[15,17,19~21]对照组采用氧气,文献[14,16]对照组应用PS,文献[18]对照组应用气管插管呼吸机。文献[20]试验组部分早期应用NCPAP,仅可提取气管插管呼吸机应用的数据。7 篇文献NCPAP压力设置为4 ~6 cmH2O,文献[18]压力设置为8 cmH2O。NCPAP 连接装置:文献[15,17]为面罩,文献[14,16]为鼻罩,文献[18,19]为鼻塞,文献[21]为鼻导管,文献[20]为鼻咽管。纳入8 篇RCT 文献的一般情况见表1。
2.2 文献偏倚评价 8 篇文献均提及采用随机化分组,其中文献[17,19,21]使用随机数字法,文献[14,18,20]为模块随机化方法,文献[15,16]未描述具体随机化方法。6 篇文献[14,16~20]实施分配隐藏方法,8 篇文献均未实施盲法。8 篇文献[14~21]均报道了病例失访情况。6 篇文献[14,16~20]无选择性报道研究结果,其他偏倚均未描述。
案例1 抽测17名学生,他们的逻辑思维能力成绩为X,数学学业成绩为Y,得到两组数据.请研究X与Y之间的相关性.

表1 纳入8 篇RCT 文献的一般情况Tab 1 Characteristic of 8 RCTs included in the meta analysis
2.3 Meta 分析结果
2.3.1 主要结局指标
2.3.1.1 气管插管呼吸机应用率 6 篇文献[15~17,19~21]报道两组的气管插管呼吸机应用率,异质性检验P =0.004,研究间异质性显著,采用随机效应模型分析。Meta 分析结果显示,NCPAP 组和对照组气管插管呼吸机应用率差异无统计学意义,RR=-0.09,95%CI:-0.19 ~0.02,P =0.09(图2)。根据胎龄、出生体重、是否多中心研究、对照组干预措施、NCPAP 的压力设置和连接装置进行亚组分析,亚组内异质性仍较明显。
2.3.1.2 RDS 发生率 文献[17,19]报道两组RDS 发生率,异质性检验P=0.17,采用固定效应模型分析。Meta 分析结果显示,NCPAP 组和对照组RDS 发生率差异无统计学意义,RR=0.81,95%CI:0.59 ~1.10,P=0.18(图3)。
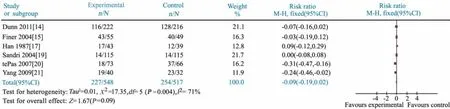
图2 NCPAP 组和对照组气管插管呼吸机应用率比较的Meta 分析Fig 2 Comparison of the rate of using intubation between prophylactic NCPAP and control groups

图3 NCPAP 组和对照组RDS 发生率比较的Meta 分析Fig 3 Comparison of the incidence of RDS between prophylactic NCPAP and control groups
2.3.1.3 PS 应用率 4 篇文献[15,18,19,21]报道两组PS 应用率,异质性检验P =0.25,研究间具同质性,采用固定效应模型分析。Meta 分析结果显示,NCPAP 组PS 应用率显著低于对照组,RR=0.72,95%CI:0.64 ~0.80,P <0.000 01(图4)。
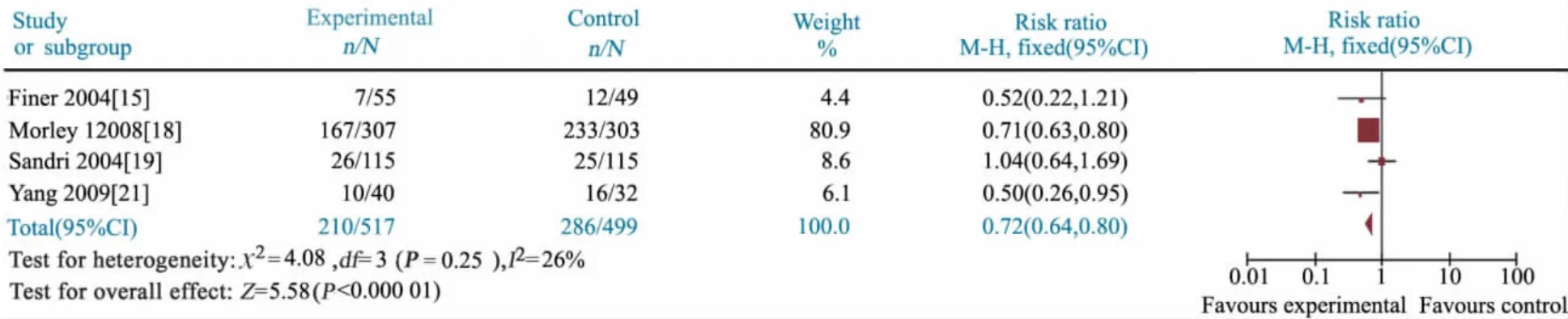
图4 NCPAP 组和对照组PS 应用率比较的Meta 分析Fig 4 Comparison of the use of surfactant treatment between prophylactic NCPAP and control groups
2.3.1.4 病死率 6 篇文献[14~19]报道两组的病死率,异质性检验P=0.15,研究间具同质性,采用固定效应模型分析。Meta 分析结果显示,NCPAP 组和对照组病死率差异无统计学意义,RR =0.90,95%CI:0.73 ~1.11,P =0.31(图5)。根据对照组干预措施和NCPAP 连接装置6 项试验分成3 个亚组,亚组内无异质性。对照组给予PS 和连接装置为鼻罩组的2 项研究[14,16]汇总结果RR 为0.78(95%CI:0.61 ~0.98,P=0.04),结果显示早期应用NCPAP 组较对照组病死率降低。

图5 NCPAP 组和对照组病死率比较的Meta 分析Fig 5 Comparison of the mortality between prophylactic NCPAP and control groups
2.3.2 次要结局指标
2.3.2.3 并发症 3 篇文献[14,17,18]报道了两组气胸发生率,研究间具有同质性,采用固定效应模型分析。Meta 分析结果显示,NCPAP 组气胸发生率显著高于对照组,RR =2.13,95%CI:1.28 ~3.56,P =0.004(表2)。NCPAP 组和对照组BPD、气漏、IVH、ROP、NEC、PDA 和败血症等发生率差异无统计学意义(表2)。
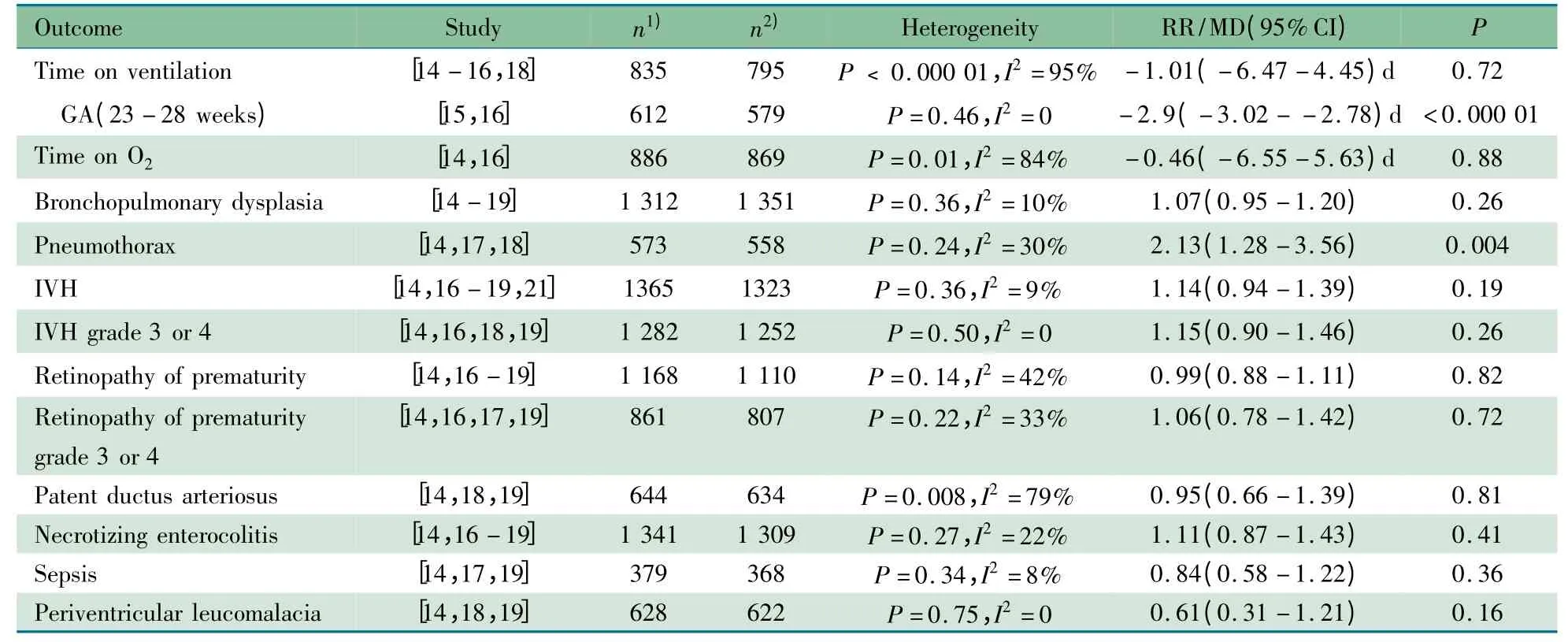
表2 NCPAP 组和对照组次要结局指标的Meta 分析Tab 2 Meta-analysis of secondary outcomes between prophylactic NCPAP group and control group
3 讨论
3.1 证据的总体评价 本Meta 分析纳入8 篇文献[14~21],均对基线水平进行了比较,两组基线资料均具可比性。6篇文献[14,17~21]描述具体的随机化方法,6 篇文献[14,16~20]采用明确的分配隐藏方法,提示选择偏倚的可能性不大;8篇文献均未实施盲法[14,21],考虑到观察指标均为客观指标,测量偏倚的可能性不大;8 篇文献对失访情况进行了说明,文献的失访率均低于20%。提示纳入文献的总体质量和证据强度较高。
3.2 临床疗效评价 本Meta 分析纳入了8 项研究,早产儿胎龄均≤32 周,而胎龄>32 周早产儿的相关研究未检索到。这可能与胎龄>32 周的早产儿需要应用呼吸支持技术较少有关。正如欧洲早产儿RDS 管理指南推荐胎龄<30 周的具有RDS 高危因素的早产儿不需机械通气时均应采用CPAP[23]。对8 篇文献进行数据汇总,胎龄≤32 周早产儿早期应用NCPAP 不能显著减少气管插管呼吸机应用、RDS 发生率和病死率,但可降低PS 应用率。一项预防性NCPAP 和治疗性NCPAP 非随机对照研究结果显示,预防性NCPAP 可降低胎龄<32 周早产儿PS 和气管插管呼吸机的应用[10]。本Meta 分析同时显示,对于胎龄23 ~28 周的早产儿,早期应用NCPAP 可显著降低气管插管呼吸机应用时间(MD=-3.1 d)。而对于胎龄<28 周早产儿,呼吸机应用时间越长则BPD 的发生率越高[24],所以降低呼吸机应用时间具有较大临床意义。
本Meta 分析也对早产儿进行呼吸支持常见的并发症进行评价,PDA、败血症、PVL、BPD、IVH、气漏、ROP 和NEC发生率两组差异均无统计学意义。而早产儿早期应用NCPAP 增加了气胸的发生率,早期应用NCPAP 25 例早产儿可以增加1 例气胸发生。虽然早期应用NCPAP 增加气胸的发生率,但和早期应用NCPAP 6 例早产儿可以减少1例应用PS 相比,仍有理由推荐早期应用NCPAP。与Subramaniam 等[13]系统评价结论相似,本Meta 分析仅得到了有限的阳性结果。需要进一步进行多中心大样本RCT以评价这些并发症的发生情况。
3.3 文献的异质性 本Meta 分析的指标中报道气管插管呼吸机应用率和应用时间、PDA 发生率和氧气应用时间的文献间存在高度异质性;报道病死率,PS 应用率,RDS、ROP和气胸发生率的文献间存在中度异质性。文献间存在一定的临床异质性,如根据胎龄、出生体重、是否多中心研究、对照组干预措施、NCPAP 的压力设置和连接装置均存在差异,对于结论应谨慎看待。
3.4 本研究的不足之处和局限性 ①胎龄、出生体重、对照组干预措施、NCPAP 的压力设置和连接装置存在差异,可能对本研究结果有一定影响;②本研究尽可能收集文献,但考虑可能较多阴性结果的文章难以发表和手工检索的限制,可能会存在一定的发表偏倚。
4 结论
现有证据显示,早期应用NCPAP 未能显著减少早产儿呼吸机应用率、RDS 发生率和病死率,可显著减少PS 应用率,增加气胸的发生率。
[1]Gregory GA,Kitterman JA,Phibbs RH,et al. Treatment of the idiopathic respiratory distress syndrome with continuous positive airway pressure. N Engl J Med,1971,284(24):1333-1340
[2]Rhodes P,Hall RT. CPAP delivered by face mask in infants with the idiopathic respiratory distress syndrome:a controlled study. Pediatrics,1973,52(1):17-21
[3]Polin RA,Sahni R. Newer experience with CPAP. Semin Neonatol,2002,7(5):379-389
[4]Kattwinkel J,Fleming D,Cha CC,et al. A device for the administration of continuous positive airway pressure by the nasal route. Pediatrics,1973,52(1):131-134
[5]Courtney SE,Pyon KH,Saslow JG,et al. Lung recruitment and breathing pattern during variable versus continuous positive airway pressure in premature infants:an evaluation of three devices. Pediatrics,2001,197(2):304-308
[6]Pandit PB,Courtney SE,Pyon KH,et al. Work of breathing during constant and variable flow nasal continuous positive airway pressure in preterm neonates. Pediatrics,2001,108(3):682-685
[7]Lindner W,Vossbeck S,Hummler H,et al. Delivery room management of extremely low birth weight infants:spontaneous breathing or intubation?Pediatrics,1999,103(5 pt 1):961-967
[8]Aly H,Milner JD,Patel K,et al. Does the experience with the use of nasal continuous positive airway pressure improve over time in extremely low birth weight infants?Pediatrics,2004,114(3):697-702
[9]Aly H,Massaro AN,El-Mohandes AA. Can delivery room management impact the length of hospital stay in premature infants?J Perinatol,2006,26(10):593-596
[10]Zaharie G,Ion DA,Schmidt N,et al. Prophylactic CPAP versus therapeutic CPAP in preterm newborns of 28-32 gestational weeks. Pneumologia,2008,57(1):34-37
[11]Saianda A,Fernandes RM,Saldanha J. Early nasal continuous positive airway pressure versus INSURE in VLBW neonates.Rev Port Pneumol,2010,16(5):779-795
[12]Davis PG,Henderson-Smart DJ. Nasal continuous positive airways pressure immediately after extubation for preventing morbidity in preterm infants. Cochrane Database Syst Rev,2003,2:CD000143
[13]Subramaniam P,Henderson-Smart DJ,Davis PG. Prophylactic nasal continuous positive airways pressure for preventing morbidity and mortality in very preterm infants. Cochrane Database Syst Rev,2005,3:CD001243
[14]Dunn MS,Kaempf J,de Klerk A,et al. Randomized trial comparing 3 approaches to the initial respiratory management of preterm neonates. Pediatrics,2011,128(5):1069-1076
[15]Finer NN,Carlo WA,Duara S,et al. Delivery room continuous positive airway pressure/positive end-expiratory pressure in extremely low birth weight infants:a feasibility trial. Pediatrics,2004,114(3):651-657
[16]Study Group of the Eunice Kennedy Shriver NICHD Neonatal Research Network,Finer NN,Carlo WA,et al. Early CPAP versus surfactant in extremely preterm infants. N Engl J Med,2010,362(21):1970-1979
[17]Han VKM,Beverley DW,Clarson C,et al. Randomized controlled trial of very early continuous distending pressure in the management of preterm infants. Early Human Development,1987,15(1):21-32
[18]Morley CJ,Davis PG,Doyle LW,et al. Nasal CPAP or intubation at birth for very preterm infants. N Engl J Med,2008,358(7):700-708
[19]Sandri F,Ancora G,Lanzoni A,et al. Prophylactic nasal continuous positive airways pressure in newborns of 28-31 weeks gestation:multicentre randomised controlled clinical trial. Arch Dis Child Fetal Neonatal Ed,2004,89(5):394-398
[20]Te Pas AB,Walther FJ. A randomized,controlled trial of delivery-room respiratory management in very preterm infants.Pediatrics,2007,120(2):322-329
[21]Yang F,Tu FF,Jin GX,et al. The application of prophylactic nasal continuous airway positive pressure on respiratory distress syndrome in preterm newborn s of 28-32 gestational weeks.Chinese Journal of Neonatology,2009,24(5):280-283
[22]Higgins JTP,Green S. Cochrane Handbook for Systematic Reviews of Interventions Version 5. 0. 2. The Cochrane Collaboration
[23]Sweet DG,Carnielli V,Greisen G,et al. European Consensus Guidelines on the management of neonatal respiratory distress syndrome in preterm infants-2010 update. Neonatology,2010,97(4):402-417
[24]Collaborative study group for bronchopulmonary dysplasia of prematurity. Incidence and risk factors of bronchopulmonary dysplasia in preterm infants in 10 hospitals in China collaborative study group for bronchopulmonary dysplasia of prematurity.Chin J Pediatr,2011,49(9):1-8

