前置胎盘发病的相关因素与治疗方案及预后分析
王 颖 陈焕卿
广东省云浮市妇幼保健院产科,广东云浮 527300
前置胎盘发病的相关因素与治疗方案及预后分析
王 颖 陈焕卿
广东省云浮市妇幼保健院产科,广东云浮 527300
目的 研究和探讨前置胎盘发病的相关因素,为临床提出治疗方案、提高预后提供有效依据。 方法 前置胎盘患者110例,列入研究组;同期健康妊娠妇女120例,列入对照组;分别对两组患者妊娠史、分娩相关因素、胎儿预后进行统计比较;并比较中央型、部分型和边缘型前置胎盘患者发生率及临床平均出血量。 结果 研究组患者孕次、产次、流产次数、剖宫产次数明显低于对照组,数据经统计学比较差异具有统计学意义(P<0.05)。研究组患者产前出血率、产后出血率、胎位异常发生率、剖宫产率明显高于对照组,数据经统计学比较差异具有统计学意义(P<0.05)。研究组胎儿生长受限、宫内窘迫、早产儿、围生儿死亡发生率明显高于对照组(P<0.05),新生儿窒息尤其显著高于对照组(P<0.01)。边缘型前置胎盘的发病率相对较高,中央型前置胎盘临床出血量较高。 结论 前置胎盘的发生与产妇孕产次、流产次数等有关,患者产前产后出血量大、胎儿预后差,临床应详细了解患者孕产史,并密切观察临床出血情况,建议试行阴道分娩,并提前作好转行剖宫产的准备。
前置胎盘;相关因素分析;治疗方案;预后分析
前置胎盘属于妊娠晚期主要并发症之一,是临床出血的重要诱因,严重影响母婴的生命安全[1]。临床研究和探讨前置胎盘发病的相关因素,对于提出治疗方案、提高预后具有重要意义,是临床重要的参考依据。本文中笔者选取本院2010年1月~2011年12月前置胎盘患者共110例行回顾性分析,现报道如下:
1 资料与方法
1.1 一般资料
所选110例患者,均经超声检测和分娩后胎盘检查证实为前置胎盘,临床诊断资料依据各患者终止妊娠前的最后一次检查记录为标准[2]。将胎盘前置患者列入研究组,年龄最小20 岁,最大 42 岁,平均(26.8±5.4)岁;初产妇 98 例,经产妇12例;有流产史17例,无流产史93例;出血量160~2 500 mL,平均(1 858±328)mL;临床合并症:高血压6例,糖尿病10例,心脏病4例,子宫肌瘤15例,贫血2例,胎盘早剥1例,胎盘致密粘连16例。另选取同期住院的妊娠健康妇女120例列入对照组,年龄最小 21岁,最大 38岁,平均(25.8±4.2)岁;初产妇102例,经产妇18例;有流产史22例,无流产史98例。两组患者的年龄、产次、流产史等差异无统计学意义 (P>0.05),具有可比性。
1.2 方法
收集所有临床患者资料并进行回顾性数据分析。分别对两组患者妊娠史、分娩相关因素、胎儿预后进行统计比较。根据临床病例资料中胎盘附着位置和类型,将患者分为中央型、部分型和边缘型三类,并比较发生率及临床平均出血量。
1.3 治疗方法
患者均根据临床病情确定治疗方案,包括期待疗法32例、剖宫产28例、阴道分娩42例、宫颈环扎术6例、子宫切除手术2例。
1.4 统计学比较
统计数据采用SPSS 13.0软件包进行比较,计量资料采用均数±标准差表示,计数资料采用卡方检验,组间比较采用t检验。以P<0.05为差异具有统计学意义。
2 结果
2.1 两组患者的妊娠史
具体见表1。
表1 两组患者妊娠史比较(±s,次)

表1 两组患者妊娠史比较(±s,次)
组别 例数(n) 孕次 产次 流产次数 剖宫产次数研究组对照组P值110 120 1.5±0.6 2.6±1.2<0.05 1.0±0.3 1.6±0.8<0.05 0.5±0.3 1.4±0.6<0.05 0.2±0.0 1.1±0.4<0.05
如表1,研究组患者孕次、产次、流产次数、剖宫产次数明显低于对照组,数据经统计学比较差异具有统计学意义(P<0.05)。
2.2 分娩相关因素
具体见表2。
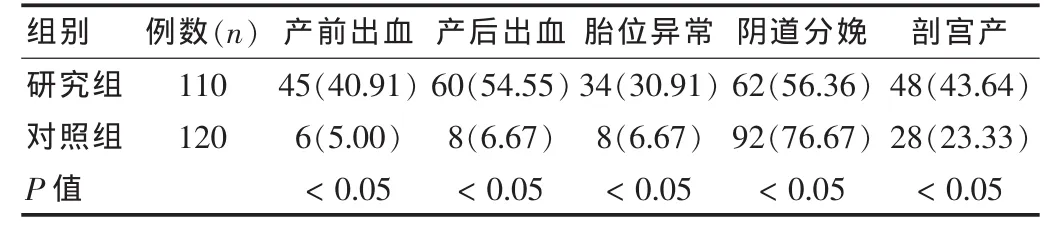
表2 两组患者临床分娩相关因素比较[n(%)]
如表2,研究组患者产前出血率、产后出血率、胎位异常发生率、剖宫产率明显高于对照组,数据经统计学比较差异具有统计学意义(P<0.05)。
2.3 胎儿预后情况
具体见表3。
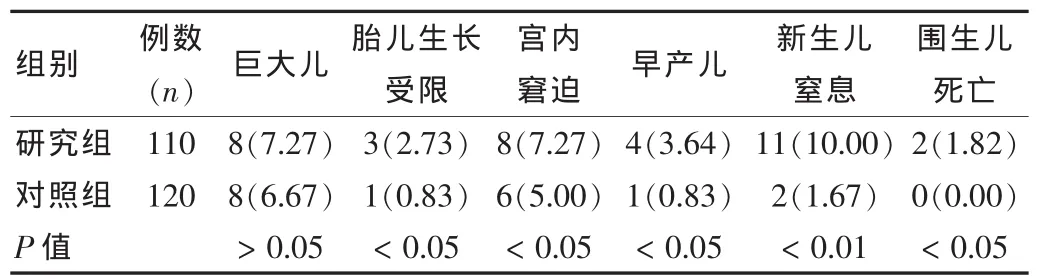
表3 两组患者胎儿预后情况比较 [n(%)]
如表3,两组产后巨大儿产出率差异无统计学意义(P>0.05);研究组胎儿生长受限、宫内窘迫、早产儿、围生儿死亡发生率明显高于对照组(P<0.05),新生儿窒息尤其显著高于对照组(P<0.01)。
2.4 研究组胎盘附着位置发生情况
具体见表4。
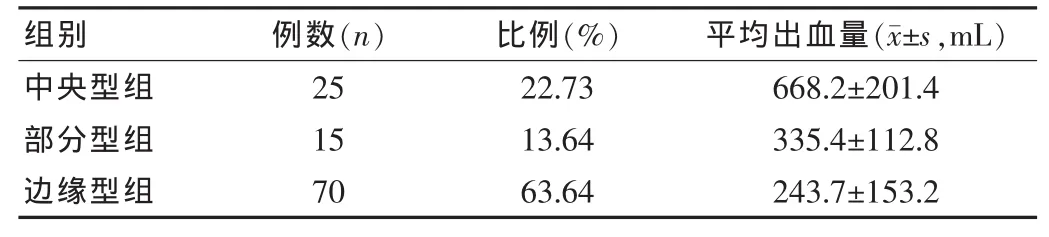
表4 研究组患者不同胎盘附着位置的发生率及临床出血量比较
如表4,边缘型前置胎盘的发病率相对较高,中央型前置胎盘临床出血量较高。
3 讨论
目前临床对前置胎盘的发病机制尚不明确,多数学者认为子宫内膜的病变可能与前置胎盘的发生具有密切相关性。由于前置胎盘对产妇和围生儿的生命安全有较大的影响,因而研究和探讨该并发症发病的相关因素对于提高临床预防意识、优化治疗方案、改善预后具有重要意义[3]。
3.1 前置胎盘发病的相关因素
在本组研究统计中显示,前置胎盘患者在孕次、产次、流产次数、剖宫产次数方面均明显高于健康产妇,产前出血率、产后出血率、胎位异常发生率明显高于健康产妇,提示孕产史和临床出血率、胎位情况均是前置胎盘的相关因素,患者孕产次数越多、产前产后出血率越高、胎位异常发生率越高,其临床发生前置胎盘的可能性越大。
反复妊娠和流产可能使妇女子宫体部的子宫内膜发生炎性病变,并形成瘢痕,这些病理变化可能直接影响患者宫体的血供能力,造成血液循环不畅,底蜕膜发育受限。妇女妊娠时,受精卵在血供不足的环境下,为获得足够的养份,会进一步扩大胎盘的面积,使其向下延伸,甚至延伸到子宫下段、宫颈内口,造成前置胎盘的发生[4-5]。而前置胎盘易引发临床出血,严重者可能造成子宫切除,甚至直接危急母婴安全。
3.2 前置胎盘的预防和治疗
由以上对前置胎盘发病的相关因素研究可知,临床应对产妇进行详细的临床资料调查和登记,对于孕产史较多产妇,应格外注意其临床表现和体征变化,及早发现不良情况以便于较早制订治疗方案,抓住有利时机来进行治疗,降低危险发生率[6]。同时,在分娩过程中,及时监测产妇的阴道出血情况,对于出血量较大,术前出血量大于日常月经量,术后每2小时出血量超过400 mL患者[7],还有经超声检查胎位有异常的患者,应预防前置胎盘的发生,及早作出诊断。
前置胎盘根据胎盘附着位置和类型划分为中央型、部分型和边缘型,不同类型的发病率和出血量有所不同。根据本组研究结果显示,边缘型前置胎盘的发病率相对较高,中央型前置胎盘临床出血量较高。也就是说,临床治疗前置胎盘患者时,要先了解和明确其胎盘形态和附着位置,以便对可能出现的危险性作出预估,减少手术危险性。尤其对于胎盘属于中央型的患者,应倍加注意,临床出血量越大,对产妇和围生儿的生命危害越大。
前置胎盘的临床治疗方案应注意对症。对于临床无明显症状的患者,中央型患者可在病情稳定的状态下于孕34~35周时,预估胎儿体重超过1 500 g时才考虑终止妊娠;部分型患者则根据胎盘对宫颈口遮盖面积情况酌情实施终止妊娠;边缘型患者可适当延长至37孕周再行终止妊娠。剖宫产是目前临床治疗前置胎盘的重要手段,本研究显示患者剖宫产率较大[8]。但笔者认为,临床除明显的剖宫产指征或患者强烈要求外,应积极的进行阴道分娩,这样对产妇和新生儿的健康较好,但也应提前做好充分的手术准备,一旦分娩过程中发生流血过多或产程进展不良,可迅速实施手术终止妊娠。
3.3 前置胎盘的预后
根据本组研究结果显示,前置胎盘产妇的胎儿预后明显差于健康产妇,胎儿易发生生长受限、宫内窘迫、早产、围生儿死亡等不良情况,尤其是胎儿宫内窘迫更具有显著差异。对产妇而言,可能由于宫内大出血而不得不采用子宫切除术来进行治疗,不仅影响了患者的健康,也易造成心理压力,对身心都是一种伤害。
由本文研究可见,前置胎盘的发生与产妇孕产次、流产次数等有关,患者产前产后出血量大、胎儿预后差,临床应详细了解患者孕产史,并密切观察临床出血情况,建议试行阴道分娩,并提前作好转行剖宫产的准备。
[1]彭汝娇.36例前置胎盘相关因素分析及处理的临床研究[J].中国现代医生,2009,47(16):60-63.
[2]刁雨霞.90例前置胎盘的临床处置及相关因素分析 [J].中国现代药物应用,2010,4(2):60-63.
[3]王淑清.90例前置胎盘的临床处置及相关因素分析 [J].中国现代药物应用,2009,3(16):43-45.
[4]张相芳.前置胎盘发病相关因素及期待治疗疗效分析[J].中国社区医师,2011,13(27):92-94.
[5]王会芝.前置胎盘的发病相关因素分析及妊娠结局 [J].中外医疗,2010,18(18):35-37.
[6]冯凤英.前置胎盘152例相关因素分析 [J].临床误诊误治,2011,24(10):40-42.
[7]吴建波,胡继芬,郑秀,等.前置胎盘相关因素分析[J].中国误诊学杂志,2008,8(21):5116-5118.
[8]吴寒冰.前置胎盘相关因素分析及对妊娠结局的影响[J].中国初级卫生保健,2011,25(1):48-50.
Analysis of related factors and treatment options and prognosis of the incidence of placenta previa
WANG YingCHEN Huanqing
Obstetrical Department,Maternal and Child Health Hospital of Yunfu City in Guangdong Province,Yunfu 527300,China
Objective To study and explore the incidence of placenta previa for clinical treatment programs to improve the prognosis to provide an effective basis.Methods One hundred and ten cases of placenta previa patients included in the study group;the same period 120 cases of healthy pregnant women included in the control group;The history of the two groups of patients with pregnancy,childbirth-related factors and fetal outcome were statistical compared;And central part of theand edge in patients with placenta previa incidence and clinical average amount of bleeding was compared.Results The pregnancy,parity,number of abortions,cesarean section frequency in study group was significantly lower than the control group,the data was statistically significant differences(P<0.05).The antepartum hemorrhage rate,the rate of postpartum hemorrhage,abnormal fetal position,the incidence of cesarean section rate in study group was significantly higher,the data was statistically significant differences(P<0.05).The fetal growth restriction,fetal distress,premature children,perinatal death rate in study group was significantly higher(P<0.05),neonatal asphyxia was significantly higher in particular(P<0.01).Borderline placenta previa,the incidence was relatively high,higher central placenta previa clinical bleeding.Conclusion The occurrence of placenta previa and maternal motherhood,abortion frequency,large amount of bleeding in patients with prenatal and postnatal fetal poor prognosis,clinical detailed understanding of patients with pregnancy history,and close observation of clinical bleeding,suggested the introduction of vaginal deliveryand make the switch to cesarean section preparation in advance.
Placenta previa;Realated factor analysis;Treatment options;Prognosis analysis
R714.56
A
1674-4721(2012)08(c)-0048-03
王颖(1974-),女,籍贯 :河北省;科室 :产科;学历:本科;职称:副主任医师;主要研究方向:围产医学。
2012-07-11 本文编辑:林利利)

