电刺激联合吞咽康复训练与卒中后肺炎的关系
朱海暴 杜海松
河北省承德市中心医院神经内科,河北 承德 067000
我国卒中患者有700余万,每年有150万~200万新发脑卒中病例,卒中后肺炎(post-stroke pneumonia,PSP)的发生率为7%~22%,是卒中死亡的重要危险因素,卒中后肺炎也可导致医疗费用的明显增加[1-3],势必会增加患者的经济负担及浪费医疗资源。其中吞咽障碍是PSP最常见的危险因素之一,也是致死的重要危险因素,其发生率为37%~78%[4]。本文中笔者探讨了经皮电刺激联合吞咽康复治疗对吞咽障碍的疗效及卒中后肺炎发生率的影响,现将结果报道如下:
1 资料与方法
1.1 一般资料
2010年1月~2011年1月承德市中心医院卒中单元收治的有吞咽障碍的脑卒中患者188例,其中,男118例,女70例;年龄 57~74 岁,平均(65.56±5.45)岁;脑梗死 77 例,脑出血111例;美国国立卫生院神经功能缺损评分(NIHSS)为(9.70±5.12)分,此组作为吞咽治疗组。同期收治的有吞咽障碍脑卒中患者196例,其中,男101例,女 95例;年龄 59~78岁,平均(70.04±5.14)岁;脑梗死 99 例,脑出血 97 例;NIHSS 评分为(10.58±4.76)分,此组作为联合治疗组。入院后拒绝吞咽康复治疗有吞咽障碍的患者79例,其中,男51例,女28例;年龄 56~75 岁,平均(64.45±5.87)岁;NIHSS 评分为(8.26±4.88)分,此组作为对照组。三组患者均为初发卒中患者,其性别、年龄、NIHSS评分比较,差异无统计学意义(P>0.05),具有可比性。排除短暂性脑缺血发作、脑肿瘤、神经系统感染、严重肝肾疾病及其他严重内科疾病患者。
1.2 诊断标准
脑卒中诊断标准按照1996年中华医学会第四届全国脑血管病会议制订的诊断标准,均经头颅CT或MRI确诊;经筛选试验和洼田吞咽能力评定法评定存在吞咽功能障碍。洼田饮水实验:患者端坐,喝下30 mL水,观察所需时间和呛咳情况。1级:能顺利地1次将水咽下;2级:分2次以上不呛咳地咽下;3级:能1次咽下但有呛咳;4级:分2次以上咽下但有呛咳;5级:频繁呛咳且不能全部咽下。正常为1级,5 s之内;可疑为 1级,5 s以上或 2级;异常为3、4、5级。
肺炎临床诊断标准如下:卒中发生后胸部影像学检测发现新出现肺部浸润性病变,同时合并两个以上临床感染症状:①发热≥38℃;②新出现的咳嗽、咳痰或原有呼吸道疾病症状加重,伴或不伴胸痛;③肺实变体征,和(或)湿性啰音;④外周血白细胞≥10×109/L或≤4×109/L。同时排除某些与肺炎临床表现相近的疾病,如肺结核、肺部肿瘤、肺不张、肺栓塞等;肺炎病原学诊断标准:应用气管内吸痰留取标本,并进行细菌定量培养,超过106CFU/mL生长的细菌判断为病原菌[5-6]。
1.3 吞咽康复方法
吞咽困难直接治疗措施:所有患者在卒中单元康复部,并且在治疗师的指导下接受治疗,环境安静舒适,急救措施齐全;调整患者进食体位,进食时使患者躯干与床面保持45°或以上角度,有利于食物向舌根运送,也不易流出;选择合适的食团性质(大小、结构、温度和味道等),例如笔者选用易于吞咽的食物,此类食物密度均匀,黏性适当,不易松散,通过咽和食管时易变形,如菜泥团、面片、馄饨等。吞咽困难间接治疗措施:如改善咽反射,采用冷冻的湿棉签反复刺激患者软腭及咽后壁;舌向前、左、右反复伸展,反复紧抵左右口角、上腭及上下牙龈,使舌肌得到充分的训练;门德尔松法可以延长和提高喉提升,并延长环咽肌打开的时间,声门上吞咽也称自主气道保护方法,先让患者充分吸气、憋住,然后慢慢咽唾液,再呼气,最后咳嗽,闭锁声门练习让患者大声发“啊、喔”,从而使颜面、咽部肌肉得到康复训练。根据患者的具体情况,吞咽治疗组综合应用直接治疗措施+间接治疗措施对患者进行吞咽康复治疗,每日康复师指导训练时间为30 min。联合治疗组在上述吞咽康复的基础上应用Vocastim-master吞咽治疗仪(德国PHYSIOMED医用电子公司)经皮电刺激法治疗,参数选择低频电刺激,刺激时间为1 s,休息时间为3 s,电流强度以患者能耐受并引出吞咽动作为最佳,电刺激的同时要求患者配合做吞咽动作,每日电刺激时间为30 min。对照组未行任何吞咽康复治疗。
1.4 疗效评价标准
参考陈胜云等[7]研究所采用的疗效评判标准,治疗前、治疗后3周洼田饮水实验评定分级,无效:治疗前后无变化;有效:吞咽障碍明显改善,吞咽分级提高1级及以上者。住院治疗3周肺炎发生率的统计,随访出院后3个月内患者新发肺炎发生率。
1.5 统计学方法
应用SSPS 11.5统计软件对数据进行统计,计数资料采用百分率表示,组间对比采用χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 三组患者治疗3周后吞咽障碍改善率比较
经过3周的治疗,联合治疗组吞咽障碍治疗的有效率高于吞咽治疗组(χ2=4.16,P=0.041)及对照组(χ2=39.02,P=0.001),吞咽治疗组吞咽障碍治疗的有效率高于对照组(χ2=20.65,P=0.001)。 见表 1。
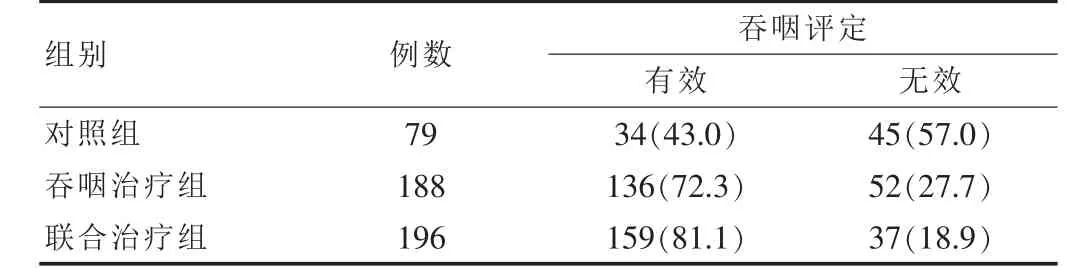
表1 三组患者治疗3周后吞咽障碍改善率比较[n(%)]
2.2 三组3周内卒中后肺炎发生率及出院后3个月内卒中后肺炎新发率比较
联合治疗组3周内罹患肺炎的患者低于吞咽治疗组(χ2=3.89,P=0.049)及对照组(χ2=11.94,P=0.001),吞咽治疗组3周内罹患肺炎的患者与对照组比较差异无统计学意义(χ2=3.22,P=0.073);联合治疗组出院后3个月新发肺炎的患者例数与吞咽治疗组比较,差异无统计学意义(χ2=0.43,P=0.51),但明显低于对照组(χ2=4.77,P=0.029),吞咽治疗组出院后3个月新发肺炎的患者例数低于对照组 (χ2=7.45,P=0.006)。 见表 2。

表2 三组3周内卒中后肺炎发生率及出院后3个月内卒中后肺炎新发率[n(%)]
3 讨论
吞咽障碍是卒中患者的常见并发症,吞咽康复是一个治疗手段,笔者采用吞咽康复治疗以及联合经皮电刺激法治疗,联合治疗组患者吞咽障碍改善率达到81.1%,明显高于吞咽治疗组72.3%,说明经皮电刺激法联合直接加间接的吞咽训练是治疗卒中后吞咽障碍的一个有效办法。电刺激治疗时,低频脉冲电流兴奋神经肌肉组织,引起肌肉收缩,可以使肌肉收缩蛋白含量增加,使有氧代谢的酶含量增加,增加线粒体的体积和数量,增加毛细血管的密度,从而增强肌力,防止失用性萎缩,通过刺激受损部位的脑神经,使其活性增加,能帮助恢复和重建正常的反射弧,促进新的中枢至咽喉运动传导通路形成,从而改善患者的吞咽障碍症状[8]。
吞咽障碍患者气道保护性反射降低,非常容易误吸,患者会出现主动或被动的饮食减少,进而出现营养不良或脱水,免疫力降低,导致肺炎易患率增加。研究认为,急性卒中后3 d内,40%~70%的患者发生吞咽障碍,存在吞咽障碍的患者大约有1/3发生肺炎,早期的康复评估,比如在入院后72 h对吞咽障碍患者的评估可以预测患者以后吞咽障碍的严重程度,有利于采取合适的康复治疗措施[9-11]。卒中后肺炎分为两种亚型:①发生于卒中后1个月内的急性肺炎;②发生于卒中后1个月以后的慢性肺炎[12]。患者住院期间经过联合吞咽康复治疗后,肺炎发生率明显降低。从一个侧面提示经皮电刺激康复治疗对住院期间的急性肺炎的发生有一定的预防和改善作用。在出院后3个月,两组患者的新发肺炎发生率差异无统计学意义,但与对照组比较,肺炎的发生率明显减低,究其原因可能如下,患者虽然停止电刺激和吞咽治疗,但经过康复治疗的患者和家属已经掌握了吞咽训练的方法,从而减少了肺炎的发生。吞咽障碍患者经过严格训练的医护人员喂养者肺炎发生率明显低于被没有经验的家庭成员喂养者,也说明这个问题[13-15]。假如有条件的患者出院后仍能坚持行吞咽和电刺激治疗,肺炎的发生率有可能进一步降低。
综上所述,通过经皮电刺激法联合的吞咽康复治疗能明显改善吞咽功能,同时也可以减少急性期和慢性期的肺炎发生率,故建议有条件的患者在出院后应当继续行吞咽康复治疗。
[1]Emsley HC,Hopkins SJ.Acute ischaemic stroke and infection:recent and emerging concepts.Lancet Neurol[J].2008,7(4):341-353.
[2]Katzan IL,Cebul RD,Husak SH,et al.The effect of pneumonia on mortality among patients hospitalized for acute stroke[J].Neurology,2003,60(4):620-625.
[3]Katzan IL,Dawson NV,Thomas CL,et al.The cost of pneumonia after acute stroke[J].Neurology,2007,68(22):1938-1943.
[4]Martino R,Foley N,Bhogal S,et al.Dysphagia after stroke:incidence,diagnosis,and pulmonary complications[J].Stroke,2005,36(12):2756-2763.
[5]American Thoracic Society,Infectious Diseases Society of America.Guidelines for the management of adults with hospital-acquired,ventilator-associated,and healthcare-associated pneumonia [J].Am J Respir Crit Care Med,2005,171(4):388-416.
[6]Cook D,Mandell L.Endotracheal aspiration in the diagnosis of ventilator-associated pneumonia[J].Chest,2000,117(4):195-197.
[7]陈胜云,张婧,赵性泉.脑卒中合并吞咽障碍的早期诊断及康复治疗[J].北京医学,2007,29(1):4-6.
[8]张盘德,姚红,周惠嫦,等.针灸与吞咽训练治疗脑卒中后吞咽障碍的研究[J].中国康复医学杂志,2007,22(11):989-993.
[9]Ickenstein GW,Ho hlig C,Prosiegel M,et al.Prediction of outcome in neurogenic oropharyngeal dysphagia within 72 hours of acute stroke[J].J Stroke Cerebrovasc Dis,2011,20(5):387-488.
[10]Hinchey JA,Shephard T,Furie K,et al.Formal dysphagia screening protocols prevent pneumonia[J].Stroke,2005,36(9):1972-1976.
[11]Katzan IL,Cebul RD,Husak SH,et al.The effect of pneumonia on mortality among patients hospitalized for acute stroke [J].Neurology,2003,60(4):620-625.
[12]Teramoto S.Novel preventive and therapuetic strategy for post-stroke pneumonia[J].Expert Rev Neurother,2009,9(8):1187-1200.
[13]Huang JY,Zhang DY,Yao Y,et al.Training in swallowing prevents aspiration pneumonia in stroke patients with dysphagia[J].Int Med Res,2006,34(3):303-306.
[14]林秀芳,黎晓宁,何凡.脑卒中致吞咽障碍患者的康复护理[J].现代医院,2009,9(1):94-95.
[15]孙华.脑卒中吞咽障碍的康复护理[J].中国医药导报,2009,7(10):9-10.

