35例肝硬化合并自发性腹膜炎的临床分析
周建军
[摘要] 目的探讨肝硬化失代偿期合并自发性细菌性腹膜炎(SBP)的易发因素、临床表现、实验室检查,以便及时预防和治疗,改善预后。方法对我院近期收治的35例肝硬化失代偿期合并自发性细菌性腹膜炎患者的临床资料进行回顾性分析。结果肝硬化失代偿期任何部位感染,均易合并自发性细菌性腹膜炎,致病菌多为需氧的革兰氏阴性菌(G-),其中大肠杆菌多发。两组病例在年龄、既往SBP史、Child-Pugh评分的比较有统计意义(P < 0.05,P < 0.01)。 结论 肝脏功能状况是SBP易发和复发的重要因素,也是影响SBP患者预后的重要因素。年龄越大、既往有SBP史、Child-Pugh评分越高,则死亡率越高,预后越差。
[关键词] 肝硬化;自发性细菌性腹膜炎(SBP);革兰氏阴性菌;抗生素
[中图分类号] R446.6;R575.2[文献标识码] B[文章编号] 1673-9701(2012)16-0151-02
肝硬化失代偿期患者由于肠壁淤血水肿、门静脉侧支循环开放以及机体抵抗力下降易导致并发自发性腹膜炎。国外曾有报道其发病率高达25%[1]。该并发症出现多提示肝硬化患者病情严重。早期临床表现多不典型,早期诊断和有效的治疗是改善患者预后的重要因素。现对我院收治的35例肝硬化失代偿期合并自发性细菌性腹膜炎患者进行回顾性分析,以供广大临床工作者参考。
1资料与方法
1.1 一般资料
我院于2008年2月~2012年2月收治的35例肝硬化失代偿期合并自发性细菌性腹膜炎患者。其中男24例,女11例。共有11例患者疗效欠佳而死亡,24例经积极治疗后,症状改善存活。存活患者中男15例,女9例,年龄31~70岁,平均(46.5±3.4)岁;其中肝炎后肝硬化16例,肝炎合并酒精性肝硬化5例,酒精性肝硬化3例。死亡患者中男9例,女2例,年龄35~73岁,平均(49.4±4.0)岁;其中肝炎后肝硬化5例,肝炎合并酒精性肝硬化5例,酒精性肝硬化1例。
1.2 诊断标准
肝硬化诊断标准参照2000年中华医学会西安会议修订的《病毒性肝炎防治方案》[2]。SBP诊断标准参照文献[3]: ①不同程度的发热、腹痛、腹胀; ②查体腹部张力增高,轻重不等的压痛、反跳痛; ③腹水量迅速增多,利尿效果差;④腹水检查多形核白细胞(PMN)≥250×106/L,血常规白细胞总数或中性粒细胞分类可升高; ⑤腹水培养发现致病菌。①~④中符合2条或以上。腹水培养未发现致病菌者为疑诊标准。
1.3 易发因素[4]
①肝硬化失代偿期患者肠道内菌群上移,且由于肠壁淤血水肿致肠壁通透性升高,肠腔内细菌可经肠壁淋巴管入血,也可直接穿过肠壁进入腹腔。②门静脉侧支循环开放,经胃肠道进入血循环的细菌能绕过肝脏的单核巨噬细胞。③机体抵抗力下降:慢性肝病有营养不良、脾功能亢进、血白细胞降低、补体水平下降、肝脏合成能力下降、血白蛋白降低、腹水蛋白低、肝脏Kupffer细胞功能低下等。
1.4 临床表现特点
①诱因发病前有腹泻者17例(48.59%),上呼吸道感染5例(14.29%),下肢感染1例(2.86%),牙龈炎1例(2.86%),无明显诱因12例(34.29%); ②发热20例(57.14%),腹胀32例(91.43%),腹痛17例(48.57%),腹部压痛18例(51.43%),腹部反跳痛9例(24.29%),腹肌紧张5例(14.29%),移动性浊音30例(85.71%)。
1.5 实验室检查
①血常规白细胞>10×109/L有10例(28.57%),中性粒细胞>70%有28例(80%);②腹水检查 腹水白细胞计数(WBC)>0.3×109/L 18例(51.43%)。腹水培养阳性10例(28.57%),都是单菌生长,其中大肠埃希菌5例(50%),肺炎克雷伯杆菌2例(20%),表皮葡萄球菌2例(20%),阴沟肠杆菌1例(10%)。
1.6 治疗及预后
① 抗生素三代头孢联合喹诺酮类为主要治疗方案,疗程7~14 d。重症可用碳青霉烯类抗生素,疗效显著,我院多用美罗培南,效果较好;②腹水处理限制水、钠盐摄入,在补充人血白蛋白、血浆的基础上利尿,腹腔引流放腹水。重症可腹腔灌洗,疗效较好。35例患者5例死于肝肾综合征,2例死于感染性休克,3例死于肝性脑病,1例死于上消化道出血。死亡病例Child-Pugh分级均为C级。
1.7 统计学方法
应用SPSS 10.0软件,计量资料用(x±s) 表示,采用t检验,计数资料用χ2检验,P < 0.05为差异有统计学意义。
2 结果
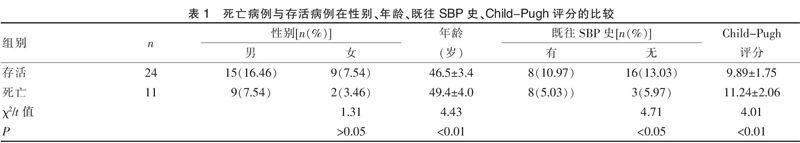
肝硬化失代偿期任何部位感染,均易合并自发性细菌性腹膜炎,致病菌多为需氧的革兰阴性菌(G-),其中大肠杆菌多发。男性明显多于女性,可能与男性饮酒有关。死亡病例与存活病例在年龄、既往SBP史、Child-Pugh评分的比较有统计学意义,见表1。
3 讨论
由于患者就医意识增强,发病早期就诊,且肝硬化患者由于免疫功能下降,炎症反应低下,以及大量腹水对炎性介质的稀释作用,使SBP的症状、体征、实验室检查大多呈不典型表现。如接诊医师意识不强,极易漏诊、误诊。肝硬化失代偿期合并自发性细菌性腹膜炎的预后较差,在本文中病死率高达31.4%,与国内李儒贵等[5]报告的135例肝硬化合并自发性细菌性腹膜炎的病死率为34.8%接近。而肝肾综合征越来越多成为其死亡主要原因。
因腹水培养大肠杆菌阳性率较高,本文中高达50%,与金颖等[6]报告的52例肝硬化合并自发性细菌性腹膜炎的腹水培养阳性15例,其中大肠埃希菌8例(53.3%)接近。提示引起SBP主要原因可能是肠道内菌群上移,肠壁黏膜淤血水肿致肠壁通透性升高。确诊或疑诊为SBP患者,应该早期经验性治疗,而不要等待腹水培养和药敏试验结果,以免延误病情[7]。抗生素治疗主要以三代头孢联合喹诺酮类为治疗方案,疗程7~14 d。重症可用碳青霉烯类抗生素,疗效显著,多用美罗培南效果较好,且肾毒性较泰能明显减小。早期预防也很重要,许多文献[8,9]主张口服喹诺酮等抗生素,但长期可致菌群失调等多种副作用。针对引起SBP主要原因可能是肠道因素,我院予患者长期口服复方嗜酸乳杆菌片或金双岐等,以调节肠道微生态预防感染取得良好疗效。
对腹膜刺激明显、腹水浑浊的重症患者,在给予有效抗生素的基础上进行腹腔灌洗,即腹腔穿刺针同时在腹腔两侧穿刺,一侧放腹水,另一侧灌入生理盐水或林格氏液与5%葡萄糖液各半,隔日一次,灌毕再注入抗生素,多取得良好疗效[10]。35例中发生SBP大多因患者肝脏合成蛋白能力下降,出现低蛋白血症,导致出现腹水后,肠道菌群移位,易引起感染。肝硬化患者血白细胞降低、补体水平下降、腹水蛋白低、肝脏Kupffer细胞功能低下等均提示肝脏功能状况是SBP易发和复发的重要因素,也是影响SBP患者预后的重要因素。两组病例提示年龄越大、既往有SBP史、Child-Pugh评分越高,则死亡率越高,预后越差。
[参考文献]
[1]Garcia-Tsao G. Bacterial infections in cirrhosis:treatment and propjhylaxis[J]. J Hepatol,2005,42(4):585-592.
[2]中华医学会. 病毒性肝炎防治方案[J]. 中华肝脏病杂志,2000,8(6):324-329.
[3]Moore KP,Wong F,Gines P,et al. The management of ascites in cirrhosis:report on the consensus conference of the International Ascite Club[J]. Hepatology,2003,38(3):258-266.
[4]张文武. 急诊内科学[M]. 北京:人民卫生出版社,2006:1104.
[5]李儒贵,谭华炳,占国清,等. 肝硬化合并自发性细菌性腹膜炎预后影响因素分析[J]. 临床肝胆病杂志,2011,27(2):170-173.
[6]金颖,吴金明,江宏峰,等. 肝硬化失代偿期并发自发性细菌性腹膜炎的临床分析[J]. 实用医学杂志,2009,25(23):3984-3986.
[7]张继明,翁心华. 自发性细菌性腹膜炎的诊断及防治[J]. 中华肝脏病杂志,2005,13(6):459-460.
[8]蔡桂英. 肝硬化并自发性腹膜炎25例临床分析及文献复习[J]. 中外医学研究,2010,8(20):154.
[9]邓家征. 肝硬化腹水并发自发性细菌性腹膜炎86例临床分析[J]. 临床和实验医学杂志,2009,8(3):27-28.
[10]覃佳成. 36例肝硬化并自发性腹膜炎的临床分析[J]. 广西医学,2007,29(6):888-889.
(收稿日期:2012-03-20)

