经角膜切口晶状体切割术治疗外伤性白内障的临床观察
曹月红 刘晓强 李旖旎 张宗端
外伤性白内障由于常伴有晶状体囊膜破裂、皮质溢出、玻璃体疝出、晶状体脱位等复杂情况,并常同时伴有虹膜损伤或前后粘连、角膜伤口或混浊水肿、晶状体异物等病变,其治疗较为棘手,处理上远较单纯白内障手术更具挑战性〔1-2〕。目前,临床上对外伤性白内障治疗的方式以超声乳化吸出术和多种晶状体囊外摘除术为主,但在处理后囊膜破裂或玻璃体疝出时,应用单纯剪除、注吸很难彻底清除,并易产生多种眼后段并发症,常需联合使用前段玻璃体切割技术〔3-5〕。我们从2006年1月以来,采用经1.5 mm透明角膜切口的晶状体切割方法,一次性切割吸出晶状体皮质、核块及疝入前房的玻璃体,治疗外伤性白内障34例34只眼,取得了较好的临床效果,现报告如下。
1 资料和方法
1.1 一般资料
2006年1月至2010年6月在我院住院的伴晶状体囊膜破裂的外伤性白内障患者34例(34只眼)。 男 27例,女 7例,年龄 2~56 岁,平均(29.2±14.4)岁。31例(31只眼)系角膜或角巩膜穿通伤急诊一期清创缝合术患者,均有不同程度的晶状体前囊膜破裂、晶状体皮质溢出,其中晶状体半脱位8只眼,前房玻璃体疝26只眼,合并晶状体或虹膜异物14只眼,虹膜裂伤或扇形缺损11只眼,晶状体核硬度≤III级;3例(3只眼)系陈旧性眼外伤致膜性白内障,见晶状体周边部分皮质残留,眼外伤史2~6年。术前最佳矫正视力见表3。所有病例于手术前行眼科B超检查,排除玻璃体、视网膜、脉络膜等眼后段并发病变者,CT检查排除玻璃体、视网膜、脉络膜及眼眶等部位的组织内异物者。急诊清创术后二次手术患者,根据其术后炎症反应、伤口修复、角膜水肿、前房深度、晶状体肿胀、皮质溢出、眼压等情况确定手术时间,一般于术后1~14 d施行白内障手术。
1.2 术前检查
检查双眼的视力、眼压、角膜曲率和眼轴长度。由于外伤后伤眼角膜多不规则,故根据外伤前视力、屈光状态及伤后眼角膜曲率和眼轴长度,参照对侧健眼测量结果综合考虑选择预植入人工晶状体(intraocular lens,IOL)度数,8岁以上按术后正视屈光状态选择IOL度数,<8岁的患儿酌情选择欠矫1.0~2.0 D。
1.3 手术方法
所有手术由同一医生施行。成人或12岁以上患儿能配合手术者采用结膜下或/和球周局部浸润麻醉,12岁以下患儿或手术不配合者采用全身麻醉。术前术眼充分散瞳,常规进行术眼碘伏消毒,稀释妥布霉素液结膜囊冲洗,角膜伤口对合不良或水密欠佳者进行缝线调整。
1.3.1 角膜切口与前期处理:于3点、11点位近角膜缘做1.5 mm透明角膜切口(可酌情调整预设切口部位,应避开角膜伤口),经切口用平衡盐溶液冲洗前房溢出的晶状体皮质,注入黏弹剂,以保护角膜内皮、形成前房和平复破损的前囊膜,若合并虹膜粘连者一并分离。
1.3.2 处理前囊膜:自破损的前囊膜边缘采用囊膜剪切开、囊膜镊连续环形撕囊、玻璃体切割头切除等一种或联合多种方法,进行前囊膜处理,尽可能使前囊膜撕囊口位于中央,直径5.0~6.0 mm,并尽量保留周边有张力的破损前囊膜。
1.3.3 水分离:晶状体后囊膜完整且皮质无肿胀乳化者进行水分离,若见后囊膜破裂则酌情对远离破裂口处皮质进行水分离,分离缓慢、轻柔,以防止裂口扩大。
1.3.4 晶状体切割:自3点位角膜切口进入18G弯曲后的注射器针头进行前房灌注,11点位进入20G眼后段用玻璃体系统切割头(采用Alcontg公司产Accurus或Bausch&Lomb公司产Millennium玻璃体切割仪,术中根据需要可交换进入角膜切口的器械进行灌注或切割),先吸出游离的晶状体皮质、软核、炎性渗出物和积血,再切割并吸出远离后囊破裂口处的皮质与核块,膜性白内障者应用黏弹剂分离并撕除粘附或钙化样改变的皮质。如有晶状体异物先行取出,根据异物形状、大小可自角膜伤口或扩大角膜切口取出。最后清除破裂口处皮质,为防止皮质、核块进入玻璃体腔,可将其用黏弹剂推移至后囊膜完整区域予以清除,或关闭灌注、以黏弹剂填压后囊膜破裂口,以低吸“干切”的方式清除破裂口周的皮质与核块。疝入前房的玻璃体以低于100 mmHg的负压吸引切除,并将玻切头伸入后囊破裂口后,切除其周围的前部玻璃体,同时尽量保持晶状体后囊膜的完整性。对晶状体脱位严重或后囊破裂范围过大无法支撑IOL者,则予晶状体囊膜全部切除,并切割前部玻璃体使之不疝入瞳孔区或粘附于角膜伤口或切口。对中央区后囊膜严重混浊或儿童,可用玻璃体切割头酌情行中央区后囊膜切开。
1.3.5 IOL植入与切口关闭:切割完毕,观察角膜伤口与透明度、前房深度、虹膜形态、瞳孔、囊膜、玻璃体、眼底等情况。如果上述情况许可,则再次前房注入黏弹剂,扩大11点位角膜切口至3.0 mm,以推注器械一期植入折叠式后房IOL于囊袋或睫状沟内;如无晶状体囊膜,则于1、7点位角膜缘制作巩膜瓣,以推注器植入巩膜缝合固定的折叠式IOL〔6〕。以平衡盐溶液置换前房黏弹剂并形成前房。角膜切口一般可自行闭合,水密欠佳者可缝合1针。
若有虹膜缺损需瞳孔成形者,可经1.5 mm透明角膜切口完成缝合修复。选择二期IOL植入者,则不需扩大角膜切口。
1.4 术后处理
术毕,结膜下注射妥布霉素、地塞米松,结膜囊涂复方妥布霉素地塞米松眼膏(典必殊),纱布或透明眼罩盖眼。术后局部抗菌生素及地塞米松滴眼液点眼,以复方托吡卡胺滴眼液(美多丽)活动瞳孔。术后密切观察视力、角膜伤口、前房反应、人工晶状体位置、玻璃体、视网膜及眼压等情况。
2 结果
在手术过程中,34例患者均能稳定地保持前房,无大量灌注液溢出的现象,20G后段玻璃体切割模式能有效切割吸出晶状体皮质与核块。
2.1 合并损伤的术中处理与结果
28只眼伴有后囊膜破裂,除2只眼因囊膜严重缺损无法支撑IOL予囊膜全切除外,其余26只眼均能安全地清除疝入前房的玻璃体,并保持后囊膜破裂无明显扩大。合并晶状体、虹膜异物14只眼,异物自角膜切口取出9只眼,扩大角膜切口后取出4只眼,经角膜伤口拆线取出1只眼。虹膜裂伤或扇形缺损11只眼,予同期虹膜缝合并瞳孔修复者7只眼,术后瞳孔基本居中、不规则复圆,2只眼因缺损面积过大无法修复,2只眼因缺损面积较小且位于上方未予处理。术中发现伴晶状体半脱位8只眼,其中5只眼保留囊膜并予一期植入IOL于睫状沟内 (1只眼巩膜固定1个IOL襻于睫状沟);另3只眼因脱位严重予晶状体全切除,其中1只眼一期行IOL巩膜缝合固定术,2只眼于术后3个月行二期IOL巩膜缝合固定术(表1)。
2.2 人工晶状体植入
本组病例共有23只眼(67.65%)通过扩大角膜切口一期行三片式折叠IOL植入,其中于囊袋或睫状沟内植入21只眼,一期IOL巩膜缝合固定2只眼;行二期人工晶体植入的有8只眼(23.53%),其中于囊袋或睫状沟内植入6只眼,IOL巩膜缝合固定2只眼;3只眼(8.82%)因外伤后角膜严重瘢痕放弃二期IOL植入(表2)。

表1 外伤性白内障患眼合并病变及术中处理情况
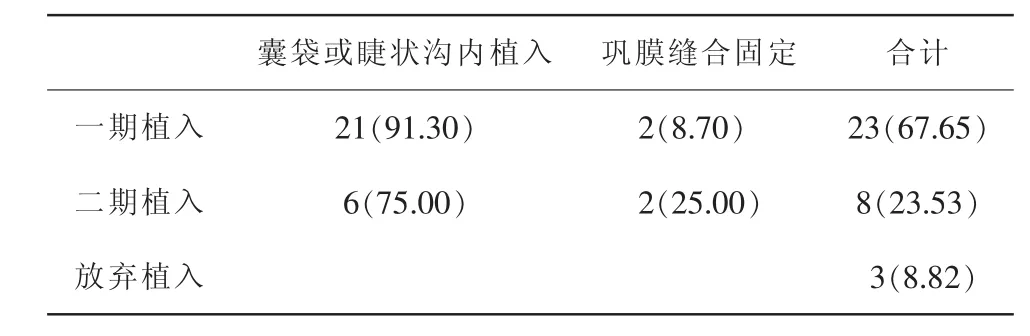
表2 人工晶状体植入情况(眼数,%)
2.3 术后视力
术后1周检查最佳矫正视力,较术前有明显改善者29只眼,无变化者3只眼。IOL植入的31例患者中,有26例在我院复诊并行角膜缝线拆除,屈光检查显示均有不同程度的不规则散光。各患者术前及术后各时间的视力情况见表3。
2.4 眼压情况
7例术后出现短暂性低眼压,2 d内恢复正常,4例在术后1 d出现眼压短期升高,予前房放液后恢复正常。随诊期间,所有患者眼压基本保持正常。
2.5 术后角膜、前房、虹膜等情况
术后1 d时均有角膜伤口及切口周围组织轻度水肿,房闪(+~++),经局部常规治疗后,均在1周内逐渐消退。所有术眼均未出现瞳孔区严重渗出,无IOL虹膜夹持、视网膜脱离等并发症。未植入IOL者有2只眼出现虹膜后粘连;行瞳孔成形术者瞳孔基本居中、近圆形,无明显移位。1只眼发现少许晶状体皮质残留,于1个月内基本吸收。1只眼人工晶状体轻度半脱位,未进一步处理。3只眼发生后发性白内障,行YAG激光后囊切开术。

表3 外伤性白内障患者术前及术后各时间的视力比较(眼数)
3 讨论
临床上对外伤性白内障的手术治疗,主要采用经巩膜隧道切口的白内障囊外摘除术,以及角膜缘切口或透明角膜切口的超声乳化吸出术,但这些手术方式需作≥3.0 mm手术切口,在处理伴发后囊膜破裂白内障时容易出现裂孔加大、晶状体皮质与核块坠入玻璃体腔等并发症;在处理疝入前房的玻璃体时,常用眼内剪进行剪除,往往不能彻底地清除玻璃体,并造成玻璃体与切口等邻近组织粘连、收缩牵引视网膜,增加了黄斑水肿及视网膜脱离等发生的危险性〔7〕。 有时不得不联合进行前段玻璃体切割〔8〕。但是进行联合前段玻璃切割术时,不仅增加了手术费用,而且因大量灌注液通过≥3.0 mm手术切口流出,难以维持眼压,可导致前房陷塌、玻璃体疝加重、后囊膜裂孔扩大,增加了手术难度。
鉴于以上原因,我们采用经透明角膜切口行晶状体切割、前部玻璃体切除的手术方法,只需做1.5 mm透明角膜切口,术中前房密闭良好,持续的前部灌注能有效地维持前房内正压,避免了玻璃体的脱出,减少术后眼后段的并发症〔9〕。本观察发现,20G玻璃体切割头对III级以下的晶状体核均能进行切割吸出,处理晶状体皮质比单纯注吸法更彻底,囊袋赤道部的皮质在低负压下稍加大吸力就能吸出,减少了皮质的残留,大大减少了术后皮质过敏性眼内炎的发生〔10〕。对疝出的玻璃体能安全、顺利地一并切除,使避免对玻璃体的牵拉,减少视网膜脱离等并发症的发生,而且还可以利用玻切头对破损的囊膜进行修整,为人工晶状体的植入创造条件。同时,其操作相对简单,与前述手术方法相比可节省手术时间和费用。
采用本手术方式应充分掌握手术适应症,若患者年龄大于60岁或晶状体核硬度超过III级者,行晶状体切割常比较困难、耗时,应联合白内障囊外摘除或超声乳化吸出术治疗;外伤性白内障若并发眼后段玻璃体、视网膜等部位病变,则应采用经睫状体平坦部三通道玻璃体切割术,进行晶状体切割,并处理眼后段病变。该手术操作还要注意保持中低切割速度和适当的负压,随时调整切割频率和负压值,尽量减少对玻璃体、晶状体囊膜和悬韧带的牵拉,负压一般设定为100~150 mmHg,切割晶状体时切割频率一般为400~500次/分,切割玻璃体时切割频率一般为650次/分以上;调整灌注瓶高度以维持眼压,同时控制灌注压不可过高以防止引起灌注液大量进入玻璃体腔,一般设定为60~75 cm。如果前囊膜破裂严重,用吸切的方法切前囊,较难切除,需加大吸力,减慢切除频率;对有机化的前囊,可用玻璃体剪将其剪成条状,再行切除。术中操作在前房进行,动作应轻柔,避免器械和灌注液对虹膜、角膜的直接损伤。
[1]马荣庆,许艺民,林会儒,等.后囊破裂的外伤性白内障手术治疗[J].眼外伤职业眼病杂志,2007,29(6):452-454.
[2]刘晓红,徐大梅,李惠琴.囊膜破裂的外伤性白内障摘出及人工晶状体植入术[J].眼科新进展,1999,19(4):262-263.
[3]Scharwey K,Pavlovie S,Jaeobi KW.Combined clear corneal phacoemulsification,vitreoretinal surgery,and intraocular lensimplantation[J].J Cataract Refract Surg, 1999, 25(5): 693-698.
[4]赵 斌,雷光明,栗红生.晶状体玻璃体联合手术治疗复杂外伤性白内障[J].眼外伤职业眼病杂志,2008,30(10):824-825.
[5]Tae TC,Hum C,Jin HL.Combined surgery and sequential surgery comprising phacocemulsification,pars plana vitretomy,and intracular lens implantation[J].J Cataract Refract Surg,2002,28(6):2001-2005.
[6]Zhang Zong-duan, Shen Li-jun, Liu Xiao-qiang, et al.Injection and Suturing Technique for Scleral Fixation Foldable Lens in the Vitrectomized Eye[J].Retina,2010,30(2):353-356.
[7]王少程,林思勇,郑日忠,等.透明角膜微切口晶状体切除术治疗复杂性外伤性白内障分析[J].天津医药杂志,2009,37(12):1061-1062.
[8]陆 穗,郭露萍,杨瑞明,等.白内障术中玻璃体脱出的不同处理方法的结果[J].眼外伤职业眼病杂志,2001,23(4):378.
[9]Merani R,Hunyor AP,Playfair TJ.Pars plana vitrectomy for the management of retained lens material after cataract surgery[J].Am J Ophttudml,2007,144(3):364-370.
[10]孙士平,陶 源,姜仕先.前部玻璃体切割器治疗外伤性白内障[J].伤残医学杂志,2002,10(4):28.

