不同剂量丁丙诺啡用于肿瘤患者术后镇痛的临床观察
尹永胜
(启东市人民医院,江苏启东226200)
不同剂量丁丙诺啡用于肿瘤患者术后镇痛的临床观察
尹永胜
(启东市人民医院,江苏启东226200)
目的 观察不同剂量的丁丙诺啡在肿瘤术后患者自控静脉镇痛(PCIA)的效果及毒副反应。方法 选择90例择期行腹部和盆腔肿瘤手术患者,ASAⅠ~Ⅱ级、随机分为A、B、C 3组,每组30例,3组PCIA配方分别为丁丙诺啡0.9、1.2、1.5 mg+格拉司琼3 mg,均用质量分数0.9%生理盐水稀释至100 mL,设定背景输注速度2 mL/h、PCA剂量0.5 mL/次、锁定时间15 min,术毕时均静注格拉司琼3 mg+芬太尼0.05 mg作为负荷量。术后2、6、12、24、48 h进行疼痛视觉模拟(VAS)评分和Ramsay镇静评分。同时记录各时间点的平均动脉压(MAP)、心率(HR)、脉搏血氧饱和度(SpO2)、呼吸频率(RR)、PCIA按压次数等指标,观察毒副反应。结果 A组患者术后12、24、48 h VAS评分和PCIA按压次数均显著高于B、C组(P<0.05),3组患者术后2、6 h VAS评分比较差异无统计学意义(P>0.05),3组患者术后Ramsay镇静评分、MAP、HR、RR比较差异均无统计学意义(P>0.05)。C组嗜睡、头晕的发生率稍高于A组,但差异无统计学意义(P>0.05);各组均未见呼吸抑制病例。结论 腹部和盆腔肿瘤手术后PCIA中使用1.2 mg丁丙诺啡,镇痛效果确切,呼吸循环稳定,毒副反应轻,安全性高。
丁丙诺啡;术后镇痛;患者自控静脉镇痛;肿瘤
丁丙诺啡是阿片受体激动-拮抗剂,具有镇痛作用强、持续时间长、药物依赖性低等特点,常用于术后硬膜外镇痛,在术后用于患者自控静脉镇痛(PCIA)的报道不多。本文通过观察不同剂量的丁丙诺啡在肿瘤患者术后PCIA的效果及毒副反应,为临床更好地使用丁丙诺啡提供依据。
1 资料与方法
1.1 一般资料 选择90例择期行腹部和盆腔肿瘤手术患者,ASA分级Ⅰ~Ⅱ级,其中男性48例,女性42例;年龄25~64岁,平均年龄42.1岁;体质量48~77 kg平均59.3 kg。既往均无麻醉镇痛药物过敏史、慢性疼痛史和药物依赖史。将90例患者随机分为A、B、C 3组,每组30例,3组患者的一般情况具有可比性(P>0.05)。见表1。
1.2 麻醉方法 术前30 min肌注苯巴比妥钠0.1 g、阿托品0.5 mg,入手术室后常规监测血压(BP)、心电图(ECG)和脉搏血氧饱和度(SpO2),并建立上肢静脉通道,留置导尿管防止尿潴留。所有患者均采用气管插管静脉全麻:诱导前面罩吸氧去氮5 min,诱导采用咪唑安定0.05~0.1 mg/kg、异丙酚1~1.5 mg/kg、芬太尼2~4 μg/kg、阿曲库铵0.6 mg/kg,静注后行气管插管机械通气,术中间断静注阿曲库铵、芬太尼、持续静注异丙酚,维持麻醉平稳。
表1 3组患者一般情况
1.3 镇痛方法 术毕待患者清醒,气管拔管后将镇痛泵连接于上肢静脉通道,A、B、C 3组PCIA配方分别为丁丙诺啡0.9、1.2、1.5 mg+格拉司琼3 mg,均用生理盐水稀释至100 mL,设定背景输注速度2 mL/h,PCIA剂量0.5 mL/次,锁定时间15 min,术毕时均静注格拉司琼3 mg+芬太尼0.05 mg作为负荷量。
1.4 监测指标 术后2、6、12、24、48 h进行疼痛视觉模拟(VAS)评分和Ramsay镇静评分。VAS评分采用10分制,0分:无痛;10分:剧痛。其中评分<3分:镇痛良好;4~5分:镇痛较好;6~7分:镇痛效果差;>7分:镇痛无效。Ramsay镇静评分,1分:不安静,烦躁; 2分:安静合作;3分:嗜睡,能听从命令;4分:睡眠状态,可唤醒;5分:呼唤反应迟钝;6分:嗜睡,呼唤不醒。其中评分2~4分:镇静满意,5~6分:过度镇静。同时记录各时点的平均动脉压(MAP)、心率(HR)、SpO2、呼吸频率(RR)、PCIA按压次数等指标,观察毒副反应如头晕、嗜睡、恶心呕吐、皮肤瘙痒和呼吸抑制等,呼吸抑制的界限为呼吸频率≤8次/min、鼻导管吸氧时SpO2<90%。
1.5 统计学处理 使用SPSS 13.0统计软件行统计分析,计量资料以±s表示,比较采用t检验;计数资料比较用χ2检验,检验水准α=0.05。
2 结果
2.1 镇痛效果 A组患者术后12、24、48 h VAS评分和PCIA按压次数均显著高于B、C组(P<0.05);3组患者术后2、6 h VAS评分比较差异无统计学意义(P>0.05)。3组患者术后各时间点Ramsay镇静评分比较差异无统计学意义(P>0.05)。见表2、3。
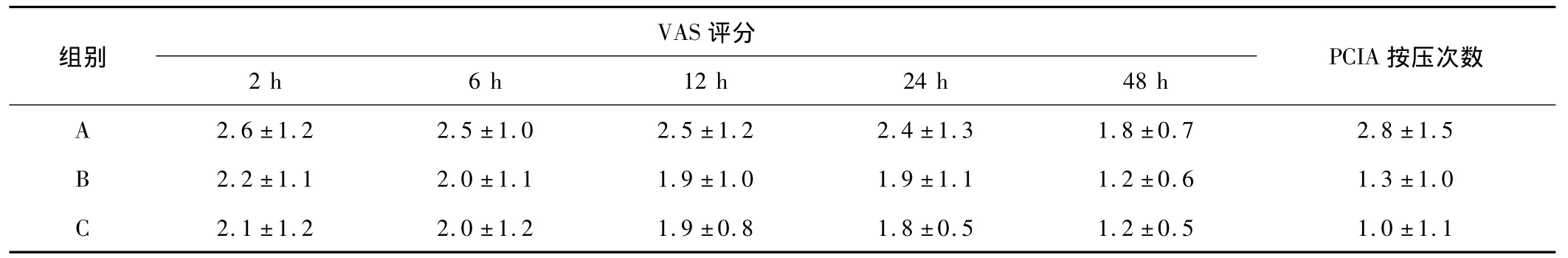
表2 3组患者各时间点VAS评分和PCIA按压次数比较

表3 3组患者各时间点Ramsay镇静评分比较
2.2 呼吸循环变化 3组患者术后各时间点的MAP、 HR、RR比较差异均无统计学意义(P>0.05),见表4。
2.3 毒副反应 主要表现为嗜睡、头晕、恶心呕吐、皮肤瘙痒等,C组嗜睡、头晕的发生率高于A组,但比较差异无统计学意义(P>0.05)。3组均未见呼吸抑制发生。见表5。
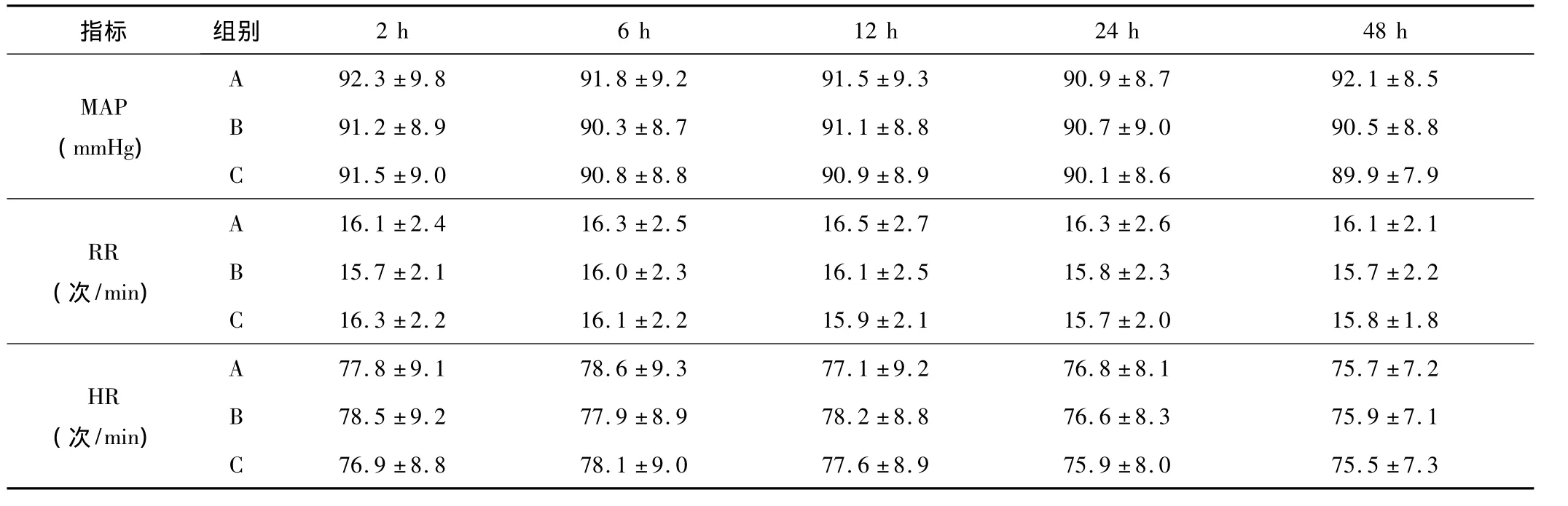
表4 3组患者各时间点循环、呼吸变化比较
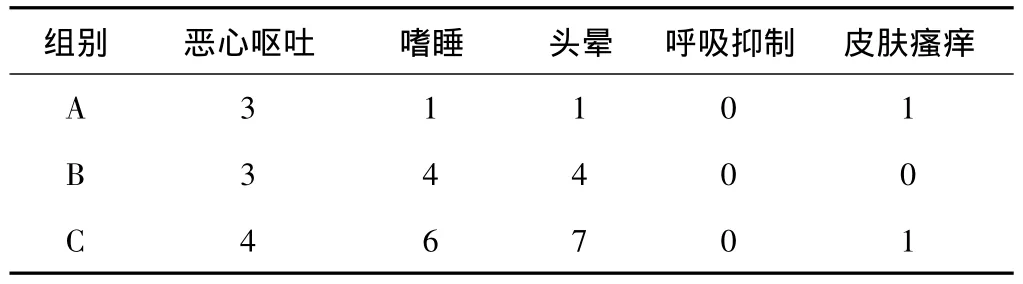
表5 3组患者毒副反应的比较 例
3 讨论
丁丙诺啡是阿片受体激动-拮抗剂,与μ、κ受体识别部位的亲和力基本相当,与δ受体亲和力相对较低,仅为μ受体亲和力的1/20~1/4。丁丙诺啡对μ受体有较高的内在活性,与受体结合率高,结合与分离均较慢,故作用时间长,可达6~8 h,临床用于术后镇痛常以硬膜外给药为主[1]。有学者对丁丙诺啡经PCIA和硬膜外自控镇痛(PCEA)进行了比较研究,结果发现,PCIA组较PCEA组不易引起低血压和心动过缓,血流动力学稳定性更高。由于PCIA免去了硬膜外麻醉操作过程,患者感觉更为满意[2]。且PCIA不受手术部位限制,无局部感染之虑。但由于丁丙诺啡用于术后PCIA的研究较少,如何选择最佳的用药方案,给患者带来安全、舒适的术后镇痛仍是临床探索的课题。本研究目的在于从镇痛效果、安全性等方面探讨丁丙诺啡PCIA的最佳剂量。结果表明:A组PCIA的镇痛效果明显较B、C组差,而C组虽然镇痛效果好,但嗜睡、头晕的发生率高于A组,综合比较而言,B组配方较为合适,镇痛效果满意且毒副反应较少。
虽然本研究中未见呼吸抑制病例,但有研究表明丁丙诺啡亦有较弱的呼吸抑制效应,且与吗啡等纯阿片受体激动剂的呼吸抑制作用有重要区别[3]:1)有升限效应,不随给药剂量的增加而加深;2)等效剂量下丁丙诺啡对氧分压和二氧化碳分压的影响比吗啡、哌替啶、芬太尼轻,安全系数比芬太尼高,值得注意的是,丁丙诺啡与体内阿片受体亲和力强,一旦出现呼吸抑制,则持续时间较长,单纯静注纳洛酮常难以完全拮抗,故术后镇痛时应加强监测,警惕呼吸抑制的发生[4]。临床上使用丁丙诺啡主要的毒副反应为恶心呕吐,由于本研究所有患者术毕时均静注格拉司琼并在镇痛泵内加入格拉司琼,故恶心呕吐发生率较低,程度亦较轻。
综上所述,腹部和盆腔肿瘤手术后PCIA中使用1.2 mg丁丙诺啡,镇痛效果确切,呼吸循环稳定,毒副反应轻,安全性高,值得临床推广应用。
[1] 徐建国.疼痛药物治疗学[M].北京:人民卫生出版社,2007:118-119.
[2] Nishikawa K,Kimura S,Shimodate Y,et,al.A comparison of intravenous-based and epidural-based techniques for anesthesia and postoperative analgesia in elderly patients undergoing laparoscopic cholecystectomy[J].J Anesth,2007,21(1):1-6.
[3] 储靖,陈宁.盐酸丁丙诺啡的研究进展[J].医学综述,2009,15 (2):271-273.
[4] 王远胜,黄漫.丁丙诺啡的药理与术后镇痛[J].国外医学:麻醉学与复苏分册,2003,24(2):82-85.
R826.2+4
B
1673-5412(2011)03-0249-03
尹永胜(1975-),男,主治医师,主要从事临床麻醉工作。E-mail:qdyys418528@sina.com
2011-03-08)

