婴幼儿出生至2岁身长和体重生长轨道变化的随访研究
刘 宇 黎海芪
多数学者认为儿童出生时的身长、体重与生后的生长水平呈正相关[1],或决定以后的生长情况,儿童期应有较稳定的生长轨道。因此,临床上常将体重或身长(身高)曲线发生变化的儿童视为“生长偏离”[2]。Smith等[3]追踪90名正常儿童身长的生长情况发现,约2/3的儿童在2岁内身长百分位线发生改变,之后许多学者相继发现儿童的生长存在变化过程。2000年,Ong等[4]回顾性分析848名儿童的体格生长资料亦发现,2岁时30.7%的儿童体重百分位线和24.9%的儿童身长百分位线高于出生时百分位线水平;24.5%的儿童体重百分位线和20.7%的儿童身长百分位线低于出生时百分位线水平,即儿童出现生长轨道改变现象。2004年,Mei等[2]分析10 844名0~60个月正常儿童体格生长资料后也得出类似的结果,即部分儿童5岁前生长曲线百分位线可发生变化。目前,中国儿童的生长轨道现象尚不清楚,缺乏相关研究数据,均采纳国外研究结果。本课题组回顾性与前瞻性采集门诊体检儿童的资料,随访至2岁,试图分析正常儿童出生至2岁的体格生长情况,以了解儿童早期体格发育状况,并分析儿童身长生长与父母亲身高的相关性,以了解中国儿童的生长轨道。
1 方法
1.1 研究设计 本研究的原始设计为收集外院产科出生的新生儿,但经过预试验发现外院产科出生的新生儿来重庆医科大学附属儿童医院儿童保健科(我院儿保科)随访的失访率较高,故将研究设计改为收集我院儿保科门诊体检的<2月龄±15 d的儿童。由于在纳入标准的设置上,特别是随访要求的严格限制,为收集更多样本量,以满足本研究随访标准的要求。考虑到在研究设计前我院儿保科的门诊记录与目前的门诊记录内容相同,负责测量身长(身高)和体重的儿保科护士为固定的人员,测量标准和仪器相同,均由儿保科护士记录在儿保体检手册上,故除前瞻性收集2009年1月至2010年3月正常儿童健康的体检资料外,尚回顾性收集1996年8月至2008年12月门诊健康体检的儿童资料。
1.2 纳入标准 同时满足以下条件者被纳入:①我院儿保科门诊体检的儿童;②单胎,胎龄37~42周;③随访资料达到如下标准者:首次体检年龄<2月龄±15 d;﹤1岁,随访≥6次(至少每2个月随访1次);~2岁,随访≥2次(至少每6个月随访1次)。
1.3 排除标准 出现以下任一项者予以排除:①足月小样儿;②出生时存在影响体格生长的疾病(如软骨发育不全、先天性甲状腺功能减低症和唐氏综合征);③缺乏出生体重数据者;④生长过程中出现慢性疾病(如慢性腹泻,病程﹥2个月;慢性肺炎,病程﹥3个月)或营养不良者。
1.4 体格生长判断标准 ①生长参数:参照2000年美国CDC儿童生长资料[5];②结合Smith等[3]关于追赶生长和减速生长的定义,考虑到⊿WHZ和⊿WAZ值在生长曲线图上不易准确获得,本研究将追赶生长或减速生长定义为身长或体重百分位较前次年龄段百分位上升或下降≥1条主百分位线,且身长发生百分位线变化后能沿着新生长轨道生长。本研究的连续性资料以P3、P10、P25、P50、P75、P90和P97为主百分位线。
1.5 随访年龄分组 检索与本研究目的相同的相关文献,不同文献的随访年龄分组各有差异,以每3个月和6个月间隔随访居多,本研究将随访年龄更细化,并结合儿童不同年龄段的随访特点,将随访年龄分为<2、~4、~6、~8、~10、~12、~18和~24月龄组。
1.6 测量人员和仪器 前瞻性和回顾性收集的身长及体重数据均由我院儿保科2名护士测量,每次测量2次,取平均值。身长测量采用标准量床,<2岁儿童身长测量均采用横卧位,精确至0.1 cm;体重测量采用盘式杠杆称或坐式杠杆称测量,精确至50 g。首次体检时由测量护士询问并记录父母亲身高,母亲胎次和产次情况。
1.7 测量值计算 体格生长以百分位值表示。不同年龄儿童的随访时间不同,为便于比较,各月龄(月±15 d)组身长和体重均以百分位值表示(采用Epi info 2000软件计算)。因本研究所有儿童均只有出生体重,而无确切出生身长记录,故本研究以首次体检(<2月龄±15 d)测量值为基础值,如有2次测量值,以小月龄测量值为基础值计算百分位值,并计算其Z值。以~24月龄身长百分位值代表2岁时身长百分位值。其余7个年龄组测量值,如测量值≥2次,且各测量值身长百分位线相同者亦以小月龄测量值计算百分位值;如测量值身长百分位线发生变化,则以发生变化的测量值计算百分位值。
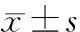
2 结果
2.1 一般情况 回顾性收集儿保科门诊体检儿童856名,符合纳入标准152例;前瞻性收集儿保科体检儿童657名,符合纳入标准179名;共获符合纳入和排除标准儿童资料331名(3 421人次测量数据)。纳入和排除流程见图1。男性172名,平均出生体重为(3.5±0.4)kg;女性159名,平均出生体重为(3.3±0.4) kg。331名儿童的平均基础身长Z值为0.18±0.67。331名儿童父亲平均身高为(172±5) cm,母亲平均身高为(160±5)cm,平均胎次为(1.9±1.1)次,平均产次为(1.0±0.2)次。

图1 研究对象纳入和排除流程图
Fig 1 Study participants according to the inclusion and exclusion criteria
2.2 各月龄组身长和体重的平均值 表1显示,<2岁儿童各月龄组平均身长的生长水平在P50~P75,平均体重的生长水平不稳定,在P40~P90。
2.3 身长生长情况 <2岁儿童179/331名(54.1%)的身长发生246人次追赶生长(229人次追赶生长1条百分位线,17人次追赶生长2条百分位线),其中121名发生1次、50名发生2次、7名发生3次、1名发生4次追赶生长(从P4.3~P76.4)。56/331名(16.9%)的身长出现63人次
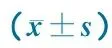


Age/monthGenderMeaLength/cmWeight/kg1M8754.9±1.7(P52.0)4.6±0.5(P60.8)F7553.8±1.8(P53.7)4.4±0.5(P63.5)2M14558.8±1.7(P61.4)6.0±0.6(P83.9)F13657.5±1.8(P63.9)5.5±0.6(P83.1)3M13862.0±1.8(P67.8)7.0±0.7(P88.1)F11360.4±1.7(P68.0)6.4±0.6(P89.0)4M12364.4±1.8(P69.6)7.7±0.7(P87.3)F12962.9±1.7(P71.4)7.1±0.7(P88.4)5M12566.7±1.8(P71.5)8.3±0.8(P85.0)F11165.0±1.7(P72.5)7.6±0.7(P87.5)6M12768.5±1.8(P71.1)8.7±0.9(P79.4)F11266.9±1.8(P73.7)8.0±0.8(P83.4)7M7770.0±1.7(P68.9)9.1±0.9(P74.2)F6468.4±1.7(P71.9)8.5±0.8(P80.6)8M11771.6±1.9(P69.0)9.4±0.9(P69.1)F11469.8±1.8(P68.8)8.7±0.8(P74.4)9M7472.8±2.2(P66.4)9.7±1.0(P65.9)F7171.2±1.8(P68.7)9.0±0.8(P69.3)10M11474.4±2.0(P68.3)10.0±0.9(P61.7)F9672.8±2.0(P70.4)9.3±0.8(P67.3)11M4375.7±2.1(P68.3)10.2±1.0(P57.4)F4974.2±1.6(P71.3)9.5±0.8(P62.8)12M13676.8±2.2(P66.1)10.6±1.0(P59.0)F11875.4±2.0(P70.5)9.9±0.9(P63.4)13M2177.7±1.8(P63.1)10.6±0.6(P51.2)F3177.0±1.9(P75.1)10.2±0.8(P62.6)14M3980.0±2.2(P76.0)11.3±0.8(P64.3)F2877.7±2.0(P70.9)10.1±0.8(P51.0)15M5980.1±2.4(P64.9)11.1±1.1(P50.7)F6478.8±2.3(P70.4)10.6±0.9(P59.7)16M3781.2±2.0(P66.3)11.4±1.0(P52.3)F3679.6±2.3(P67.3)10.7±1.0(P56.6)17M3582.4±2.6(P67.6)11.5±1.0(P50.7)F2980.8±2.2(P68.0)10.7±0.8(P48.8)18M6583.4±2.7(P67.6)11.9±1.1(P56.6)F5582.5±2.4(P75.4)11.2±1.0(P55.7)19M2684.4±2.5(P67.5)11.6±1.0(P42.2)F2983.6±2.5(P76.0)11.6±1.1(P63.2)20M4485.7±2.5(P70.9)12.4±0.9(P59.7)F3283.7±2.3(P67.5)11.4±1.0(P49.2)21M3586.6±2.5(P70.9)12.5±1.2(P58.8)F3285.6±2.7(P77.1)12.0±1.0(P62.8)22M2287.0±2.0(P65.7)12.3±1.0(P48.5)F3886.0±2.5(P72.0)12.0±1.0(P58.8)23M2489.1±2.8(P77.7)13.3±1.5(P69.8)F1886.5±2.6(P67.5)12.1±1.0(P57.3)24M7789.2±2.9(P71.2)13.2±1.4(P64.1)F5187.8±2.7(P71.3)12.5±1.2(P63.0)
Notes Mea: measurements; M: male; F: female
减速生长(均为减速生长1条百分位线),其中49名发生1次、7名发生2次减速生长。96/331名(29.0%)的身长未发生追赶生长或减速生长。
各月龄组追赶生长和减速生长情况见表2和图2,3~4月龄组追赶生长比例最高(34.7%),~10月龄组比例最低(3.0%);各月龄组减速生长比例均较低(0.3%~4.5%)。
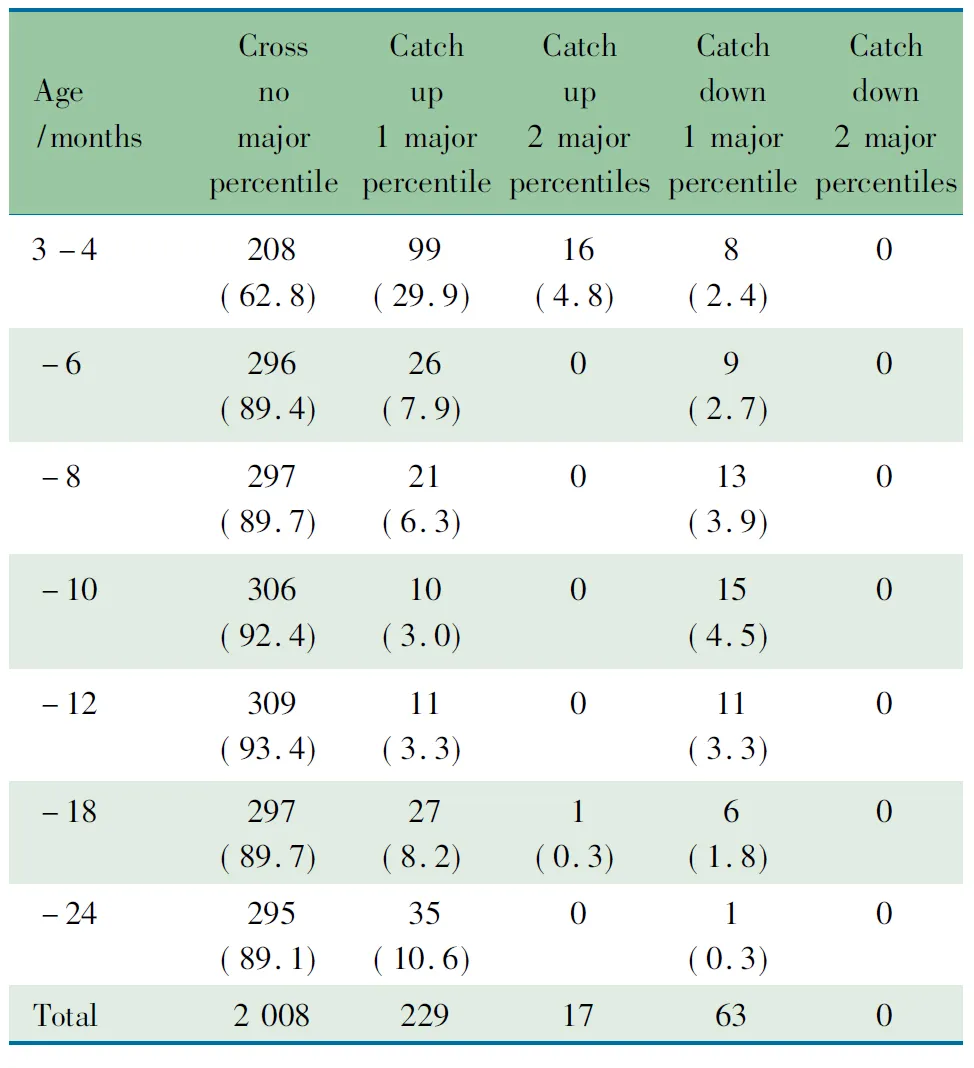
表2 331名儿童身长生长情况[n(%)]

图2 不同随访年龄组儿童身长百分位线变化情况
Fig 2 Percentages of children who crossed major percentiles in height-for-age in different age groups
2.4 体重生长情况 表3显示,<2岁儿童309人次体重发生追赶生长,其中232人次追赶生长1条百分位线,77人次追赶生长2条百分位线。641人次体重发生减速生长,其中596人次减速生长1条百分位线,45人次生长减速2条百分位线。
各月龄组体重生长情况见表3,~6月龄至~24月龄组减速生长比例均较高(29.3%~42.9%),3~4月龄组减速生长比例较低(11.2%);3~4月龄组追赶生长比例较高(35.9%),~6月龄至~18月龄组追赶生长比例较低(3.6%~9.7%),~24月龄组增至24.4%。

表3 331名儿童体重生长情况[n(%)]
2.5 身长变化的影响因素 身长发生追赶生长儿童父亲的平均身高为(172±5)cm,母亲平均身高为(161±5)cm,基础身长Z值为-0.01±0.64;身长发生生长减速儿童父亲的平均身高为(170±5)cm,母亲平均身高为(159±4)cm,基础身长Z值为0.52±0.54;身长未发生减速或追赶生长儿童父亲的平均身高为(172±5)cm,母亲平均身高为(159±5)cm,基础身长Z值为0.35±0.69。
对影响儿童身长变化的因素进行有序Logistic回归分析(表4),结果显示母亲的身高、儿童基础身长Z值与3~6、~12和~24月龄组身长百分位线变化有关,即母亲身高较高的儿童身长有发生追赶生长的趋势,基础身长较低的儿童身长易发生追赶生长;~12月龄组身长变化同时还与父亲身高有关,父亲身高较高是儿童身长发生追赶生长的有利因素;<2岁儿童身长变化与儿童性别、胎次和产次无相关性。
表4 不同月龄组儿童身长变化与影响因素的有序Logistic回归分析
Tab 4 Logistic regression analysis of determinants on shifts in percentiles of linear growth of children in different month age groups

FactorsShiftsoflengthin3-6monthsBPORShiftsoflengthin-12monthsBPORShiftsoflengthin-24monthsBPORFather'sheight0.0220.3670.0570.0391.0590.0030.913Mother'sheight0.1060.0001.1120.0610.0491.0630.0960.0051.101Zscoresofchildren'sbasiclength-1.4020.0000.246-0.8790.0000.415-0.9670.0000.380Male-0.1760.447-0.1230.6380.2430.392Female0.1020.3450.0350.7760.0480.720GravidaParity0.3200.5910.1350.8440.3610.602
Notes OR: odds ratio; catch-down growth=1,length percentiles unchanged=2,catch-up growth=3. “1”,“2”,“3” showed levels
3 讨论
3.1 追赶生长与减速生长的定义标准 生长速度是评价体格生长最重要的指标。身长的增长(或线性生长)直接反映机体非脂肪组织的增长,非脂肪组织的生长潜能受遗传因素决定[6]。在良好的条件下,儿童真正的线性生长速度代表非脂肪组织的生长潜能水平。因此,本研究以儿童身长的发育作为主要观察指标。儿童早期线性生长并不完全遵循生后同一水平或轨道,往往出现生长速度的变化。Ong等[4]将婴幼儿身长、体重发育正常范围定为⊿WHZ、⊿WAZ在±0.67间,⊿WHZ和⊿WAZ﹥0.67为身长、体重发生追赶生长,⊿WHZ和⊿WAZ﹤-0.67为身长、体重发生减速生长。Mei等[2]则定义身长、体重跨越生长曲线主百分位线为追赶生长或减速生长。Smith等[3]在追踪出生至2岁儿童生长状况时亦采用身长、体重跨越生长曲线主百分位线为追赶生长或减速生长。因⊿WHZ和⊿WAZ值在生长曲线图上不易准确获得,为便于临床观察儿童生长情况,本研究的连续性资料以P3、P10、P25、P50、P75、P90和P97为主百分位线,身长或体重百分位较前次年龄段百分位上升或下降≥1条主百分位线定义为追赶生长或减速生长。
3.2 身长生长的变化情况及影响因素 多数学者认为儿童出生时的体格发育水平受母体和宫内生长情况影响较大[7]。Tanner等[8]研究显示,儿童出生身长和成年后最终身高的相关性仅为0.25,提示儿童出生时或胎儿期的体格生长水平不完全决定出生后的生长情况,影响体格生长的基因在出生时并未完全表达[9]。本研究115名儿童3~4月龄时身长发生追赶生长,是发生追赶生长最早和人次最多的年龄组,证实出生后早期儿童的身长生长轨道即可发生改变。有学者认为出生至2岁儿童的体格生长速度表现加速或减速生长的现象可能为矫正宫内的影响,达到遗传决定的生长潜力水平[10]。
本研究结果显示,235/331名(71.0%)<2岁儿童身长(或线性生长)水平发生改变,提示出生时的生长水平并不代表儿童生长潜能,生长潜能在生后一段时间内才逐渐体现。Pinyerd[11]报道儿童身长追赶生长多发生于出生后6个月内,减速生长发生的时间稍晚。本研究179名追赶生长的儿童中部分儿童可连续几次发生追赶生长,达246人次追赶。1名儿童2年内身长发生4次追赶生长,从P4.29~P76.38,表明儿童生后有较大生长潜力。
本研究96/331名<2岁儿童身长百分位线未发生改变,其基础身长Z值大于发生追赶生长儿童的基础身长Z值,但与发生减速生长儿童的基础身长Z值差异不大,提示基础身长与2岁内身长改变有关。Mei等[2]报道54~60月龄时仍有4.4%和2.1%的儿童身高和体重发生追赶生长或减速生长。Tanner等[8]报道儿童2岁身长与成年最终身高的相关性为0.8,提示2岁尚不是儿童生长的最后轨道。
Luo等[12]报道胎儿期与婴儿期身长的增加呈负相关,出生时身长较长的儿童在婴儿期身长出现减速生长现象,出生时身长较短的儿童在婴儿期身长出现追赶生长现象。Rose等[13]报道父母亲身高较高而出生身长较短的儿童或父母身高较矮而出生身长较长的儿童身长的生长趋势是逐渐接近于父母遗传相适应的生长轨道,或出现“回归”(regression toward the mean)现象。Völkl等[14]报道有家族性身材矮小史的儿童可由足月时身长较长逐渐降至2岁时与家族身高一致的生长水平,提示儿童身长变化与出生时身长及遗传有关。本研究结果显示,3~6、~12和~24月龄组儿童身长百分位线变化均与母亲身高、儿童基础身长相关,~12月龄组身长百分位线变化同时还与父亲身高相关,提示父母亲身高可能影响儿童身长生长的不同阶段,原因需进一步研究。
Karlberg等[15]将儿童生长分为婴儿期-儿童期-青春期3个连续又有部分重叠的生长模式。婴儿期的生长开始于胎儿中期,3~4岁逐渐消退,代表“胎儿生长”在出生后的延续,婴儿期生长与营养因素和胰岛素样生长因子的作用有关[16],此期生长激素尚未发生作用。儿童期始于6~12月龄,身高有一个突然增长现象,反映生长激素的作用。青春期儿童身高的生长受生长激素和性激素的共同影响。本研究7~12月龄儿童身长出现跨越百分位线的现象可理解为部分儿童从婴儿期至儿童期的逐渐过渡,即生长激素的作用。因而判断儿童身长变化时除考虑基础身长及遗传因素外,还需考虑儿童期开始年龄(age of childhood onset),避免将正常现象误以为异常,导致不必要的检查和治疗。Liu等[17]分析2 432名儿童的身长资料后发现,儿童期开始年龄延迟1个月将使成年后身高下降0.5 cm。本研究中出生后第2年才首次出现身长追赶生长的儿童及2岁内身长百分位线未发生改变的儿童是否儿童期开始年龄较晚、成年后身高是否较低,需要更长时间的追踪随访。
3.3 体重生长的变化 儿童体重易受营养和疾病等因素的影响,本研究亦显示<2岁儿童平均体重的生长水平百分位线不稳定,但正常儿童同一次测量中不同生长指标,如身长、体重和头围的生长在相近的水平或百分位线[18],因此,身长较短而体重较重的儿童,体重出现减速生长;身长较长而体重较轻的儿童,体重逐渐追赶生长至接近身长水平,故生长过程中体重亦有向身长“回归”的趋势。临床工作中不宜仅以体重百分位线下降或上升判断体重“增长不足”或“超重”,应结合儿童身长跟踪观察。判断儿童的体格生长情况需考虑匀称度,体重追赶生长或减速生长多与身长有关,或与营养、疾病状况有关[19]的事实也提示身长是一个较稳定的观察生长潜力的指标。
3.4 本研究的不足之处 ①因产科均未采集准确出生身长,故无法采用出生身长作为基础值;②儿童的生长期持续时间长,但本研究因时间有限,暂未对2岁后儿童身长和体重百分位线的变化进行跟踪随访,后续研究将对2岁后儿童做进一步的随访。
[1]Jordan IM, Robert A, Francart J, et al. Growth in extremely low birth weight infants up to three years. Biol Neonate,2005,88(1):57-65
[2]Mei Z, Grummer-Strawn LM, Thompson D, et al. Shifts in Percentiles of growth druing early childhood: Analysis of longitudinal data from the California child health and development study. Pediatrics,2004,113(6):617-627
[3]Smith DW, Truog W, Rogers JE, et al. Shifting linear growth during infancy: illustration of genetic factors in growth from fetal life through infancy. J Pediatr,1976,89(2):225-230
[4]Ong KK, Ahmed ML, Emmett PM,et al. Association between postnatal catch-up growth and obesity in childhood: prospective cohort study.BMJ, 2000,320(7240):967-971
[5]Kuczmarski RJ, Ogden CL, Guo SS,et al. 2000 CDC Growth Charts for the United States: methods and development. Vital Health Stat,2002,(246):1-190
[6]Fomon SJ. Assessment of growth of formula-fed infants: evolutionary considerations. Pediatrics, 2004, 113(2): 389-393
[7]Duck SC. Identification and assessment of the slowly growing child. Am Fam Physician,1996,53(7):2305-2312
[8]Tanner JM, Healy MJR, Lockhart RD, et al. Aberdeen Growth Study, Ⅰ: the prediction of adult body measurement from measurements taken each year from birth to five years. Arch Dis Child,1956,31(159):372-381
[9]Rogol AD, Clark PA, Roemmich JN. Growth and pubertal development in children and adolescents: effects of diet and physical activity. Am J Clin Nutr,2000,72(2 S):521-528
[10]Leung AK, Robson WM, Fagan JE. Assessment of the child with failure to thrive. Am Fam Physician, 1993,48(8): 1432-1438
[11]Pinyerd BJ. Assessment of infant growth. J Pediatr Health Care, 1992,6(5 Pt 2): 302-308
[12]Luo ZC, Karlberg J. Critical growth phases for adult shortness. Am J Epidemiol,2000,152(2):125-131
[13]Rose SR, Vogiatzi MG, Copeland KC. A general pediatric approach to evaluating a short child. Pediatr Rev,2005,26(11):410-420
[14]Völkl TM, Haas B, Beier C, et al. Catch-down growth during infancy of children born small (SGA) or appropriate (AGA) for gestational age with short-statured parents. J Pediatr, 2006,148(6): 747-752
[15]Karlberg J, Jalil F, Lam B, et al. Linear growth retardation in relation to the three phases of growth. Eur J Clin Nutr,1994,48(S1):25-43
[16]Leger J, Oury JF, Noel M,et al. Growth factors and intrauterine growth retardation. Ⅰ. Serum growth hormone, insulin-like growth factor (IGF)-Ⅰ, IGF-Ⅱ, and IGF binding protein 3 levels in normally grown and growth-retarded human fetuses during the second half of gestation. Pediatr Res,1996,40(1):94-100
[17]Liu Y, Albertsson-Wikland K, Karlberg J. Long-term consequences of early linear growth retardation (stunting) in Swedish children. Pediatr Res,2000,47(4 Pt 1):475-480
[18]Dietitians of Canada, Canadian Paediatric Society, College of Family Physicians of Canada,et al. The use of growth charts for assessing and monitoring growth in Canadian infants and children. Can J Diet Pract Res,2004,65(1):22-32
[19]David Morley, Hermione Lovel. My name is today: an illustrated discussion of child health, society and poverty in less developed countries. London: Macmillan, 1986

