内固定和全髋置换治疗老年移位型股骨颈囊内骨折的疗效比较
刘晓冬,卢卫忠,陈晓霞,胡志芬
(1.重庆市涪陵中心医院骨科,重庆 400800;2.重庆市中医院骨科,重庆 400000)
随着人口老龄化和步入老龄化社会,老年股骨颈骨折发生逐渐增多。骨折类型和年龄不同,治疗手段差别较大。移位型股骨颈囊内(头下型和经颈型)骨折因骨不连和股骨头缺血坏死发生率较高。对于高龄(>75岁)患者多数学者主张Ⅰ期行半髋或全髋置换术,<60岁的青壮年患者主张采用各种不同的保髋内固定手术;而对 60~75岁的老年患者是采用内固定还是Ⅰ期直接行人工全髋关节置换术,不同学者各有不同的观点[1-3]。为探讨两种方法的可行性,我们对此类患者采用内固定和人工全髋关节置换术两种方法治疗,按随机对照设计研究,比较两种方法的优劣,为合理选择治疗方法提供依据。
临床资料
1 一般资料
2000年 1月 ~2007年 6月,重庆市涪陵中心医院和重庆市中医院骨科共收治移位型股骨颈囊内骨折 156例,男性 43例,女性 113例;年龄 60~75岁,平均 71.5岁。致伤原因:生活、行走跌伤 139例,道路交通伤 15例,高处坠落伤 2例。头下型 69例,经颈型 87例;均为新鲜骨折。术前检查所有患者均存在不同程度的骨质疏松。全身合并症情况:合并糖尿病 17例,慢性支气管炎 18例,心血管疾病25例;合并两种及两种以上疾病者 26例。
病例入选标准:(1)年龄 60~75岁;(2)骨折类型为股骨颈囊内型骨折,成角移位;(3)患者伤前可自由行走;(4)新鲜骨折,手术时间在伤后2周内;(5)能耐受麻醉和手术者,无绝对手术禁忌证;(6)局部和全身无活动性感染病灶;(7)术侧肢体无神经肌肉疾患;(8)符合常规人工全髋置换术前要求。
病例排除标准:(1)年龄 <60岁和 >75岁;(2)受伤 >2周的陈旧性骨折;(3)股骨颈囊内稳定型骨折;(4)有手术禁忌证者;(5)不符合常规人工全髋关节置换术前要求者;(6)伤前髋关节已有病理性改变,如骨关节炎、类风湿关节炎、病理性骨折等;(7)患者和家属依从性差,难以配合治疗和后期康复随访者;(8)患者有认知缺陷,经济条件难以承担后期康复和后续治疗者。
病例分组:与患者及家属充分沟通,向其讲明对于老年股骨颈移位型囊内骨折,目前尚无满意的治疗手段,内固定和人工全髋关节置换术均是可选择的方法,各有其优缺点,征得同意并签定知情同意书。156例中共有 90例符合上述入选标准进入本研究,符合标准的患者先按住院号奇数和偶数随机选择分别进入内固定组和全髋置换组,不足再分别按住院号偶数升序和奇数降序随机分别进入内固定组和全髋置换组。分组结果见表 1,并作均衡性检验。

表1 两组病例的基本情况(n)
2 治疗方法
2.1 术前准备 两组患者常规术前准备均完全相同。入院行皮牵引或穿防旋鞋制动,以减轻疼痛。常规预防褥疮护理,术前适应性训练。完善术前相关检查,如三大常规、心电图、胸部 X线片、血生化、肝肾功、心脏彩超、腹部 B超、肺功能测定、凝血功能、D-二聚体、血黏度等检查,全面评估心、肺、脑、肝、肾等各重要脏器功能情况。请内科各相关专业及麻醉科会诊,协助处理相关合并症,积极治疗使其在短期内得到有效的控制。术前力争控制血压<150/100mmHg、血糖 <8.0mmol/L、血红蛋白 ≥100g/L。术前清洁备皮、清洁灌肠、留置导尿,术前30分钟预防性使用抗生素,备血 200~600m l。
2.2 手术方法 两组患者根据麻醉耐受情况采用硬膜外麻醉或全麻。手术操作由同一组医生完成。内固定组平卧骨科手术床,C臂 X线机监视下利用骨科手术床闭合复位,正侧位透视见骨折复位满意后,术肢固定于骨科手术床,常规消毒铺巾,C臂 X线机监视下经皮闭合平行呈品字形穿 3枚克氏针作为导针,然后沿导针分别作 0.5cm皮肤小切口钻孔,拧入 3枚空心螺钉。术中发现骨折复位固定确有困难者,改变体位,重新消毒铺巾,改行人工全髋置换术。Ⅰ期全髋置换组患者取侧卧位,经髋关节后外侧入路,按常规方法显露、截骨、取出股骨头、处理髋臼和股骨髓腔,根据患者骨质情况分别选择骨水泥型、非骨水泥型和混合型人工全髋关节置换术,使用骨水泥时采用标准第 3代骨水泥技术操作,术毕关节腔内常规置负压引流管。
2.3 术后处理 全麻患者和术中病情不稳定的患者送 ICU监护治疗,待病情稳定后转回病房。患肢术后防旋鞋制动,静力肌肉收缩锻炼,确保引流管通畅。术后常规使用抗生素 3~7天预防感染,皮下注射低分子肝素钠抗凝 3天,预防下肢深静脉血栓形成,次日进行股四头肌等长收缩锻炼,可半卧位坐起,有利于呼吸及泌尿系统护理。全髋置换组术后24~48小时内拔引流管,常规人工全髋关节置换术后功能康复训练。两组均术后 12~15天切口愈合拆线出院。内固定组术后 4周内在床上行术肢髋关节主动活动功能锻炼,4~6周后可下地扶拐不负重行走,以后定期摄片复查,待 X线片显示骨折临床愈合后方弃拐负重行走。骨水泥型人工全髋关节置换术后 3~5天可扶拐部分负重行走,2~3周后可弃拐负重行走;非骨水泥型和混合型人工全髋关节置换术后 1~2周不负重行走,3~7周可扶拐部分负重行走,8~12周后可弃拐负重行走。
2.4 随访与评价 出院后定期门诊随访,随访 24~48个月,平均(28.0±18.0)个月。髋关节功能评价根据 Harris评分法[4]进行评分。综合评价指标[5]包括手术时间、术中失血量、输血量、平均住院日、平均下床时间、平均完全负重时间、总的医疗费用、再手术、并发症情况等。总医疗费用包括住院期间的医疗费和随访康复期间所需的医疗费,内固定组还包括初次手术和再手术所需住院期间的医疗费和随访康复期间的医疗费。内固定组的其他综合评价指标包括初次手术和再手术时所有病例产生的均数。采用双盲法评价,评价者由非手术组医生完成。
结 果
1 临床评价
内固定组 3例在术中因骨折复位固定确有困难改为人工全髋关节置换术,将此 3例的所有评价指标列入全髋置换组,因此,最后进入内固定组的是44例,进入Ⅰ期全髋置换组的是 46例。两组患者均顺利完成手术,术中、术后无并发症发生,所有患者均平稳度过围手术期,切口Ⅰ期甲级愈合。本组均获得随访,随访期间无一例因手术并发症而死亡。内固定组 1例在术后第 5天出现糖尿病酮症酸中毒,入院时空腹血糖为 12.8mmol/L,口服降糖药不满意,改用胰岛素治疗后血糖正常,但术后饮食差,血糖控制不满意,后经胰岛素治疗 3天后病情控制。全髋置换组 1例在术后第 8天出现伤肢深静脉血栓,经溶栓治疗后好转。在随访期间,内固定组因骨不连(11例)、股骨头缺血坏死(10例)而再次行人工全髋关节置换术,出现髋内翻 1例。
2 综合评价指标
内固定组总的平均手术时间与全髋置换组无明显差别(P>0.05),术中失血量及输血量低于全髋置换组(P<0.05),平均住院日长于全髋置换组(P<0.05),下床时间、完全负重时间、医疗费用明显高于全髋置换组(P<0.01),髋关节总的 Harris评分明显低于全髋置换组(P<0.01),详见表 2。
从内固定组已愈合的 23例比较看,内固定组的平均手术时间、术中失血量、输血量、医疗费用、髋关节 Harris评分明显低于全髋置换组(P<0.01),平均住院日长于全髋置换组(P<0.05),而下床时间、完全负重时间明显长于全髋置换组(P<0.01),详见表 3。
从内固定失败再次行人工全髋关节置换手术的21例比较看,内固定失败再手术的平均手术时间、术中失血量、输血量、医疗费用高于全髋置换组(P<0.05),髋关节 Harris评分低于全髋置换组(P<0.05),而平均住院日、下床时间、完全负重时间与Ⅰ期全髋置换组无明显差别(P>0.05),详见表 4。
3 并发症
内固定组出现骨不连 11例,股骨头缺血坏死10例,异位骨化 1例,并发症发生率高达 50%,再手术 21例;全髋置换组出现深静脉血栓 1例,异位骨化 2例,并发症发生率 6.52%,明显低于内固定组(P<0.01),详见表 5。
表2 内固定组与全髋置换组综合评价指标结果比较(±s)
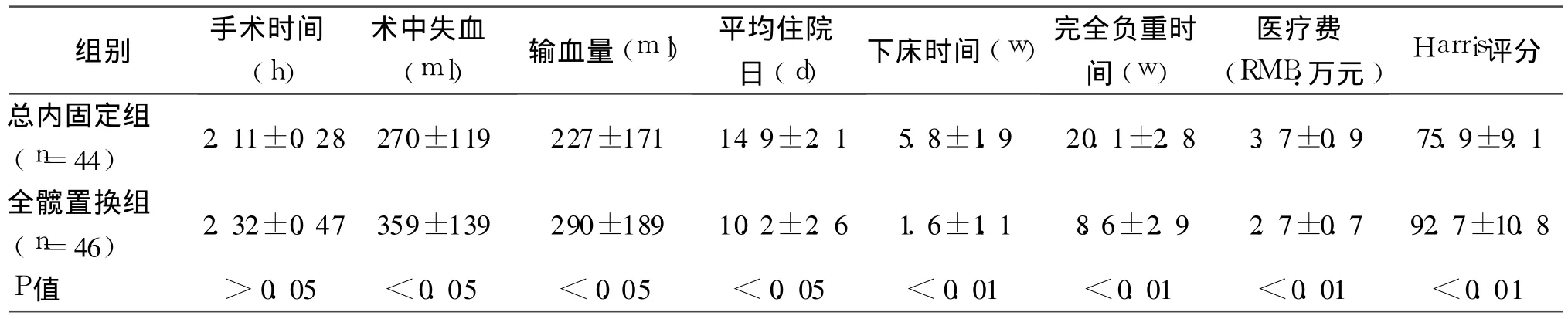
表2 内固定组与全髋置换组综合评价指标结果比较(±s)
组别 手术时间(h)术中失血(ml)输血量(m l) 平均住院日(d)下床时间(w)完全负重时间(w)医疗费(RMB:万元)Harris评分总内固定组(n=44) 2.11±0.28 270±119 227±171 14.9±2.1 5.8±1.9 20.1±2.8 3.7±0.9 75.9±9.1全髋置换组(n=46) 2.32±0.47 359±139 290±189 10.2±2.6 1.6±1.1 8.6±2.9 2.7±0.7 92.7±10.8 P值 >0.05 <0.05 <0.05 <0.05 <0.01 <0.01 <0.01 <0.01
表3 内固定愈合组与全髋置换组综合评价指标结果比较(±s)

表3 内固定愈合组与全髋置换组综合评价指标结果比较(±s)
组别 手术时间(h)术中失血(ml)输血量(m l) 平均住院日(d)下床时间(w)完全负重时间(w)医疗费(RMB:万元)Harris评分内固定愈合组(n=23)0.75±0.29 35±21 0images/BZ_294_921_2733_922_2738.png16.2±2.8 8.2±2.1 29±5.8 1.8±0.6 70.8±8.7全髋置换组(n=46) 2.32±0.47 359±139 290±189 10.2±2.6 1.6±1.1 8.6±2.9 2.7±0.7 92.7±10.8 P值 <0.01 <0.01 <0.01 <0.05 <0.01 <0.01 <0.01 <0.01
表4 内固定再手术组与全髋置换组综合评价指标结果比较(±s)
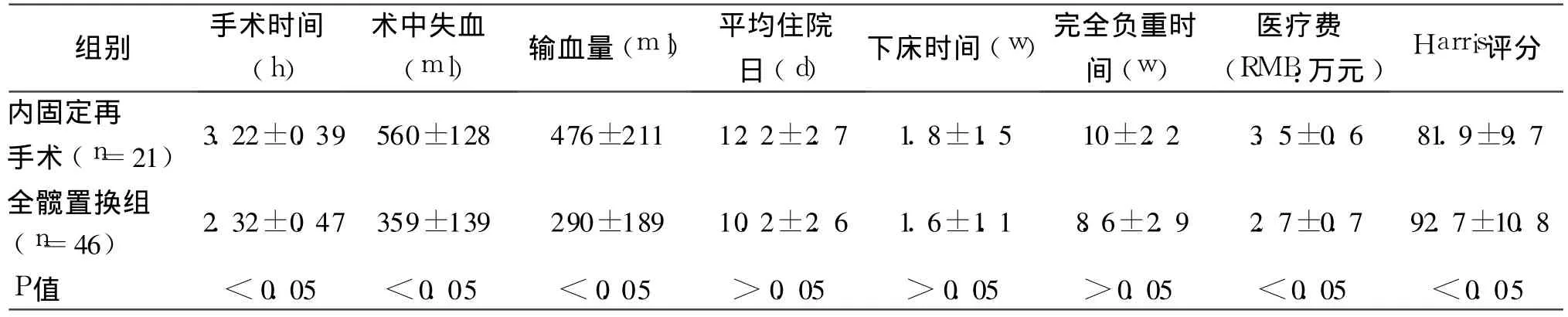
表4 内固定再手术组与全髋置换组综合评价指标结果比较(±s)
组别 手术时间(h)术中失血(ml)输血量(m l) 平均住院日(d)下床时间(w)完全负重时间(w)医疗费(RMB:万元)Harris评分内固定再手术(n=21)3.22±0.39 560±128 476±211 12.2±2.7 1.8±1.5 10±2.2 3.5±0.6 81.9±9.7全髋置换组(n=46) 2.32±0.47 359±139 290±189 10.2±2.6 1.6±1.1 8.6±2.9 2.7±0.7 92.7±10.8 P值 <0.05 <0.05 <0.05 >0.05 >0.05 >0.05 <0.05 <0.05

表5 两种方法总的并发症比较(例)
讨 论
迄今为止,股骨颈骨折对骨科医生仍是一个巨大的挑战,其治疗和结果等许多方面仍遗留有未解决的问题[6]。随着人均寿命的逐年延长,社会越来越老龄化,大量股骨颈骨折及其后遗症患者需要住院和家庭护理,社会和家庭负担越来越重。如何让患者早期下床活动,缩短住院时间,减轻家庭护理,是医生和患者共同追求的目标。特别是老年移位型股骨颈囊内骨折,因骨不连和股骨头缺血坏死发生率较高,治疗相当棘手。多数学者主张对于高龄患者(>75岁)Ⅰ期行半髋或全髋关节置换术,对 <60岁的青壮年患者采用各种不同的保髋内固定手术;而对 60~75岁的老年患者,是采用内固定还是Ⅰ期直接行髋关节置换术,不同学者各有不同的观点[1,2,5]。为探讨两种方法的可行性,我们对此类患者采用内固定和人工全髋关节置换术两种方法治疗,按随机对照设计研究,比较两种方法的优劣,为合理选择治疗方法提供依据。用 Harris评分法评价两种治疗方法的髋关节功能,并对两种治疗方法的手术时间、术中失血量、输血量、平均住院日、平均下床时间、平均完全负重时间、总的医疗费用、再手术、并发症情况等综合评价指标进行评价。
我们的结果表明,内固定治疗组总的平均手术时间与Ⅰ期全髋置换组差别不明显,术中失血量及输血量低于Ⅰ期全髋置换组,而平均住院日长于全髋置换组,下床时间、完全负重时间、医疗费用明显高于全髋置换组,髋关节总的 Harris评分明显低于全髋置换组。从术后综合评价指标和髋关节的功能看,对 60~75岁老年移位型股骨颈囊内骨折,Ⅰ期行人工全髋关节置换术明显优于内固定治疗。作为一种早期的治疗方法,假体置换消除了股骨颈骨折的骨不连和股骨头缺血坏死。对于老年移位型股骨颈囊内骨折,假体置换与内固定相比,可减低再手术率。在 106例患者的分析中,Lu-Yao等[7]发现内固定术后 2年内,骨折不愈合和股骨头坏死发生率高达 20%~30%,再手术率为 20%~36%。我们的结果也表明,内固定术后 2~4年内,骨折不愈合和股骨头坏死发生率高达 47.73%,再手术率为47.73%,而假体置换在该时间段内无再手术病例,再手术率为 0。假体置换后,可允许老年患者立刻负重并恢复活动能力,有利于预防卧床和不活动引起的并发症。我们的结果表明,内固定治疗组的并发症高达 50%,远远高于 Ⅰ期全髋置换组的6.25%。
我们的结果还表明,从内固定组已愈合的 23例单独与Ⅰ期全髋置换组的 46例比较看,虽然平均手术时间、术中失血量、输血量、医疗费用低于全髋置换组,但平均住院日、下床时间、完全负重时间却长于全髋置换组,髋关节 Harris评分低于全髋置换组。从内固定失败再次行人工全髋关节置换术的 21例单独与Ⅰ期全髋置换组的 46例比较看,内固定失败再手术时的平均手术时间、术中失血量、输血量、医疗费用高于全髋置换组,髋关节 Harris评分也低于全髋置换组。内固定失败再次行人工全髋关节置换术,其手术操作难度、程序、复杂程度、对患者的手术创伤等比Ⅰ期行人工全髋关节置换术要大得多[2,3],术后患者功能相对要差一些。
从我们的结果看,为减轻患者的经济负担,让患者早期下床负重活动,提高生活质量,避免骨不连和股骨头缺血坏死,减少再次手术的风险,降低并发症发生率,对 60~75岁老年移位型股骨颈囊内骨折,建议Ⅰ期行人工全髋关节置换术治疗[2,8]。
[1]Davison JN,Calder SJ,Anderson GH,et al.Treatment for displaced intracapsular fracture of the proximal femur:a prospective,randomised trial in patients aged 65 to 79 years[J].JBone Joint Surg(Br),2001,83(6):206-212.
[2]Rogmark C,Johnell O.Primary arthroplasty is better than internal fixation of disp laced femoralneck fractures:ameta-analysis of 14 random ized studies with 2,289 patients[J].Acta Orthop,2006,77(3):359-367.
[3]BhandariM,Devereaux PJ,SwiontkowskiMF,et al.Internal fixation compared with arthrop lasty for displaced fractures of the femoral neck:ameta-analysis[J].JBone Joint Surg(Am),2003,85(9):1673-1681.
[4]Soderman P,Malchau H.Is the Harris hip score system useful to study theoutcome of totalhip replacement[J].Clin Orthop Relat Res,2001,384(11):189-197.
[5]Blomfeldt R,Tornkvist H,Ponzer S,et al.Comparison of internal fixation with total hip replacement for displaced femoralneck fractures:random ized,controlled trial performed at four years[J].JBone Joint Surg(Am),2005,87(3):1680-1688.
[6]Van Balen R,Steyerberg EW,Polder JJ,et al.Hip fracture in elderly patients:outcomes for function,quality of life,and type of residence[J].Clin Orthop Relat Res,2001,390(6):232-243.
[7]Lu-Yao GL,Keller RB,Littenberg B,et al.Outcomes after disp laced fractures of the femoral neck:a meta-analysis of one hundred and six published reports[J].J Bone Joint Surg(Am),1994,76(9):15-25.
[8]Johansson T,Jacobsson SA,Ivarsson I,et al.Internal fixation versus total hip arthroplasty in the treatment of displaced femoral neck fractures:a prospective randomized study of 100 hips[J].Acta Orthop Scand,2000,71(13):597-602.

