肺结节直径及实变肿瘤比等指标在术中淋巴结清扫中的应用价值
金海洋 徐爱晖
肺癌是全球第二大恶性肿瘤,其发病率及死亡率均较高[1]。目前低剂量CT被广泛用于肺癌筛查,同时临床上肺结节患者也随之明显增加[2]。肺结节的良恶性难以鉴别,对于手术时机的选择,往往取决于临床医生的经验。过早的手术不仅存在手术风险,且可能存在过度诊疗。因此术前准确预测淋巴结转移情况,对患者的风险分层、个性化治疗方案的制订、预后评估以及决定新辅助治疗的应用等都有重要意义。肺结节直径和实变肿瘤比(consolidation to tumor ratio,CTR)是胸部CT图像上识别病理性非侵袭性肿瘤或侵袭性肿瘤的公认放射学参数[3]。然而,其与早期(cT1N0M0)浸润性肺癌淋巴结转移的关系研究有限。此研究的目的是确定肺结节直径是否可以预测早期肺癌的淋巴结转移,针对部分实性结节,进一步引入CTR对淋巴结转移进行预测,以期为肺结节患者术中是否需行系统性淋巴结清扫提供新的依据。
资料与方法
一、研究对象
回顾性分析2022年1月-2023年12月我院行肺结节手术,术前CT提示单发肺结节,临床分期为IA期(T1N0M0,结节大小≤3 cm),术后病理证实为浸润性肺癌患者502例。所有患者均接受标准肺段或肺叶切除术+系统性淋巴结清扫术,术前接受实验室检查(CEA、CYFRA21-1),并行头颅MRI、腹部超声、骨扫描、PET-CT等检查排除远处转移可能。入选标准:(1)符合《肺结节诊治中国专家共识(2018年版)》诊断标准。(2)术中行淋巴结清扫的质量符合NCCN指南的推荐。(3)术前完善层距≤1.25 mm的胸部CT检查。(4)术前CT提示单发肺结节。排除标准:(1)病历资料不完整,缺乏影像学或病理资料。(2)术前接受辅助放疗或化疗。(3)其他系统恶性肿瘤转移癌。本研究经安徽医科大学第一附属医院伦理委员会审查批准(PJ2024-01-51)。
二、资料收集
(1)一般临床资料:收集统计患者年龄、性别、有无临床症状(刺激性咳嗽、咳痰、痰中带血、胸闷、胸痛等)、吸烟史。
(2)影像学资料:收集统计患者术前胸部CT结果,包括结节位置、肺结节直径、CTR(实变肿瘤比)。影像学资料均由2位高年资影像科医生共同阅片。其中关于肺结节直径,定义为在肺窗下找到最大界面,并在最大界面下所量取的最长直径;CTR定义为实性成分直径(肺窗下完全掩盖肺内的支气管结构和血管纹理的区域的最大直径)相对于来自肺窗的最大结节直径的比率。
(3)实验室检查及病理资料:收集统计患者术前血清癌胚抗原值(CEA)、细胞角蛋白19片段值(CYFRA21-1)、术后病理情况(包括肿瘤病理类型、肿瘤大小、神经侵犯、脉管癌栓侵犯、淋巴结转移情况)。术后病理资料均由2位高年资病理科医生共同阅片。
三、统计学方法
结 果
一、早期浸润性肺癌淋巴结转移的单因素分析
共纳入502例早期浸润性肺癌患者,其中有88例(17.5%)存在淋巴结转移。在单因素分析中,有淋巴结转移和无淋巴结转移两组在临床症状、吸烟史、肺结节直径、CEA≥5ng/mL、CYFRA21-1、肿瘤大小、脉管癌栓侵犯、病理类型之间差异有统计学意义(P<0.05),而年龄、性别、结节位置、神经侵犯之间差异无统计学意义(P>0.05)(见表1)。
表1 早期浸润性肺癌淋巴结转移的单因素分析
二、早期浸润性肺癌淋巴结转移的多因素分析
以淋巴结转移为因变量(1=有转移;0=无转移),以单因素分析中差异有统计学意义的变量为自变量(临床症状:1=有,0=无;吸烟史:1=有,0=无;CEA:1=≥5ng/mL,0=<5ng/mL;脉管癌栓侵犯:1=有,0=无;病理类型:1=鳞癌,0=腺癌;CYFRA21-1、肺结节直径、肿瘤大小为实测值),将其纳入多因素Logistic分析中,结果显示肺结节直径、CEA、病理类型、脉管癌栓侵犯为淋巴结转移的独立影响因素(见表2)。

表2 早期浸润性肺癌淋巴结转移的多因素分析
三、肺结节直径对早期肺癌淋巴结转移预测价值的评价
ROC曲线结果显示,肺结节直径的曲线下面积为0.672(P<0.001,95%CI:0.610~0.734),最大截止值为17.70mm,灵敏度为81.8%,特异度为50.7%;提示当肺结节直径>17.70mm,早期肺癌发生淋巴结转移的可能性较高(见图1)。
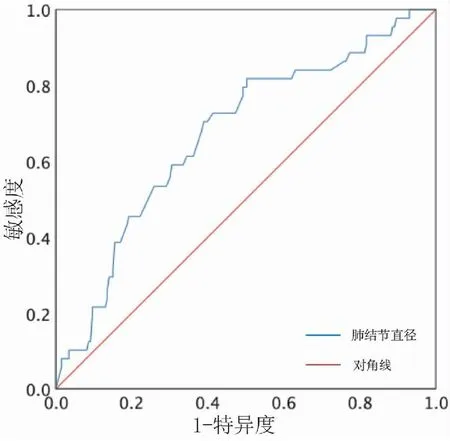
图1 肺结节直径对早期肺癌淋巴结转移预测的ROC曲线
四、术前影像学为部分实性结节的早期肺癌患者淋巴结转移的单因素分析
术前影像学为部分实性结节的260例早期浸润性肺癌患者中,有28例(10.8%)存在淋巴结转移。在单因素分析中,有淋巴结转移和无淋巴结转移两组在肺结节直径、CTR、CEA、CYFRA21-1、脉管癌栓侵犯、病理类型之间差异有统计学意义(P<0.05),而年龄、性别、临床症状、吸烟史、结节位置、肿瘤大小、神经侵犯差异无统计学意义(见表3)。
表3 术前影像学为部分实性结节的早期浸润性肺癌患者淋巴结转移的单因素分析
五、术前影像学为部分实性结节的早期肺癌患者淋巴结转移的多因素分析
以淋巴结转移为因变量(1=有转移;0=无转移),以单因素分析中差异有统计学意义的变量为自变量(CEA:1=≥5ng/mL,0=<5ng/mL;脉管癌栓侵犯:1=有,0=无;病理类型:1=鳞癌,0=腺癌;CYFRA21-1、肺结节直径、CTR为实测值),将其纳入多因素Logistic分析中,结果显示肺结节直径、CTR、CEA、病理类型、脉管癌栓侵犯为淋巴结转移的独立影响因素(见表4)。

表4 术前影像学为部分实性结节的早期浸润性肺癌患者淋巴结转移的多因素分析
六、部分实性结节中肺结节直径和CTR对早期浸润性肺癌淋巴结转移预测价值的评价
ROC曲线结果显示,肺结节直径的曲线下面积为0.654(95%CI:0.542~0.767,P=0.008),最大截止值为19.45 mm,灵敏度为64.3%,特异度为70.8%;CTR的曲线下面积为0.844(95%CI:0.774~0.914,P<0.001),最大截止值为0.717,灵敏度为82.1%,特异度为78.0%,提示在术前CT为部分实性结节的患者中,当肺结节直径>19.45 mm,CTR>0.717,发生淋巴结转移的可能性较高(见图2)。
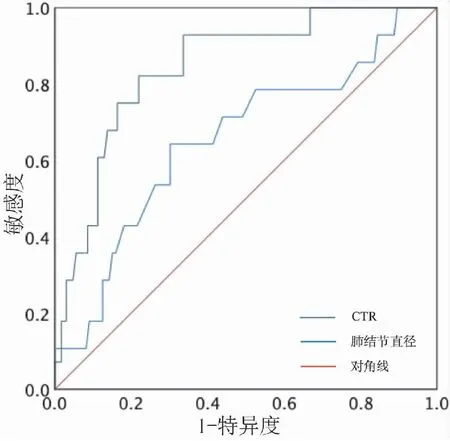
图2 部分实性结节中肺结节直径和CTR对早期肺癌淋巴结转移预测的ROC曲线
讨 论
随着肺癌检查手段的进步和健康检查的普及,肺结节患者明显增加,肺结节按照密度可分为实性结节、亚实性结节,后者又包含纯磨玻璃结节和部分实性结节。目前研究发现结节大小、实性成分增多可作为肺结节病理侵袭性的预测因素[4-5]。因此,肺结节直径和实变肿瘤比(CTR)被引入以指导临床实践,之前已有研究提示,当结节直径大于12 mm时,肺结节发生侵袭性的风险较高[6],应立即行手术切除。肺叶切除术加淋巴结清扫或取样是肺癌的标准手术方式[3],当患者确定需行手术治疗后,术中是否需行系统性淋巴结清扫成为另一个重要的问题,因为淋巴结转移是肺癌转移的主要途径,也是影响患者预后的重要因素之一[7],ⅠA期非小细胞肺癌患者5年生存率可高达80%以上,一旦肺癌患者的病情进展,发生淋巴结转移进入Ⅱ期后,患者的5年生存率降至60%以下[8]。有研究表明,对于早期肺癌患者,选择淋巴结采样和系统性淋巴结清扫可以达到同样的治疗效果[9]。系统性淋巴结清扫的主要优势在于能提供更准确的术后病理分期以指导后续治疗,可以更彻底地切除潜在的局部肿瘤细胞,但其也存在诸多劣势,例如手术及麻醉时间延长,术中出血偏多,术后发生乳糜漏、喉返神经损伤、肺不张、肺感染、心律失常概率增加等。在Ishiguro等[9]的研究中提示,过度清扫淋巴结,会破坏患者的淋巴免疫功能,导致机体免疫抑制,故对于肺癌患者何时行系统性淋巴结清扫仍存有很多争议。本研究证实了肺结节直径及CTR对于早期肺癌淋巴结转移的评估意义,提示了肺结节直径及CTR是早期肺癌淋巴结转移的预测因素。这与先前的研究结果是一致的[10]。在Wang等[11]人的研究中证明结节的最大直径与淋巴结转移相关,但关于最大截止值尚无定论,针对肺结节直径与肺癌淋巴结转移关系,本文通过ROC曲线及计算约登指数发现,肺结节直径的最大截止值为17.70 mm(AUC=0.672,灵敏度为81.8%,特异度为50.7%)。最近的一项研究也提示最大肿瘤直径与淋巴结转移概率呈正相关[12]。由于部分实性结节中既有磨玻璃成分,又有实性成分的特殊性,CTR这一指标在先前的研究中即被用于预测早期肺癌的淋巴结转移,Moon等[10]人的研究提示CTR≤0.5为预测淋巴结转移的重要分界点。但同时,0.86[13]和0.8[14]也被报道与阳性淋巴结相关。本研究中,术前CT检查为部分实性结节的患者,CTR预测淋巴结转移的最大截止值为0.714(AUC=0.844,灵敏度为82.1%,特异度为78.0%)。这与Shao等[15]人研究中的最大截止值0.795相似。关于CTR截止值的差异,可能是由于研究人群的差异所导致的。本研究还发现,部分实性结节人群肺结节直径预测淋巴结转移的最大截止值为19.45 mm,但灵敏度(64.3%)及特异度(70.8%)均明显低于CTR。因此,针对术前CT为部分实性结节的患者,我们认为,CTR对早期肺癌淋巴结转移进行预测更有效,可以为此类肺癌患者术中是否需行系统性淋巴结清扫提供重要参考。
在肺癌应用最广泛的肿瘤标记物为CEA。Moon等[16]研究也显示肿瘤直径≤3 cm的周围型非小细胞肺癌,CEA水平是淋巴结转移的重要预测因素,但在Cho等[17]人的研究发现,是否淋巴结转移与术前CEA水平无明显差异。在本研究中,通过单因素及多因素分析发现,CEA≥ 5ng/mL的患者发生淋巴结转移的比例明显高于CEA<5 ng/mL的患者,提示CEA水平与患者术前分期相关,这与CEA水平可能提高肿瘤的侵袭性相关,但具体机制尚不明确,需进一步研究。
针对肺癌病理类型与肺癌淋巴结转移的关系,Asamura等[18]人的研究提示≤2 cm的鳞癌淋巴结转移明显低于腺癌(6.3%vs21.2%),在本研究中,466例肺腺癌患者中,共有79例发生淋巴结转移,占比17.0%,30例鳞癌患者共有7例发生淋巴结转移,占比23.3%。但30例鳞癌患者术前CT检查有28例为实性结节,且26例肺结节直径大于27.5mm,故本文认为,出现此差异的原因为本研究纳入了所有临床Ⅰ期肺癌患者,肺腺癌比例明显高于鳞癌,而先前的研究中仅纳入cT1a-b患者。在本研究中,我们还发现,术后病理提示血管侵犯与肺癌淋巴结转移相关,有血管侵犯的54例患者中,共有40例发生淋巴结转移(74.1%),而无血管侵犯的448例中仅有14例发生转移(3.1%)。Ito等[19]人的研究中同样提示了血管侵犯为淋巴结转移的重要危险因素。Neri等[20]人报道了血管侵犯与上皮-间充质转化(EMT)和癌症干性(CS)的相关性,这可能导致不良结局,但血管侵犯的内在分子机制尚待探索。
综上所述,肺结节直径是评估早期肺癌淋巴结转移的良好指标。针对术前CT为部分实性结节的患者,可引入CTR这一指标更好地预测淋巴结转移状态。同时CEA水平、肿瘤病理类型、脉管癌栓侵犯与淋巴结转移之间也具有一定的相关性,可作为综合评估因素,为肺结节患者手术时是否需行系统性淋巴结清扫提供更全面的证据。本研究不可避免地存在一定的局限性。首先,该项研究为回顾性研究,相比前瞻性研究缺乏一定的说服力。其次,本研究仅针对单发肺结节进行讨论,多发性肺结节的处理策略不同于单发结节,其结节直径与CTR对淋巴结转移的预测价值尚需进一步探索。同时此项研究尚缺乏临床随访数据,以分析对比术前评估未发生淋巴结转移,术后证实为淋巴结转移的患者是否可以从单纯手术中获益。另外,此研究中为单中心的研究,仅能体现本地区的特征,存在淋巴结转移的患者仅88例,需扩大样本量进一步验证。因此,其结果的普遍性有待商榷,需多中心进一步验证。

