妊娠期急性脂肪肝患者住院时间影响因素分析及预测模型建立
邓桂花 孙亚纯 王雷萍 龙馨妍 袁顺玲 袁小澎 孟庆宝
(深圳市人民医院1.输血科2.检验科, 广东 深圳 518001)
孕产妇死亡率一直是备受关注的公共卫生问题,联合国在2000 年将改善孕产妇健康(即孕妇死亡率降低四分之三,到2015 年实现普遍享有生殖保健)列为8 个“千年发展目标”之一。 针对我国国情,国家卫生健康委员会表示将以实施基本公共服务项目和妇幼重大专项为载体,提高孕产妇和儿童健康管理率,改善服务质量。 妊娠期急性脂肪肝(acute fatty liver of pregnancy,AFLP)是1 种产科妊娠晚期危重疾病,该病病情凶险,严重威胁孕产妇的生命安全[1]。 据报道AFLP 产妇致死率高达18%,围产儿死亡率曾约高达23%~66%[2-3]。 随着人们对AFLP 的不断认识与重视,近年来该病致死率已有所下降[4]。 但大多数AFLP 患者确诊后仍需进行长时间的住院治疗[5],增加了患者的经济压力,同时也给日益紧张的医疗资源带来负担。 本研究回顾性分析本院近15 年AFLP 患者资料,旨在探讨影响AFLP 患者住院时间的相关因素,尝试建立AFLP 住院时间预测模型,辅助早期干预、缩短AFLP 患者住院治愈时间,以期改善患者的预后。
1 资料与方法
1.1 病例来源
本研究通过病历检索系统收集2008 年1 月至2023 月1 月本院收治的AFLP 患者共57 名,根据纳入排除标准,最终纳入49 份病例资料作为研究对象。 纳入标准:所有AFLP 患者至少满足6 项或以上Swansea 诊断标准[6]。 病历排除标准:1)临床病历资料不完整;2)既往有病毒性肝炎同时或者合并其他肝功能不全疾病;3)患者同时或者合并严重心脑血管、肿瘤等恶性疾病。
1.2 观察指标
通过病历系统收集以下研究资料。 1)患者一般资料,包括住院天数、年龄、入院孕周、孕产史、分娩方式、妊娠结局、术前是否黄疸、术前是否阴道流血流液、术前血压血糖(GLU)情况、产后需血浆置换次数。 2)分娩后发生的并发症包括:妊娠后合并感染、急性肾损伤、产后大出血、弥散性血管内凝血(DIC)、 肝 性 脑 病、 多 器 官 功 能 障 碍 综 合 征(MODS)、患者产后存活情况。 3)患者入院后术前实验室指标。 血常规指标:白细胞计数(WBC)、血红蛋白浓度(Hb)、红细胞压积(Hct)、血小板计数(Plt)。 凝血指标:凝血酶时间(TT)、凝血酶原时间(PT)、活化部分凝血活酶(APTT)、纤维蛋白原测定(Fib)、国际标注化比率(INR)。 肝功能指标:谷草转氨酶(AST)、谷丙转氨酶(ALT)、总胆红素(TBIL)、直接胆红素(DBIL)、间接胆红素(IBIL)、白蛋白(Alb)、血氨(BA)。 肾功能指标:肌酐浓度(Cre)、尿素氮(BUN)。
1.3 分组及定义说明
“住院天数”和“产后血浆需置换次数”数值均呈偏态分布,据其中位数进行分组[7]。 1)“住院天数”分组:A 组:住院天数<12 d;B 组:住院天数≥12 d。 2)“产后血浆需置换次数”分组:“产后需血浆置换次数<4 次”组和“产后需血浆置换次数≥4次”组。
1.4 临床实验室指标
根据参考值范围定义:Plt 降低(<125×109/L);TT 延长(>21 s);PT 延长(>14.5 s);APTT 延长(>43 s);Fib 降低(<2 g/L);ALT 升高(>40 U/L);AST 升高(>45 U/L);Alb 降低(<35 g/L);TBIL 升高(>20 μmol/L);DBIL 升高(>6 μmol/L);IBIL 升高(>16 μmol/L);Cre 浓度分类:“0”为Cre <133 μmol/L、肾功能正常,“1”为Cre:133~177 μmol/L、肾功能代偿期,“2”为Cre:178 ~442 μmol/L、肾功能失代偿期,“3”为Cre:443 ~707 μmol/L、肾功能衰竭期,“4”为Cre>707 μmol/L、尿毒症期;BUN 升高:BUN>7.5 mmol/L;BA 升高:BA >51 μmol/L;GLU 降低:GLU<3.9 mmol/L。
1.5 出院标准
除死亡病例外,AFLP 患者消化道症状消失,肝脏功能、肾脏功能及凝血功能逐渐恢复正常,需满足:ALT 和AST 均<80 U/L,TBIL<20 μmol/L;BUN<7.5 mmol/L,Cre<133 μmol/L;PT<14.5 s,APTT<43 s。
1.6 统计学分析
2 结果
2.1 AFLP 患者术前一般实验室计量资料分析(按住院时间分组)
49 名患者分娩平均年龄(30.2±5.9)岁,入院平均孕周36 周±2 天,住院天数5~70 d。 A 组和B 组患者的年龄、分娩孕周、术中出血量与补液量、血GLU 无差异(P>0.05)。 B 组患者的住院天数(P<0.01)、术前TT(P<0.01)、术前PT(P<0.05)、术前APTT(P<0.01)、术前TBIL(P<0.05)、术前IBIL(P<0.01)、术前Cre(P<0.01)显著高于A 组。 B 组患者术前Plt(P<0.05)与术前Fib 含量(P<0.01)明显低于A 组(表1)。
表1 按住院时间分组AFLP 患者术前实验室结果比较(±s/MQR)Table 1 Comparison of preoperative laboratory results in AFLP patients grouped by length of hospital stays(±s/MQR)
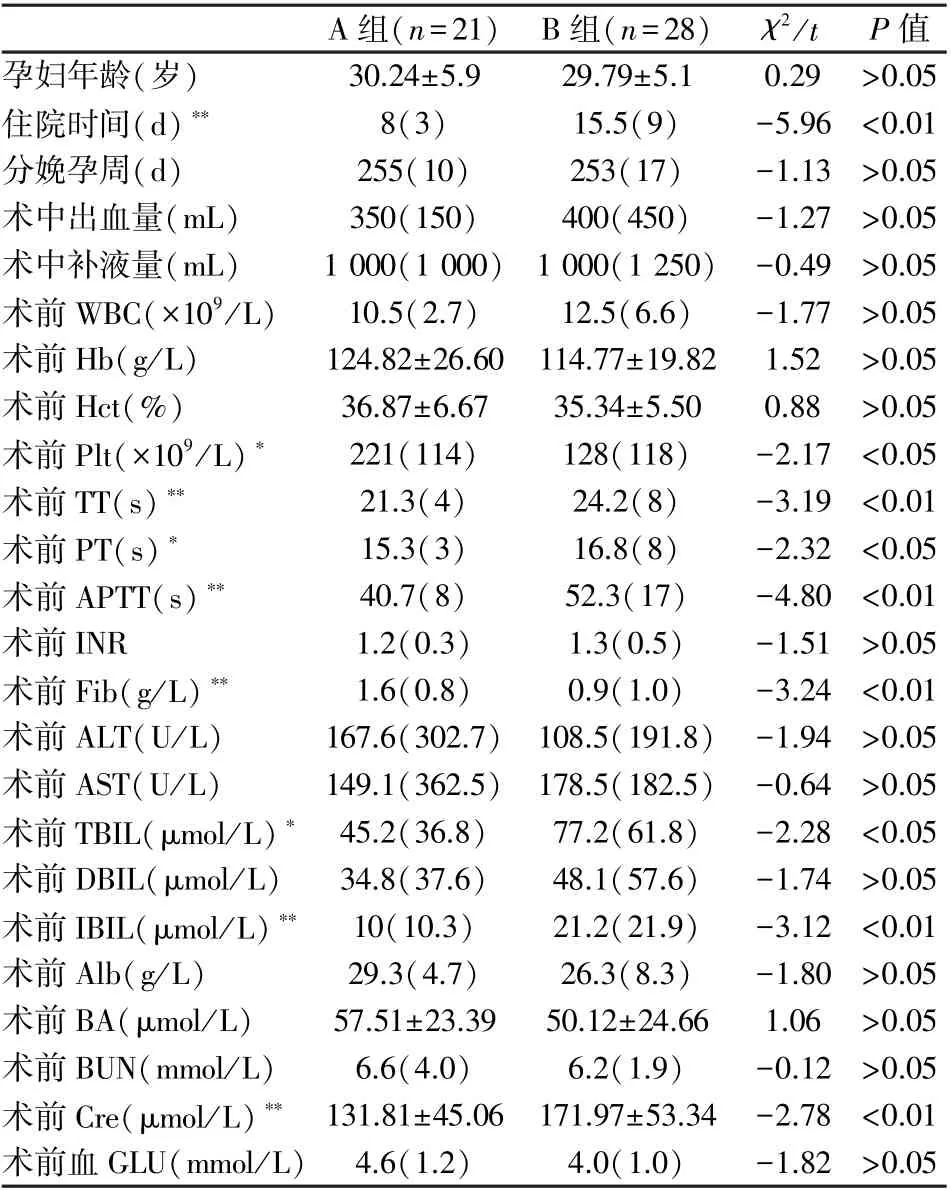
表1 按住院时间分组AFLP 患者术前实验室结果比较(±s/MQR)Table 1 Comparison of preoperative laboratory results in AFLP patients grouped by length of hospital stays(±s/MQR)
*该指标组间比较P<0.05;**该指标组间比较P<0.01。
A 组(n=21) B 组(n=28) χ2/t P 值孕妇年龄(岁) 30.24±5.9 29.79±5.1 0.29 >0.05住院时间(d)** 8(3) 15.5(9) -5.96 <0.01分娩孕周(d) 255(10) 253(17) -1.13 >0.05术中出血量(mL) 350(150) 400(450) -1.27 >0.05术中补液量(mL) 1 000(1 000) 1 000(1 250) -0.49 >0.05术前WBC(×109/L) 10.5(2.7) 12.5(6.6) -1.77 >0.05术前Hb(g/L) 124.82±26.60 114.77±19.82 1.52 >0.05术前Hct(%) 36.87±6.67 35.34±5.50 0.88 >0.05术前Plt(×109/L)* 221(114) 128(118) -2.17 <0.05术前TT(s)** 21.3(4) 24.2(8) -3.19 <0.01术前PT(s)* 15.3(3) 16.8(8) -2.32 <0.05术前APTT(s)** 40.7(8) 52.3(17) -4.80 <0.01术前INR 1.2(0.3) 1.3(0.5) -1.51 >0.05术前Fib(g/L)** 1.6(0.8) 0.9(1.0) -3.24 <0.01术前ALT(U/L) 167.6(302.7) 108.5(191.8) -1.94 >0.05术前AST(U/L) 149.1(362.5) 178.5(182.5) -0.64 >0.05术前TBIL(μmol/L)* 45.2(36.8) 77.2(61.8) -2.28 <0.05术前DBIL(μmol/L) 34.8(37.6) 48.1(57.6) -1.74 >0.05术前IBIL(μmol/L)** 10(10.3) 21.2(21.9) -3.12 <0.01术前Alb(g/L) 29.3(4.7) 26.3(8.3) -1.80 >0.05术前BA(μmol/L) 57.51±23.39 50.12±24.66 1.06 >0.05术前BUN(mmol/L) 6.6(4.0) 6.2(1.9) -0.12 >0.05术前Cre(μmol/L)** 131.81±45.06 171.97±53.34 -2.78 <0.01术前血GLU(mmol/L) 4.6(1.2) 4.0(1.0) -1.82 >0.05
2.2 AFLP 患者术前实验室检测评估比较(按住院时间分组)
49 名AFLP 患者实验室检结果异常超过总人数50%,其中凝血指标:术前TT 延长(71.43%)、术前PT 延长(75.51%)、术前APTT 延长(69.39%)、术前Fib 降低(79.59%);肝功能指标:术前ALT 升高(93.88%)、术前AST 升高(95.92%)、术前Alb降低(87.76%)、术前TBIL 升高(95.92%)、术前DBIL 升高(97.96%);肾功能指标:术前Cre 升高(59.18%)。 按住院时间分组比较:B 组术前TT 延长(P<0.05)、术前APTT 延长(P<0.01)、术前IBIL升高(P<0.01)、术前Cre 浓度升高(P<0.05)、产后需血浆置换次数≥4 次(P<0.01)显著高于A 组(表2)。
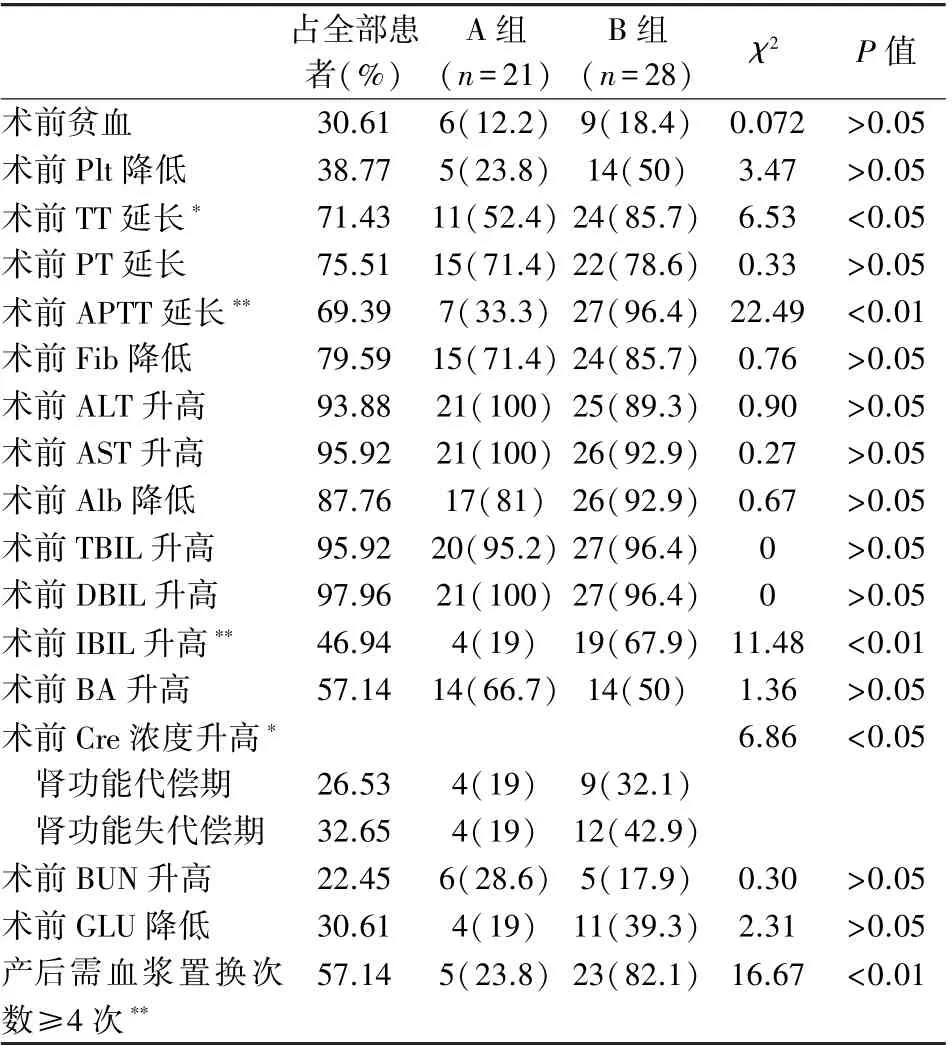
表2 按住院时间分组AFLP 患者术前实验室检测评估比较[n(%)]Table 2 Evaluation and comparison of preoperative laboratory tests in AFLP patients grouped by length of hospital stays[n(%)]
2.3 AFLP 患者术前临床特征和产后不良后果比较(按住院时间分组)
49 名AFLP 患者临床特征:经产妇(53.06%)稍多,以单胎(77.55%)、孕育男胎(63.27%)、剖宫产(81.63%)为主。 57 名患者中仅死亡1 人,死亡率1.75%。 B 组患者发生黄疸(P<0.01)、妊娠后合并感染现象(P<0.01)显著高于A 组(P<0.05)。AFLP 其他常见分娩不良后果以及孕妇死亡率、分娩次数、分娩方式和胎儿性别、胎儿个数二者之间无明显差异(P>0.05)(表3)。

表3 2 组AFLP 患者术前临床特征和产后不良后果比较[n(%)]Table 3 Comparison of preoperative clinical features and postpartum adverse outcomes in 2 groups of AFLP patients[n(%)]
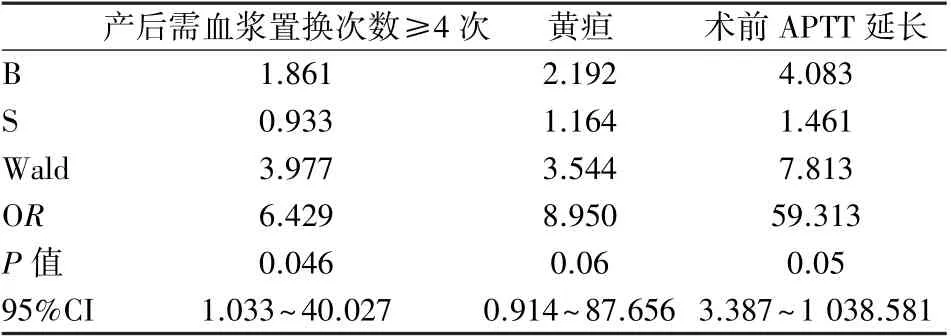
表4 基于AIC 最小值建立AFLP 患者住院时间逻辑回归预测模型Table 4 A logistic regression prediction model for hospital stays of AFLP patients was established based on the minimum AIC value
2.4 影响AFLP 患者住院时间因素分析
单因素Logistic 回归分析显示与AFLP 住院时间相关指标:黄疸(P<0.05)、妊娠后合并感染(P<0.01)、产后需血浆置换≥4 次(P<0.001)、术前TT延长(P<0.05)、术前APTT 延长(P<0.05)、Cre 浓度升高(P<0.05)。 将以上6 个自变量纳入多因素二元Logistic 回归分析,分析过程中采用逐步选择法(step-wise selection)来简化模型,最终根据AIC指标最小值结果,3 个预测变量被保留在模型中,分别是:产后血浆置换≥4 次(OR=6.429,P<0.05)、黄疸(OR=8.950,P>0.05)、术前APTT 延长(OR=59.313,P>0.05)(表3~4)。
2.5 AFLP 患者住院时间预测模型建立
以住院时间≥12 d 作为结局因变量,根据AIC结果最小值纳入“产后需血浆置换次数≥4 次”、“黄疸”、“术前APTT 延长”3 个自变量指标建立拟合能力与复杂度之间最佳平衡的Logistic 逐步回归预测模型。 另外,模型经过Omnibus 检验(χ2=37.768,P<0.01),表明本次拟合模型总体有意义;经霍斯默-莱梅肖检验(χ2=3.535,P>0.05),也显示该模型拟合优度较高。 在逻辑回归基础上使用正则化技术和自主化技术建立正则化线性逻辑模型,结果:黄疸、妊娠后合并感染、产后血浆需置换次数≥4 次和术前APTT 延长的置信区间均≥0,显示以上因素在AFLP 住院时间2 组中具有显著性差异,与逐步逻辑回归分析结果高度一致(表5)。

表5 正则化线性逻辑模型摘要Table 5 Abstract of regularized linear logic model
2.6 通过绘制ROC 曲线评估AFLP 患者住院时间预测模型效能
以预测概率0.5 为判别分界点,根据AUC 大小评估模型预测效能,分析如下:纳入3 个自变量的Logistic 逐步回归模型(AUC =0.943,95% CI:0.884~1.000,P<0.01)、产后需血浆置换≥4 次(AUC =0.792,95% CI:0.657 ~0.927,P<0.01)、黄疸(AUC=0.714,95% CI:0.568 ~0.860,P<0.05)、术前APTT 延长(AUC =0.815,95% CI:0.682 ~0.949,P<0.01)。 最终,我们在图1 中加入了Ridge(AUC =0.944,95% CI:0.877 6 ~0.989 8,P<0.01)和Lasso(AUC =0.946,95% CI:0.881~0.991 5,P<0.01)的ROC 曲线,分析发现上述2 种方法建模预测性能也仅略优于逐步逻辑回归法预测模型(图1)。 Logistic 回归模型预测AFLP 患者住院时间效能最佳时对应最大约登指数为0.75,此时灵敏度为89.3%,特异度为85.7%,阳性预测值86.2%,阴性预测值88.9%。
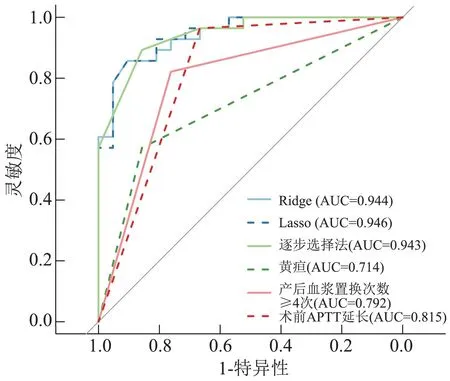
图1 ROC 曲线图评估模型预测性能Figure 1 ROC curves evaluating the predictive performance of the model
2.7 通过绘制校准散点图评估AFLP 患者住院时间预测模型校准度
根据二元回归预测模型Hosmer-Lemeshow 检验列联表中的实际观测值和模型预测值绘制校准散点图,Hosmer-Lemeshow 检验χ2=1.264,P>0.05,提示模型预测值与实际观测值之间无统计学差异,预测模型有较好的校准能力(图2)。
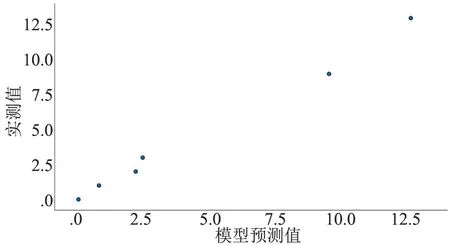
图2 校准散点图评估模型校准度Figure 2 Calibrate scatter plots evaluating model calibration
3 讨论
AFLP 是1 种好发于妊娠晚期,严重威胁母婴生命健康的重症疾病。 尽管近年来对AFLP 越发重视,发生母婴死亡现象已有所降低[5,8],但此类患者平均住院时间依旧较长。 例如在本研究中患者住院治疗时间最长达70 d,给患者家庭、国家医保和医疗卫生系统都带来压力。 本研究通过对AFLP 术前相关实验室检查、临床特征和术后并发症等可能延长患者住院时间的相关因素进行探讨,旨在发现AFLP 患者长时间住院的影响因素,通过早期对症干预缩短患者治愈时间。
本研究中,我们根据住院时间进行分组,统计分析发现住院时间长的B 组患者术前凝血指标TT、PT、APTT 时间和肝功能指标TBIL、IBIL、Cre 浓度明显高于住院时间短的A 组患者。 同时,根据本院参考范围定义划分的术前TT 延长(>21 s)、APTT 延长(>43 s)、IBIL 升高(>20 μmol/L)和Cre浓度异常升高(>177 μmol/L)的患者B 组明显多于A 组。 另外,B 组患者术前Plt 与术前Fib 含量明显低于A 组。 研究结果提示AFLP 患者住院时间延长与术前凝血功能异常和肝功能异常密切相关。 郭咏梅等[9]发现AFLP 不良预后与Plt、PT 和APTT 相关。 本研究单因素Logistic 回归分析确认术前黄疸、术前TT 延长、术前APTT 延长、术前肌酐浓度升高、妊娠后合并感染、产后需血浆置换≥4次是AFLP 患者住院时间延长的影响因素。 AFLP是1 种常染色体隐形遗传病,其病因目前尚未明确。 大多数研究认为AFLP 病生机制可能是由于机体内线粒体脂肪酸氧化过程中负责中长链脂肪酸氧化酶缺陷,造成机体肝细胞急性坏死,继而发生:1)胆红素、血氨等假性神经递质体内蓄积;2)影响肝脏合成相关的生长因子、凝血因子和纤维蛋白原等物质,发生凝血功能障碍;3)内毒素刺激产生细胞因子加重机体免疫损伤,造成机体血流动力学不稳定和多脏器损伤[10]。 杨宏富等[11]回顾性分析了64 名AFLP 患者临床资料,发现死亡组的PT延长和Cre 升高比例明显高于存活组,提示AFLP凝血功能障碍和肝功能受损程度与病情严重性密切相关。 刘海霞等12]也认为PT、TBIL、DBIL、Cre、转氨酶水平与AFLP 患者住院天数密切相关,与本研究基本一致。
AFLP 发生常见于孕32 ~38 周,最早可发生于孕23 周[13],本研究中AFLP 患者发病时间为孕29~41 周,平均36 周±2 天,与之前研究[13]基本吻合。 有研究[14]报道,初产妇AFLP 发生率较经产妇高,该病无种族地理特异性,低体质指数人群发生率高。 双胎、多胎妊娠是AFLP 的危险因素。 本研究中,AFLP 孕妇以单胎孕育男胎采取剖宫产为主,大多数孕妇出现了产前消化道症状(71.4%),部分患者出现术前黄疸(38.78%)、妊娠后合并感染(51.02%)、产后宫缩差(48.98%),提示孕晚期黄疸患者产前若出现消化道症状应重视,观测是否有发生AFLP 风险,并且产后也应重视监测AFLP 患者产后子宫收缩不良情况和预防感染发生。 本研究中不同住院天数组间初产妇、双胎妊娠、孕育男胎和剖宫产比例无显著差异,但是住院时间长患者产前出现黄疸和妊娠后合并感染现象显著高于住院时间短患者,提示产前AFLP 肝功能不良患者若发生产后感染问题将可能明显延长AFLP 患者治愈时间。 付丽华等[7]证实感染是影响AFLP 患者治愈时间的因素之一,与本研究一致。 AFLP 患者因肝内巨噬细胞受损导致机体免疫力降低,容易诱发感染。 感染可能作为病因参与AFLP 的发生,也可能作为诱因加重AFLP 临床症状[7]。 所以,建议术前预防性使用抗生素,术中注意无菌操作避免发生感染,这将成为管理缩短AFLP 治疗时间的重要环节。
AFLP 患者及时终止妊娠后,临床除了常规药物治疗,危重患者常需采取血浆置换改善患者肝功能,以促进产后恢复。 血浆置换通过清除人体内毒素、维持酸碱平衡、补充凝血因子等帮助AFLP 患者恢复肝脏和肾脏功能,降低病死率。 有研究报道,选择序贯器官衰竭量表(SOFA)评分4 ~9 分的患者进行血浆置换治疗效果最佳[15]。 一般来说,病情危重患者需要血浆置换次数与病情严重度成正比[16]。 在本研究中,住院时间长的产后血浆置换需≥4 次的患者居多,患者产后血浆置换次数可能为预测AFLP 住院时间延长危险因素之一。
本研究以住院时间≥12 d 作为结局因变量,根据AIC 指标最小值结果,“产后需血浆置换次数≥4次”、“产前黄疸”、“术前APTT 延长”3 个自变量被保留在逻辑回归预测模型中。 本研究通过单因素分析筛选出6 个与AFLP 住院时间延长相关的独立变量,而AFLP 发病率低导致本研究病例数较少,因此我们在逻辑回归分析的基础上加入正则化技术以建立正则化线性逻辑模型用于分析解决模型过拟合问题,并通过自主化技术为每个模型获取了估计效应大小的置信区间(Lasso 和Ridge)。 根据正则化线性逻辑预测模型显示“产前黄疸”、“妊娠后合并感染”、“产后血浆需置换次数≥4 次”和“术前APTT 延长”的置信区间均≥0,表明以上因素在不同住院时间分组的AFLP 患者中具有显著性差异,此结果与逐步法逻辑回归高度一致。 值得注意的是,“术前APTT 延长” 在2 种收缩建模方法(Lasso 和Ridge)中的置信区间都明显偏离了零,因此推断“术前APTT 延长”是影响AFLP 患者住院时间延长的1 个重要指标。
最后,我们通过绘制ROC 曲线和校准图评估建立预测模型区分度和校准度。 根据ROC 曲线面积大小结果显示:在逐步法逻辑回归基础上建立的正则化线性逻辑模型,其预测AFLP 住院时间延长效能仅略优于逐步法逻辑回归分析模型,但明显优于单个独立危险因素预测效能。 因此,对于产前发生黄疸、产后需要多次血浆置换、尤其是出现APTT延长的AFLP 患者应高度重视,建议产后尽早启动多学科会诊(MDT),重点干预相关危险因素,这将可能明显缩短AFLP 患者临床治愈时间。 同时,根据校准散点图结果可知本研究建立的预测模型校准度良好。 据朱特选等[17]报道以肝性脑病和PLT建立的AFLP 患者死亡预测模型,也具有较高的预测效能。
苏放明等[18]曾报道深圳地区2003—2010 年共44 名AFLP 患者,孕产妇死亡率为11%。 在本研究中,本院近15 年AFLP 死亡率为1.75%,与全市以往死亡率相比下降较明显[18]。 为了保障急危重症孕产妇的生命健康,市卫健委指定本院和本市妇幼保健院作为全市危重症孕产妇终转医院,当基层医院发现疑似/确诊AFLP 患者将第一时间向这2 家指定医院进行转诊,以接受最优医疗服务,也许这是本院多年来保持较低孕产妇死亡率的重要原因之一。
本研究由于AFLP 发病率较低,纳入研究的病例数量较少。 因此,本研究建立的AFLP 住院时间延长预测模型需要大量临床病例进行验证。 今后希望可以进行多中心合作,以提高本研究临床应用价值。

