综合康复治疗用于骨折后膝关节功能障碍的疗效
孟春想(通信作者) 范穗强 张博锋 曹凤霞
( 1 广东燕岭医院康复医学科,广东 广州 510517 ;2 广东药科大学附属第一医院中西医结合代谢病科 510080 )
近几年, 社会经济的飞速发展提高了人们的生活质量,在此背景下,交通、建筑行业迅速发展,增加了骨折的发生率,骨折轻微的患者会对其日常工作、生活造成影响, 而骨折严重的患者会威胁其生命安全。 骨折术后膝关节功能障碍是一种骨科常见疾病,主要因术后早期康复疗法不当或缺乏有效的康复训练导致,固定、复位、功能训练是基本的治疗原则,但长期制动导致关节活动受限, 肌肉无法有效地进行主动收缩,淋巴液、血液回流受阻,引起组织水肿,限制了膝关节的活动,导致关节功能障碍[1]。 膝关节的肌腱、关节面最大,滑膜众多,且结构复杂,如果骨折治疗后患者的膝关节长期处于制动状态, 会导致纤维机化,关节粘连,严重者会出现关节囊痉挛,严重阻碍患者膝关节的屈膝、伸膝功能,进而降低膝关节和相关肌肉的肌力,严重影响患者的生活质量。 给予常规关节功能锻炼时,通常伴有疼痛,因此患者的依从性差,对关节功能的恢复不利[2]。 综合康复治疗是一种综合治疗方法,主要以膝关节肌力训练及关节活动度训练为主,可以从根本上改善患者的心理状态和疼痛程度,提高其康复治疗的主动性,从而提高临床疗效[3]。 基于此,本文为探讨骨折后膝关节功能障碍应用综合康复治疗的效果,选取我院收治的90 例骨折后膝关节功能障碍患者进行研究。 现报告如下。
1 临床资料
1.1 一般资料
选取2019 年9 月—2021 年9 月我院收治的90例骨折后膝关节功能障碍患者为研究对象, 随机分为对照组和研究组,各45 例。 对照组中女21 例,男24 例;年龄23~71 岁,平均年龄(42.74±3.03)岁;病程1~9 周,平均病程(6.33±1.23)周;受伤原因:摔伤6例,车祸伤30 例,砸伤9 例;骨折部位:胫腓骨27例,盆骨6 例,髌骨2 例,股骨10 例。 研究组中女22例,男23 例;年龄23~71 岁,平均年龄(42.09±3.11)岁;病程1~9 周,平均病程(6.45±1.11)周;受伤原因:摔伤8 例,车祸伤27 例,砸伤10 例;骨折部位:胫腓骨29 例,盆骨5 例,髌骨3 例,股骨8 例。2 组一般资料对比,差异无统计学意义(P>0.05),具有可比性。纳入标准:通过X 线等确诊为骨折;依从性好;影像学检查发现骨折处已经愈合;没有骨性强直,需要康复锻炼者;膝关节活动度小于80°;患者均知情,签订知情同意书。 排除标准:无法定期随访者;有精神病史者;心、肾等器官存在严重的功能性障碍者;免疫、凝血功能异常者。 本研究获得医院医学伦理委员会会批准。
1.2 方法
对照组应用常规康复治疗。 即给予物理因子治疗, 医护人员协助患者进行被动运动以及患者的主动锻炼,例如指导患者将患肢抬高,并垫高膝关节,从而有效消除水肿现象, 并指导患者进行膝关节屈伸练习,角度依次增加,每天3 次,每次1 小时。 研究组在对照组基础上应用综合康复治疗。 具体操作:(1)心理护理。 较多患者因恐惧、疑虑拒绝锻炼,因此应针对性地告知患者及家属综合康复治疗的重要性、必要性,并为患者介绍成功的案例,提高其治疗信心和配合度。(2)功能锻炼。患者卧床期间,指导患者进行功能锻炼,指导患者提高患肢,依据疾病程度鼓励患者适当进行膝关节运动, 如果患者能行走或能扶助步器行走的话,应指导患者站立训练;另外,依据其恢复情况指导患者进行被动运动, 主要是治疗医师的辅助,用以提高患者膝关节功能,锻炼时患者的体位可以是卧位,也可以是坐位,将其下肢患固定后,给予疼痛明显的患者伸膝运动,如果患者疼痛减轻, 医师一手托住膝盖一手扶住髋部最大程度进行伸膝运动,每天2 次,每次半小时。 (3)负重训练。为了快速恢复患者的膝关节功能, 需要给予功能牵引训练,患者呈卧位,在其小腿部位垂直添加重物,由5~14 千克循序渐进, 慢慢增加重量, 每天牵引2次,每次20 分钟。 (4)关节松动术。 依据患者骨折和内固定的情况, 术后2 周内指导患者进行膝关节松动术, 术后疼痛加重者或膝关节肿胀者应遵医嘱进行冰敷。 (5)肌力锻炼。 即给予患者渐进性的抗阻力训练,逐渐增加肌力,以患者略感疲劳为宜,屈曲患侧膝关节,医生在同侧给予阻力,每天15 次,每次1分钟;另外,患者取仰卧位,将腿抬高,直腿外展,之后呈卧位, 变换体位将患腿进行后伸训练, 重复15次;需要重点锻炼患者的股四头肌,依据患者次日有无明显疼痛的原则进行训练。 (6)肌肉电刺激。 为了提高患者的配合度,可以给予患者电刺激,位置是患者的膝关节两端, 肌肉电刺激可以减轻锻炼后的关节疼痛程度,加速骨折的愈合。(7)红外线治疗。术后24 小时到2 周内可以局部给予患者红外线治疗,可以有效减轻骨折疼痛,减少渗出,缓解伤口红肿。 (8)电针治疗。 选择患侧的委阳穴、内膝眼穴、伏兔穴、外膝眼穴、足三里穴、膝阳关穴,给予电针治疗仪,通过疏密波进行治疗,每天1 次,每次30 分钟。 (9)疼痛护理。 手术治疗后患者不可避免会产生疼痛感,影响其心理健康,因此治疗中应给予疼痛护理,在患者进行功能训练时多给予鼓励, 引导其应用合理体位有效克制疼痛;如果患者疼痛剧烈,应及时告知医生,遵医嘱给予止痛药物, 并严格观察患者用药后的反应。 (10)被动锻练。 内固定稳定后,帮助患者在持续被动运动机下锻炼患者的患侧膝关节,每天2 次,每次30 分钟,依据患者实际情况选择运动幅度,避免手术部位疼痛。 2 组均连续治疗4 周观察效果。
1.3 评价指标
(1)观察2 组治疗前后的疼痛程度和膝关节主动屈曲活动度、伸直度以及屈伸弧度。 其中通过VAS评估患者的疼痛程度,分值为0~14 分,分数越高代表疼痛越剧烈[4]。 而屈曲活动度、伸直度以及屈伸弧度均通过角度尺进行测量。
(2)观察2 组的生活质量。 依据SF-36 量表自行制定量表进行评估,共包含4 项,包含躯体健康、社会功能、生理状态、主观判断与满意度,各项均为百分制,分数越高代表患者的生活质量越好。
(3)观察2 组的治疗效果。 治疗后,膝关节活动正常,活动度≥120°,且疼痛、肿胀症状全部消失为治愈;治疗后,关节活动度在90~110°之间,能正常活动,疼痛、肿胀症状明显改善为显效;治疗后,关节活动度在60~80°之间,行走、日常生活均有所受限,疼痛、肿胀症状略微改善为有效;治疗后未达到上述标准则为无效[5]。
(4)观察2 组的膝关节功能变化情况。 通过纽约特种外科医院(HSS)评分量表进行评估,其主要包含6 个项目,选择其中的5 个项目进行评估,即活动度、稳定性、功能、肌力、屈曲畸形,分值分别为18 分、10分、22 分、10 分、10 分, 分数越高代表膝关节功能的恢复情况越好。
(5)观察2 组的满意度。 通过自制的量表进行评估,百分制,分值在80~100 之间为非常满意,分值在60~79 之间为满意, 分值小于59 分为不满意, 满意度=(非常满意+满意)/总例数×100%。 内容效度用内容效度比(CVI)表示,量表的内容效度各条目的CVI值为0.8~1.0,全部条目的平均CVI 为0.95;信效度良好,Cronbach’s α 系数=0.871;重测信度=0.935。
1.4 统计学分析
所有数据均用SPSS 20.0 进行归纳分析,如果研究的指标为计量资料,用(±s)进行记录,采用t检验统计分析;如果研究的指标为计数资料,用(n,%)进行记录,采用用χ2检验,P<0.05 表明差异具有统计学的显著性。
2 结果
2.1 2 组患者的疼痛程度、膝关节屈曲活动度对比
治疗前,2 组的膝关节屈曲活动度、伸直度、屈曲弧度和VAS 评分对比,组间差异无显著性意义(P>0.05); 治疗后,2 组的VAS 评分均低于治疗前,膝关节屈膝活动度、 伸直度、 屈曲弧度均高于治疗前,且研究组的VAS 评分比对照组低,膝关节屈膝活动度、伸直度、屈曲弧度均比对照组高,差异有显著性意义(P<0.05)。 见表1。
表1 2 组患者的疼痛程度、膝关节屈曲活动度对比(±s)
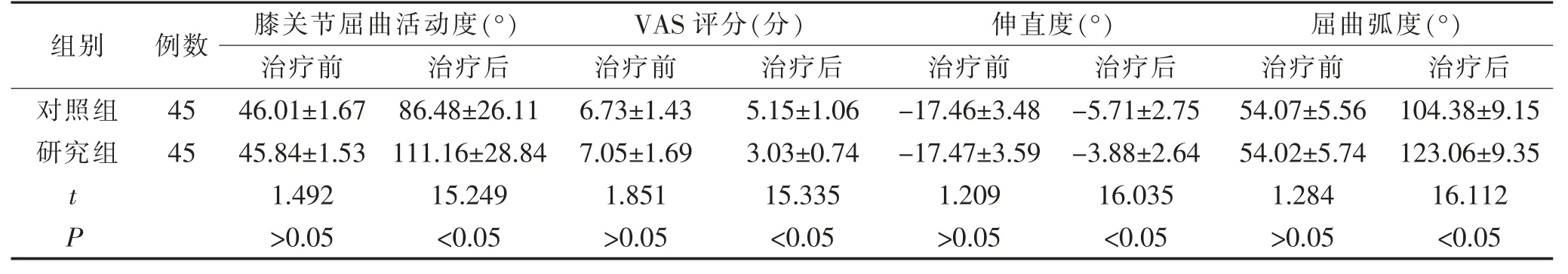
表1 2 组患者的疼痛程度、膝关节屈曲活动度对比(±s)
?
2.2 2 组患者的生活质量对比
治疗前,2 组的躯体健康、社会功能、生理状态、主观判断与满意度评分对比差,组间差异无显著性意义(P>0.05);治疗后,研究组的躯体健康、社会功能、 生理状态、 主观判断与满意度评分均高于对照组,组间差异有显著性意义(P<0.05)。 见表2。
表2 2 组患者的生活质量对比(±s,分)

表2 2 组患者的生活质量对比(±s,分)
?
2.3 2 组患者的治疗效果对比
研究组治疗有效率比对照组高(P<0.05)。见表3。

表3 2 组患者的治疗效果对比(n,%)
2.4 2 组患者的膝关节功能变化情况对比
治疗前,2 组的稳定性、活动度、功能、肌力、屈曲畸形评分对比,差异无显著性意义(P>0.05);治疗后,2 组的稳定性、活动度、功能、肌力、屈曲畸形评分均高于治疗前,且研究组高于对照组,差异有显著性意义(P<0.05)。 见表4。
表4 2 组患者的膝关节功能变化情况对比(±s,分)
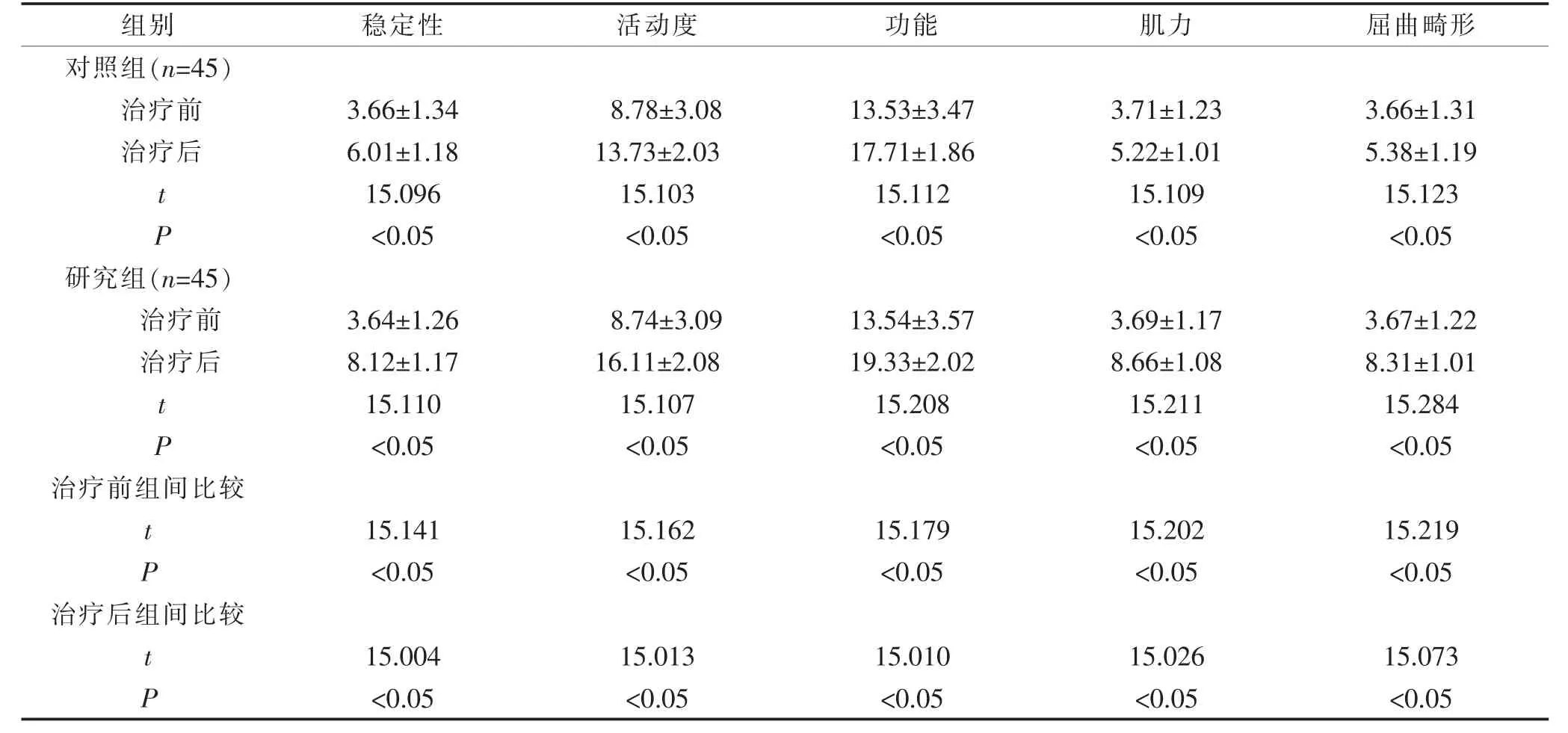
表4 2 组患者的膝关节功能变化情况对比(±s,分)
?
2.5 2 组患者的满意度对比
研究组满意度比对照组高(P<0.05)。 见表5。
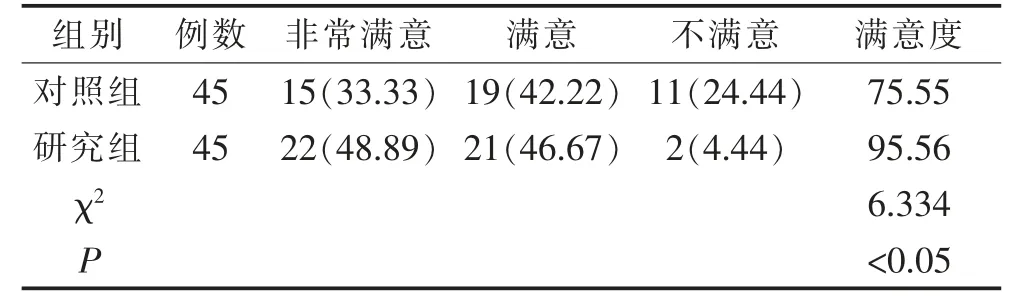
表5 2 组患者的满意度对比(n,%)
3 讨论
下肢骨折、近膝关节骨折或累及膝关节的骨折,均会导致膝关节功能障碍。 目前,随着交通运输的不断发展,外加人口老龄化的加剧,促使关节功能性疾病患者占比越来越高。 相关研究指出,如果此类患者没有及时得到有效、科学的治疗,可能会引发膝关节炎症,影响关节功能和患者的身心健康。 目前针对骨折患者治疗的基本原则是固定、复位、康复训练,治疗中患肢长期处于制动状态会影响血液、 淋巴液回流的通畅性,导致关节活动受限,影响患者的生活质量[6]。 而内固定治疗会影响患肢的活动,因此膝关节可能会出现粘连的情况, 而医生在对患者进行关节松动时可能会导致粘连组织撕裂,引发炎症,加重疼痛和肿胀。 另外,在治疗过程中,医务人员对综合康复训练的重视度较低, 患者术后缺乏专业的康复指导, 也会导致膝关节活动度降低而引发功能障碍[7]。因此, 有效的康复治疗在改善患者的关节功能方面意义重大。
临床中有较多的康复训练方式, 以往多通过姿势训练、膝关节治疗仪等指导患者进行训练,但此类方法的操作复杂, 无法短时间内改善患者的关节功能,患者依从性低,因此应用受限。
综合康复治疗是通过多种方法联合治疗, 包括肌力锻炼、关节松动、理论治疗等,关节松动治疗后,可以有效改善患者的膝关节僵硬程度, 缓解疼痛的同时可以预防粘连, 而治疗中的肌力锻炼以及关节活动度训练可以改善患者的关节活动障碍情况,加速关节功能的恢复[8]。 另外,持续的被动康复训练可以避免长期处于恢复状态导致的韧带纤维化, 同时可以改善血液和淋巴液的回流情况, 加速膝关节液的更新,降低膝关节粘连的风险[9]。 另外,综合康复治疗中的心理护理、肌肉电刺激以及红外线治疗等,能帮助患者从根本上改善其心理状态和疼痛程度,提高其康复治疗的积极性,从而保证治疗效果[10]。 有研究指出,综合康复治疗中,持续性的对患肢进行被动训练,可以避免膝关节韧带的挛缩或纤维化,加速淋巴液、血液的回流,从而有效避免膝关节粘连以及组织水肿情况,降低发生骨关节炎的概率。
既往相关研究指出, 综合康复治疗可以改善患者的膝关节活动度, 其可以加快患者伤口处的组织渗透液、止痛物质的代谢,减轻水肿,从而减轻疼痛感。 本研究结果显示,治疗后,研究组的VAS 评分比对照组低,膝关节屈膝活动度、伸直度、屈曲弧度均比对照组高,差异有显著性意义(P<0.05),表明综合康复治疗的应用可以有效改善患者的膝关节屈曲活动度,降低患者的疼痛程度,有利于其治疗依从性的提高。 分析其原因是综合康复训练可以提高患者的膝关节功能,有利于膝关节活动度、伸直度、屈曲弧度的恢复;另外,关节松动术可以有效改善患者的膝关节运动力度,加快内部滑液的流动和分泌,有利于关节内循环的加快,因此,可以有效增加患者的关节活动度;而物理治疗可以抑制患者的神经兴奋,改善机体疼痛,促进肿胀的消失,同时可以降低关节内的粘连发生率。
本研究结果显示,研究组的稳定性、活动度、功能、肌力、屈曲畸形评分均高于对照组,差异有显著性意义(P<0.05),表明综合康复治疗可以有效改善患者的膝关节功能变化情况。 研究组生活质量、治疗有效率均比对照组高(P<0.05),表明综合康复治疗可以提高患者的治疗效果和生活质量。 研究组满意度比对照组高(P<0.05),表明综合康复治疗的应用可以提高患者的满意度。 分析其原因是相较于常规康复治疗,综合性康复治疗可以有效缓解患者的疼痛程度,有利于治疗依从性和治愈率的提高, 因此患者的满意度高。 值得注意的是,在综合康复治疗外,需要时刻关注患者的恢复情况,另外,骨折后进行综合康复的最佳治疗时间为骨折后1 个月内, 有利于患者预后效果的改善。
综上所述,相较于常规康复治疗,骨折后膝关节功能障碍患者应用综合康复治疗效果较好, 可以有效降低患者的疼痛程度,提高其膝关节屈曲活动度、治疗有效率和满意度,改善患者的生活质量。

