法兰巩膜层间人工晶状体植入术屈光预测误差分析△
刘 钊 蔡善君
无晶状体眼(aphakia)是指晶状体离开正常位置,失去原本功能,包含晶状体缺如或晶状体全脱位及半脱位。该病能够引起儿童及青少年屈光参差性弱视、斜视及双眼功能丧失等[1]。对于成年人而言,失去晶状体可能会导致高度远视。目前,临床上该疾病的主流治疗方案为手术治疗[2-3]。法兰巩膜层间人工晶状体植入术(FIHFT)于2017年由日本学者Yamane等[4]首次提出,其特点在于将人工晶状体襻植入人工建立的巩膜隧道内,从而减少了缝合、粘连及巩膜灼伤等操作,极大减少了组织损伤及术后并发症的发生率,并且缩短了术后恢复时间[5-7]。鉴于以上优势,目前FIHFT成为临床上治疗无晶状体眼的主流手术方案。但大量研究发现,FIHFT术后可能出现显著屈光不正以及屈光预测误差[8-10],尽管部分学者对此进行了分析[11-12],但目前国内尚未见有研究总结并分析FIHFT存在的可能导致术后屈光不正的相关因素。因此,本文结合国内外研究,总结并分析FIHFT术后可能导致屈光不正的相关因素,以期为后续临床工作提供参考。
1 FIHFT简介
FIHFT又称“Yamane技术”。2014年,日本横滨市市立大学学者Yamane于美国眼科学年会上介绍了双针巩膜层间人工晶状体固定,该技术通过2根27号针进行巩膜板层解剖并人工建立巩膜隧道以放置人工晶状体襻[13]。不同于其他的手术方式,该手术方式缩小了巩膜切口,降低了出现切口渗漏及发生低眼压的概率,同时缩短了手术所需时间。但该手术方法仍存在术中操作难度高以及术后人工晶状体固定不稳定等缺陷[14]。针对以上不足,Yamane等[4]于2017年基于其2014年的研究提出了使用2根30号套管针制作巩膜隧道并通过烧灼人工晶体襻末端来增加人工晶状体的固定牢固性,该技术即为FIHFT(图1)。该术式使用的30号套管针对于巩膜的损伤较25号及27号套管针更小,且套管针直径越小,其所建立的巩膜隧道提供的稳定性越高。在该研究中,随访期间未出现脱位的案例[4]。虽然在实际临床应用中,FIHFT对第2个人工晶状体襻的操作容易导致虹膜、睫状体及视网膜损伤,并且该方法在操作第2个人工晶状体襻时难度较高,可能出现人工晶状体襻牵拉失败等问题,但FIHFT依旧成为目前治疗无晶状体眼的主流治疗方案,并且不断有学者以该手术方式为基础,进行了操作上的修改及器械上的调整以弥补FIHFT的不足。
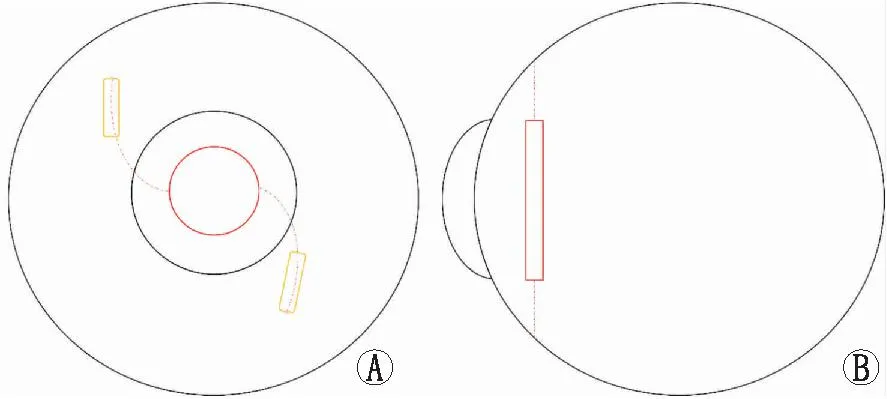
A:眼球冠状位:人工晶状体襻(红色虚线)植入人工制作巩膜隧道(黄色矩形),并通过烧灼人工晶状体襻末端制作“法兰”(Flange)使人工晶状体(红色圆圈)固定;B:眼球矢状位:人工晶状体(红色矩形)通过人工晶状体襻(红色虚线)固定。图1 FIHFT示意图
2018年,Kim[15]在第1个人工晶状体襻与30号套管针对接后立刻将第2个人工晶状体襻进行对接,之后再将2个人工晶状体襻同时引入巩膜隧道固定。不同于以往固定了第1个人工晶状体襻后再将第2个人工晶状体襻对接的处理方法,Kim[15]的处理方式让2个人工晶状体襻的固定更为简便,同时避免了虹膜、睫状体及视网膜的损伤。除此之外,针对人工晶状体襻烧灼后的形状对术后人工晶状体稳定性的影响亦有学者关注。Ucar等[16]在2020年报道了一种对人工晶状体襻末端新的处理方式,其将人工晶状体襻末端改为扁平状。相较于烧灼后圆盘形状的人工晶状体襻,扁平形状的人工晶状体襻如同“锚”一样,可以避免襻在巩膜隧道中旋转移动,从而避免了人工晶状体倾斜、脱位及襻移位等并发症。后续众多学者也开始效仿这一方法以提高术后人工晶状体的稳定性。
随着时代的进步及眼科学的发展,FIHFT因其手术步骤简单,眼部损伤小以及术后视力改善明显等优点逐渐成为治疗无晶状体眼的主流方案之一。国内外众多学者均总结并评价了该手术方式的治疗效果[17-18],但目前FIHFT引起术后屈光不正的影响因素分析却较为少见。
2 FIHFT术后屈光预测误差的因素
正视一般被认为是外界物体所发出的光线经过眼的屈光间质后会汇聚在视网膜黄斑中心凹处并成像。外界光线经过眼屈光间质后汇聚在视网膜黄斑中心凹之前会出现近视趋向,而如果汇聚在视网膜黄斑中心凹之后则会出现远视趋向。综合上述理论并结合国内外研究,目前引起FIHFT术后屈光不正的根本因素为人工晶状体的有效位置与人工晶状体的倾斜及偏心。因此,手术操作过程中的影响因素为人工晶状体的固定部位与人工晶状体襻进入巩膜隧道的长度。
2.1 人工晶状体的固定部位
由于眼成像的原理是外界光线经过眼的屈光间质后汇聚在视网膜黄斑中心凹处,所以相同屈光度的人工晶状体固定在不同位置则可能导致光线汇聚于视网膜黄斑中心凹之前或之后。目前FIHFT术中人工晶状体的固定位置多选择角膜缘后附近处,这是因为:(1)将人工晶状体放置于玻璃体前表面,靠近眼的旋转中心可以减少眼球运动时的离心力,且降低虹膜炎、黄斑囊样水肿及视网膜脱离等并发症的发生概率[19];(2)将人工晶状体襻准确放置于睫状沟外侧的巩膜隧道内可以最大限度减少人工晶状体的扭转与偏位,并可有效避免虹膜、睫状体及视网膜损伤[20];(3)在无晶状体囊膜或者晶状体囊膜不足的情况下,经巩膜固定人工晶状体是最合理的位置[21]。但目前人工晶状体固定部位的选择多是术者根据自身经验在角膜缘后1.5~2.0 mm内选择。因此,即使不同眼轴长度的患眼也可能选择相同的固定部位,这样就可能导致术后屈光不正。大量研究提示人工晶状体的固定部位能较大程度上影响术后的屈光状态[22-23]。Su等[24]的研究对比了在角膜缘后2个不同固定点(3 mm比2 mm)进行巩膜固定患者的术后屈光状态,结果显示,角膜缘后方2 mm(睫状沟解剖定位点)和3 mm(晶状体囊袋解剖定位点)术后平均屈光预测误差(△SEQ)分别为(-1.35±1.32)D和(-0.43±0.71)D(P=0.03),造成这一差异的原因可能是术前人工晶状体屈光度的选择是依据人工晶状体固定于晶状体囊袋进行选择的,但当人工晶状体固定在睫状沟位置时则可能引起术后屈光状态与术前预测值产生差异。除此之外,Lee等[25]对比了角膜缘后1.5 mm、2.0 mm及2.5 mm这3个固定点的术后屈光状态,在最后一次随访时,3个固定点的△SEQ分别为(-0.57±1.04)D、(0.56±1.18)D及(1.31±1.41)D,因此认为靠近角膜缘的固定部位(1.5 mm)容易导致术后近视,远离角膜缘的固定部位(2.5 mm)则更可能导致术后远视。并且在选择植入人工晶状体度数时,部分术者会选择基于晶状体囊袋位置计算出的度数,但当固定部位发生改变时则可能导致术后屈光预测误差增大从而引起术后显著的屈光不正。
目前,国内外大部分研究依旧选择将人工晶状体固定于角膜缘后1.5~2.0 mm[26-27]。虽然术后患者视力改善幅度明显,但由于存在屈光预测误差,部分患者可能出现术后显著屈光不正并需要继续佩戴眼镜来矫正。随着个体化医疗观念的不断深入,通过分析术前患者眼部数据,如眼轴、前房深度及角膜曲率等因素来个体化选择人工晶状体固定部位对于之后改进手术方式并改善患者预后有着重要意义。
2.2 人工晶状体襻长度
目前,临床上用于FIHFT的人工晶状体类型主要是三片折叠式人工晶状体,但该类型人工晶状体并非专为FIHFT所设计[28-30]。在人工晶状体的固定过程中,人工晶状体襻需要固定在睫状沟外侧的巩膜隧道内,此时过长的人工晶状体襻便会受到牵拉从而导致双侧人工晶状体襻受力不均并发生前移,从而引起人工晶状体的倾斜并导致术后显著屈光不正与屈光预测误差[31]。结合Snell定律,Tokuhisa等[31]认为术后人工晶状体的倾斜可能影响房水到人工晶状体的入射角从而导致术后屈光不正,其在研究中发现4例人工晶状体过度倾斜,分别为35.8°、34.2°、28.8° 及24.2°,患者的屈光预测误差分别为-10.42 D、-4.70 D、-5.82 D及-2.03 D;倾斜角度<10°的61例患者中,平均倾斜为(5.6±1.6)°,△SEQ为(-0.46±0.49)D;倾斜角度<5°的25例患者中,平均倾斜为(3.0±1.2)°,△SEQ为(-0.29±0.52)D;该研究认为,当人工晶状体倾斜角度<10°时,屈光预测误差相对较小,而当人工晶状体倾斜角度>10°时,则可能导致显著的屈光不正。Kurimori等[32]在手术时将人工晶状体襻剪短2~3 mm,发现缩短人工晶状体襻长度可以有效减小人工晶状体的倾斜度(2组人工晶状体倾斜度一组由25.3°改善到7.7°;另一组从38.1°减少到5.7°),从而减小了屈光预测误差;并且,该团队还通过眼前节OCT检测结果推测出倾斜的人工晶状体可能通过增加散光像差引起术后近视。除此之外,Lin等[33]对比了人工晶状体襻剪短2 mm的修剪组与人工晶状体襻不剪短的非修剪组的术后人工晶状体倾斜情况,发现术后24个月非修剪组的人工晶状体倾斜度为(4.47±2.22)°,偏移度为(388.11±201.67)μm;修剪组的人工晶状体倾斜度为(3.54±1.05)°,偏移度为(264.20±56.09)μm,2组的人工晶状体偏移度差异具有统计学意义。这证明了缩短人工晶状体襻的长度对于维持术后人工晶状体的稳定以及减小术后屈光预测误差有着重要作用。但目前对于术中人工晶状体襻是否需要缩短以及如果需要缩短则需要缩短的长度是多少等问题尚无统一观点。
眼球并不是一个完全的球体,其不同部位的横径并不相同,当选择距离角膜缘较近的人工晶状体固定部位时,眼球横径较短,则可能导致人工晶状体襻在眼内不能被拉伸并保持弯曲状态,这就可能导致术后双侧人工晶状体受力不均以及人工晶状体襻在弯曲状态下扭动从而引起术后人工晶状体倾斜,从而导致术后屈光不正。然而,当选择距离角膜缘较远的人工晶状体固定部位时,眼球横径变长,人工晶状体襻在眼内就可能被拉伸并固定,如果此时缩短人工晶状体襻的长度则可能引起术后人工晶状体脱位等并发症(图2)。因此,人工晶状体固定部位与人工晶体襻长度2个因素虽然均可能导致术后屈光不正,但这2个因素并非独立因素,将两者共同考虑才可能得出可能的手术改进方式。
3 结束语
由于FIHFT手术器械的不断革新与术中流程的不断调整,使得术后并发症的发生概率在不断下降,术后视力的恢复程度也在不断提高。然而,随着旧的缺陷不断被修补,新的问题也在接踵而来,如对FIHFT术后屈光不正因素的不断探索及细化,以及如何有效控制这些因素对术后屈光状态的影响从而使屈光状态预测误差减小帮助患者提升术后生活质量,仍是这一领域亟待解决的关键问题。随着大数据信息的不断完善,人工智能领域在医学临床实践上的不断应用及机器学习方法的广泛介入,患者术前相关指标测量的精度在不断提升,方便术者制定出更能切合患者眼部实际状况的手术方案,达到减小因为个体差异带来的不确定风险。因此,笔者认为,未来通过大数据的收集与分析,是解决FIHFT术后屈光不正的一种可能行之有效的方案。

