化瘀清热法治疗热证型出血性中风的临床观察
陶冬艳,指导老师:张晋岳,原彬蔚,范家玮,唐超伟
[1.山西中医药大学(太原校区),山西太原 030024;2.山西中医药大学(晋中校区),山西晋中 030619]
脑出血可分为原发性脑出血和继发性脑出血,是临床上常见的急性脑血管病。该病属于中医“出血性中风”范畴,发病急,病情进展快,是目前引起中老年人群死亡和残疾的重要疾病之一。脑出血发生脑损伤的过程较为复杂,在急性期主要是血肿占位效应较明显,将近一半的患者会出现血肿扩大。因此,此期治疗以清除血肿、防止血肿再扩大为主,这是治疗和预防的关键[1]。
随着研究的进展,目前中药在治疗出血性中风方面发挥着不可替代的作用,各医家通过抓病机,合理配伍用药,临床上已取得很好的效果。中医认为,脑出血急性期的核心病机为火热夹瘀,大多数患者除表现为中风主症外还具有一派热象,故可辨证为热证型出血性中风,治疗上遵循止血不留瘀、祛瘀不动血的原则,治以活血化瘀为主,同时给予清热之品[2]。本研究沿用《高血压性脑出血急性期中西医结合诊疗专家共识》中的简化分型[3],以活血化瘀法结合简化分型为治疗原则,选取简化分型中热证型脑出血患者为研究对象,根据张晋岳教授临床治疗经验,采用自拟活血化瘀方配伍清热之品治疗,探究化瘀清热法治疗热证型出血性中风的疗效,现报道如下。
1 临床资料
1.1 一般资料 选取2020年1月至2021年6月就诊于山西中医药大学附属医院脑病科的脑出血住院患者,筛选出符合研究标准的患者64例,采用随机数字表法分为对照组和观察组,每组32例。对照组实际完成29例,男15例,女14例;平均年龄(59.93±7.67)岁;出血部位:基底节区15例,丘脑7例,脑叶5例,小脑2例。观察组实际完成30例,男18例,女12例;平均年龄(60.21±7.34)岁;出血部位:基底节区16例,丘脑4例,脑叶8例,小脑2例。两组患者性别、年龄等基线资料数据比较,差异无统计学意义(P>0.05),具有可比性。本研究符合《赫尔辛基宣言》中相关伦理要求[4]。
1.2 诊断标准
(1)西医诊断标准 按《中国脑出血诊治指南(2019)》中的脑出血诊断标准制定:突然发病,发病年龄多在40岁以上;具有局灶性神经功能缺损表现(少数患者可出现全面的神经功能缺损症状),常伴有血压骤升、头痛、呕吐,并可出现不同程度的意识障碍等;颅脑CT明确有出血灶;除外颅内非血管性疾病[5]。
(2)中医诊断标准 参考《中风病诊断与疗效评定标准》中出血性中风的诊断标准制定[6]。①主症:偏瘫,神识昏蒙,言语謇涩或不语,偏身感觉异常,口舌斜;②次症:头痛,眩晕,瞳神变化,饮水发呛,目偏不瞬,共济失调;③急性起病,发病前多有诱因,常有先兆症状;④发病年龄多在40岁以上。具备2个主症以上,或1个主症、2个次症,结合起病、诱因、先兆症状、年龄即可确诊;不具备上述条件,结合影像学检查结果亦可确诊[6]。证候诊断:参照《高血压性脑出血急性期中西医结合诊疗专家共识》,除符合上述出血性中风诊断外,兼有面红、怕热、气粗、失眠、烦躁、口气臭秽、四肢温、大便干结或不畅、大便气味臭秽、舌苔黄、舌质红等热象。具有证候中口气臭秽、四肢温、大便干结或不畅、舌苔黄、舌质红的2 项以上者,即可辨证为热证型[3]。
1.3 纳入标准 符合自发性脑出血的诊断标准,且出血灶部位单一,可位于脑叶、基底节、丘脑、小脑,出血量控制在基底节<30 m L、丘脑<25 m L、小脑<15 m L;符合中医出血性中风诊断标准,并属于热证型;伴有肢体功能障碍,美国国立卫生研究院卒中量表(NIHSS)评分>7分;年龄40~79岁;发病时间<72 h;颅脑CT/头颅磁共振成像提示血肿未继续扩大;第1次发病或既往有中风病史但无后遗症者;患者对本研究知情同意,并签署知情同意书。
1.4 排除标准 经相关检查证实由脑部肿瘤、颅脑外伤、颅内血管畸形、血液病等引起的脑出血者;起病24 h内需手术者;发病时消化道有出血,需禁食及行胃肠减压者;发病前1个月内有下肢动脉血栓及有新发心脑梗死者;有严重的内脏功能损伤者;不能耐受中药、过敏体质者;长期口服阿司匹林等抗血小板聚集药物者;依从性差者。
1.5 脱落标准 因各种原因未完成治疗方案所规定的疗程及观察周期者即为脱落病例。
2 治疗方法
2.1 对照组 采用急性脑出血常规治疗方案,包括绝对卧床,保持呼吸道通畅,及时进行清痰,保持二便通畅,控制血压、血糖,预防感染等治疗,必要时给予脱水降颅压(予20%的甘露醇1~3 g/kg静脉滴注,每次6~8 h,用药剂量可根据患者的实际情况酌情增减)、镇静(丙泊酚、咪达唑仑等)等治疗。治疗14 d。
2.2 观察组 在对照组基础治疗方案上加用自拟活血化瘀汤治疗。具体药物组成:黄芪20 g,水蛭6 g,石菖蒲15 g,牛膝10 g,牡丹皮12 g,大黄6 g,川芎10 g,丹参15 g,红花6 g,香附15 g,赤芍12 g,清半夏9 g,甘草片6 g。水煎200 m L,每次鼻饲或口服100 m L,每日2次。治疗14 d。
3 疗效观察
3.1 观察指标 ①采用多田公式计算颅内血肿大小(血肿体积=1/2×最大出血层面血肿的长径×最大出血层面血肿的宽径×出血层面×层厚),比较两组患者治疗前后血肿的变化情况。②参照《高血压性脑出血急性期中西医结合诊疗专家共识》[3]的证候诊断及《中药新药临床研究指导原则(试行)》[7]制定中医证候积分评估标准,评估两组患者治疗前后证候积分的变化情况。根据其中主要内容赋予不同等级的分值(无症状0 分,轻度症状1 分,中度症状2 分,重度症状3分),分值越高表明临床症状越严重。③比较两组患者治疗前后NIHSS评分(0~1分,正常或近乎正常;2~4分,轻度卒中/小卒中;5~14分,中度卒中;15~20分,重度卒中;21~42分,极重度卒中),评分越高代表神经功能缺损越严重。
3.2 疗效评定标准 参考《中药新药临床研究指导原则(试行)》制定疗效评定标准[7]。疗效指数=治疗前后的中医证候积分差/治疗前中医证候积分×100%。基本痊愈:临床症状、体征基本消失或消失,或疗效指数≥90%;显效:症状明显减轻,疗效指数70%~89%;有效:疗效指数30%~69%;无效:疗效指数<30%。总有效率=(基本痊愈例数+显效例数+有效例数)/总例数×100%。
3.3 统计学方法 采用SPSS 25.0统计软件处理数据。计量资料以均数±标准差(±s)表示,采用t检验;计数资料以百分率(%)表示,采用χ2检验。P<0.05表示差异具有统计学意义。
3.4 结果
(1)血肿体积比较 治疗前,两组患者血肿体积比较,差异无统计学意义(P>0.05)。治疗7 d后,两组患者血肿体积均小于治疗前,但组间比较差异无统计学意义(P>0.05)。治疗14 d后,两组患者血肿体积均明显小于治疗前,且观察组小于对照组,差异均有统计学意义(P<0.05)。见表1。
表1 两组热证型出血性中风患者治疗前后血肿体积比较(mL,±s)

表1 两组热证型出血性中风患者治疗前后血肿体积比较(mL,±s)
注:与本组治疗前比较,△P<0.05;与对照组同期比较,▲P<0.05。
组别 例数 治疗前体积 治疗7 d后体积治疗14 d后体积观察组30 19.43±5.66 11.37±4.80△ 6.53±2.73△▲对照组29 19.14±5.95 11.83±3.83△ 8.69±3.65△
(2)NIHSS评分比较 治疗前,两组患者NIHSS评分比较,差异无统计学意义(P>0.05)。治疗7 d后,两组患者NIHSS评分均低于治疗前(P<0.05),但组间比较差异无统计学意义(P>0.05)。治疗14 d后,两组患者NIHSS评分均低于治疗前,且观察组明显低于对照组,差异均有统计学意义(P<0.05)。见表2。
表2 两组热证型出血性中风患者治疗前后美国国立卫生研究院卒中量表评分比较(分,±s)

表2 两组热证型出血性中风患者治疗前后美国国立卫生研究院卒中量表评分比较(分,±s)
注:与本组治疗前比较,△P<0.05;与对照组同期比较,▲P<0.05。
组别例数 治疗前评分治疗7 d后评分治疗14 d后评分观察组 30 15.57±3.91 10.13±4.20△5.83±1.95△▲对照组 29 15.38±4.01 10.69±4.15△7.10±2.26△
(3)中医证候积分比较 治疗前,两组患者中医证候积分比较,差异无统计学意义(P>0.05)。治疗7 d后,两组患者中医证候积分均低于治疗前(P<0.05),但组间比较无明显差异(P>0.05)。治疗14 d后,两组患者中医证候积分均低于治疗前,且观察组明显低于对照组,差异均有统计学意义(P<0.05)。见表3。
表3 两组热证型出血性中风患者治疗前后中医证候积分比较(分,±s)

表3 两组热证型出血性中风患者治疗前后中医证候积分比较(分,±s)
注:与本组治疗前比较,△P<0.05;与对照组同期比较,▲P<0.05。
组别例数 治疗前积分治疗7 d后积分治疗14 d后积分观察组 30 14.17±3.41 8.93±3.49△4.40±2.27△▲对照组 29 14.55±3.54 9.52±3.68△7.41±2.95△
(4)临床疗效比较 观察组总有效率为96.7%,高于对照组的89.7%,差异有统计学意义(P<0.05)。见表4。
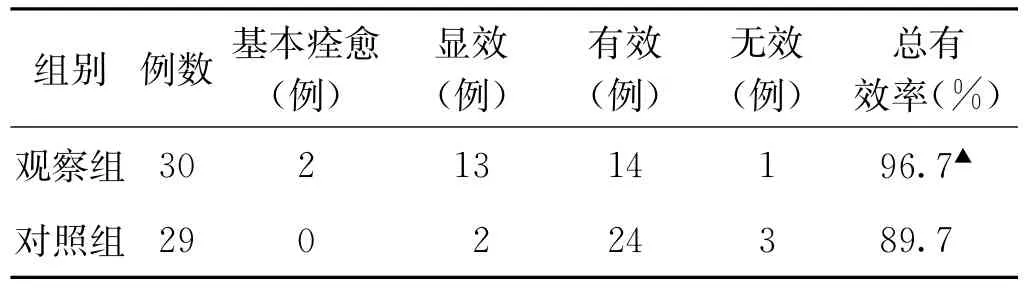
表4 两组热证型出血性中风患者临床疗效比较
4 讨论
脑出血是神经科常见的急危重症,病情复杂,在急性脑血管病中发病率较高,若未能及时诊断和处理,病情可迅速进展,严重者可出现意识障碍甚至死亡。西医治疗脑出血主要是脱水、镇静、控制血压及颅压、预防并发症等。针对出血量较多、症状危重的患者,西医主要采取手术清除血肿,之后应用相关药物对症治疗;对于出血量相对少的患者,给予脱水、降压等药物治疗,使血肿自然吸收,但该法见效速度缓慢,会增大后遗症的程度。
脑出血属于中医“出血性中风”范畴,早在《黄帝内经》中就有“偏枯”“偏身不用”之说。周仲瑛及其他“瘀热”学说认为,出血性中风急性期以瘀、热相合为患,核心病机是瘀热阻窍,瘀热内炽,煎灼脑络,致使络破血溢[8]。“离经之血便为瘀血”,血溢于脉外,瘀阻于脑络,血与热搏结,又可使血肿不断扩大,以致“瘀血”又成为出血性中风的主要病理产物。可见,“瘀”贯穿整个疾病过程,是出血性中风治疗的核心所在。诸多医家以整体观念、辨证论治为理论核心,以八纲辨证中的阴阳辨证为总纲,提出简化辨证。黄培新等[9]从阴证、阳证论治脑出血,阳证治以清热平肝、涤痰开窍、通腑醒神,用安宫牛黄丸、通腑醒神胶囊、清开灵注射液等药物治疗;阴证治以益气温阳、涤痰开窍、通腑醒神,用苏合香丸、通腑醒神胶囊、复方丹参注射液等药物治疗。《高血压性脑出血急性期中西医结合诊疗专家共识》根据症状表现将脑出血简化分为热证型和非热证型,并指出活血化瘀是治疗高血压性脑出血的基本原则,针对热证型给予脑血疏口服液及清热抗炎方治疗,非热证型给予脑血疏口服液,而不加用清热抗炎方等清热、寒凉药物[3]。此外,该指南还指出活血化瘀治疗脑出血的用药时间窗在发病24~48 h为宜,病情不确切患者可定为48 h之后或更长时间,但要结合患者的具体病情而定[3]。
本研究所用的自拟活血化瘀汤由《医林改错》中的补阳还五汤和《金匮要略》中的大黄䗪虫丸加减而成。方中水蛭破血逐瘀,专入血分,与黄芪相伍能破瘀而不伤正;红花气香行散,活血通经,善治心、脑之疾;川芎为血中气药,能活血行气,引药上行;牛膝逐恶血,引热下行;大黄能入血分,破瘀血,既助牛膝走而能补,更防黄芪温燥伤阴;赤芍、丹参、牡丹皮凉血散瘀,防瘀热互结;石菖蒲、香附、清半夏化痰通窍,行气醒神;甘草性平,调和诸药。研究表明,水蛭素可以降低毛细血管通透性,抑制炎性反应,并可抑制凝血酶水解,具有抗凝血、抗血栓、减轻脑水肿等药理作用[10];红花提取物可抑制血小板的凝聚和保护抗凝血酶,减少红细胞聚集,具有抗血栓、改善脑循环、促进脑内血肿吸收的作用[11];黄芪联合红花注射液能有效减少脑出血患者的颅内血肿体积[12];川芎可改善局部血液流变学,促进脑梗死部位微小血管形成,恢复神经功能[13];大黄能够抑制脑出血大鼠AQP-4基因转录和翻译,并能减轻星型胶质细胞足突的肿胀及血脑屏障的破坏,显著减轻脑水肿[14];赤芍具有保护神经、抗血栓、抗内毒素等药理作用[15];丹参酮可以双向调节凝血机制,增强纤维蛋白溶解功能,促进血肿吸收[16]。
本研究结果显示,治疗后观察组血肿体积较对照组小,NIHSS评分、中医证候积分也均明显低于对照组,说明使用化瘀清热法可以明显改善出血性中风患者神经功能及症状,提高临床整体疗效,值得推广应用。因为脑出血一般发病急且病情危重复杂,目前针对如何更科学地运用活血化瘀药(如药物选择、配伍、用法用量、用药时间窗等)仍缺乏大规模的循证医学及临床试验证据支持,为此临床仍需不断总结前人经验,进行理论创新,完善研究方法,以促进化瘀清热法在临床上更加成熟、更为合理的应用。

