乳腺癌改良根治术对患者免疫功能、甲状腺激素及预后的影响
唐仁梅,陈锋夏,王健宝,邱庆文
乳腺癌是女性中最常见的癌症类型,占全球女性人口的20%,是女性肿瘤相关死亡的主要原因,其发病机制较为复杂,与遗传、环境、激素、药物等密切相关[1]。甲状腺是内分泌系统的重要组成部分,在机体生长、发育和代谢中起着至关重要的作用。研究表明,内分泌系统与乳腺癌密切相关,不但影响乳腺癌细胞的增殖,并可能影响预后[2]。此外,免疫系统也在乳腺癌中起着复杂的作用。手术是早期乳腺癌最为有效的治疗方式,然而常规的乳腺癌根治术在切除病灶的同时也对乳房产生不可逆的损伤,不仅影响患者的美观,还会对机体内分泌、免疫系统产生一定的影响,因此需进一步改进[3]。保留乳头乳晕的改良根治术作为传统手术的改进方法,逐渐在临床广泛运用,具有良好的美容效果[4],然而其是否对患者免疫功能、甲状腺激素产生影响尚缺乏临床报道。基于此,本研究比较不同手术方法对乳腺癌患者治疗前后免疫功能、甲状腺激素水平的影响,并分析乳腺癌改良根治术对预后的影响,以期为乳腺癌临床治疗提供参考。
1 资料与方法
1.1 一般资料 随机选取2019 年5 月至2022 年5 月琼海市人民医院进行临床研究及随访的乳腺癌患者153 例作为研究对象,按照治疗方式的不同分别为对照组65 例和研究组88 例,2 组基线资料比较,差异无统计学意义(P>0.05),见表1。本研究经医院医学伦理委员会批准(QH19-5)。
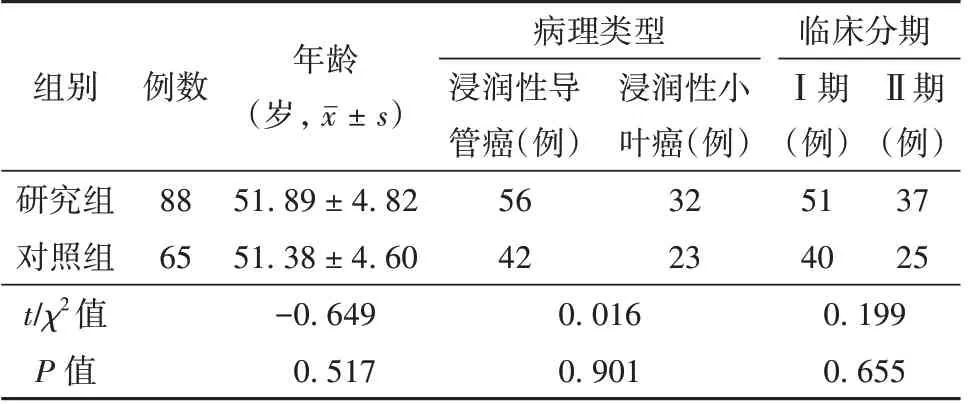
表1 研究组和对照组患者基线资料比较
诊断标准:乳腺癌超声检查显示肿块形状杂乱、界限不清、无包膜,边缘呈蟹足或毛刺状,内部有混合性回声、实质性回声,其中实质性回声分布十分不均匀,内部有不规则强回声或小钙化灶,后方回声呈衰减趋势。彩色多普勒超声血流显像显示,阻力指数≥0.7,收缩期峰值血流速度>20 cm/s。所有患者的诊断通过乳腺肿块声像图表现进行分析,并结合病理组织学检查结果定性。纳入标准:(1)符合乳腺癌诊断标准,且经病理学、影像学等确诊[5];(2)符合传统乳腺癌根治术或乳腺癌改良根治术手术指征;(3)临床资料、随访记录完整;(4)患者和(或)家属知情,并签署同意书。排除标准:(1)合并其他恶性肿瘤;(2)合并其他甲状腺疾病;(3)合并免疫系统疾病;(4)术前接受新辅助化疗;(5)肿瘤远处转移;(6)晚期乳腺癌。
1.3 治疗方法 所有患者术前均禁饮禁食8 h,术后均给予氟尿嘧啶、表柔比星、环磷酰胺辅助化疗,1 个周期为28 d,共治疗6 个周期。(1)对照组给予传统乳腺癌根治术:设计腋窝和乳房的切口,全麻,采取仰卧位,广泛切除局部病灶,包括乳房在内的,且肿瘤周围3 cm 以上的皮肤,同时进行腋窝、胸大小肌间、乳房的淋巴结清扫术,并且对锁骨的下血管进行解剖。(2)研究组给予乳腺癌改良根治术:在局部麻醉下,行肿块切除或者肿块穿刺活检后,将肿块冰冻切片处理,硬膜外麻醉或者全麻,采取仰卧位,双侧上肢向外伸展90°,按照乳房的大小、形状以及肿瘤的位置选择合适的切口,切口距离肿瘤的边缘2 cm 及以上。部分切除乳腺肿瘤的表面皮肤,对周围皮瓣进行游离处理,避免对乳晕乳头造成损伤,暴露皮瓣下的薄层脂肪组织,厚度为0.5~1.0 cm,靠近肿瘤的位置相对更薄,远离肿瘤的位置相对更厚,同时还需保证乳晕、乳头的复合体血供。将肉眼可见以及腋窝的乳腺组织清扫,将乳晕、乳头的基底部薄层的腺体组织切除,在多点取样并进行冷冻切片,快速病理检查确定癌细胞是否浸润,确定后将皮下的胸肌筋膜、乳腺腺体以及同侧的腋窝的淋巴组织切除,保留肩胛下血管、肋间壁神经、胸长神经、胸肌神经以及胸背神经。在胸壁和腋窝留置负压引流管,将皮肤缝合,使乳晕、乳头暴露,采用弹力绷带进行加压包扎。
1.4 观察指标 (1)记录围手术期相关指标、并发症发生情况,围术手期相关指标包括手术时间、术中出血量、住院时间,并发症包括皮下积液、皮瓣缺血、上肢功能障碍、上肢肿胀等。(2)分别于术前、术后1 个月采集患者空腹外周静脉血10 ml,以3 000 r/min 离心15 min,收集上层血清分成2 份待测。1 份血清采用BD Biosciences FACSAriaⅢ型流式细胞仪检测CD4+、CD8+、自然杀伤(natural killer,NK)细胞等T 淋巴细胞亚群水平及CD4+/CD8+比值。另一份血清采用日立7600 型全自动生化分析仪检测三碘甲状腺原氨酸(triiodothyronine, T3)、甲状腺素(thyroxine, T4)、游离三碘甲状腺原氨酸(free triiodothyronine, FT3)、游离甲状腺素(free thyroxine, FT4)和促甲状腺激素(thyroid stimulating hormone, TSH)水平。(3)随访1 年,记录预后情况,包括生存、局部复发、腋淋巴结复发、远处转移。
1.5 统计学处理 采用SPSS 22.0 统计学软件进行数据分析。计量资料以±s 表示,比较采用独立样本t检验。计数资料以频数和百分比(%)表示,组间比较采用χ2检验、Fisher 精确检验。P<0.05 表示差异有统计学意义。
2 结果
2.1 研究组与对照组患者围手术期相关指标比较 研究组患者与对照组相比,手术时间、住院时间较短(P<0.05),术中出血量较少(P<0.05)。见表2。
表2 研究组与对照组患者围手术期相关指标比较(±s)
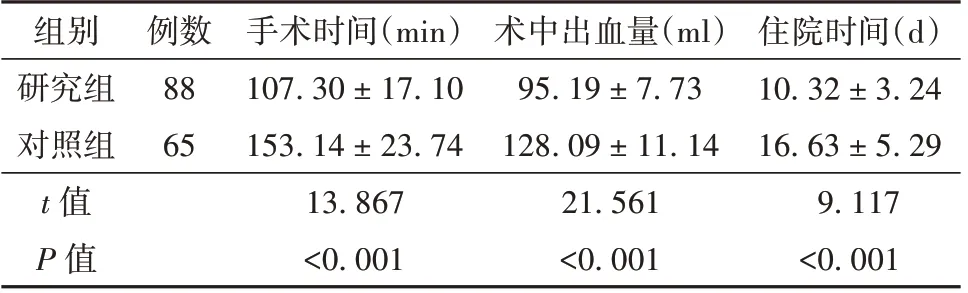
表2 研究组与对照组患者围手术期相关指标比较(±s)
组别研究组对照组t 值P 值例数88 65手术时间(min)107.30 ± 17.10 153.14 ± 23.74 13.867<0.001术中出血量(ml)95.19 ± 7.73 128.09 ± 11.14 21.561<0.001住院时间(d)10.32 ± 3.24 16.63 ± 5.29 9.117<0.001
2.2 研究组与对照组患者免疫功能比较 研究组与对照组患者术前CD4+T 淋巴细胞、CD8+T 淋巴细胞、NK 细胞水平、CD4+/CD8+比值比较,差异无统计学意义(P>0.05)。与术前比较,术后1 个月研究组与对照组患者CD4+T 淋巴细胞、NK 细胞水平、CD4+/CD8+比值降低(P<0.05),CD8+T 淋巴细胞水平升高(P<0.05)。术后1 个月,与对照组患者比较,研究组CD4+T 淋巴细胞、CD4+/CD8+比值、NK 胞水平较低(P<0.05),CD8+T 淋巴细胞水平较高(P<0.05)。见表3。
表3 研究组与对照组患者免疫功能比较(±s)

表3 研究组与对照组患者免疫功能比较(±s)
指标CD4+ T 淋巴细胞(%)CD8+ T 淋巴细胞(%)CD4+/CD8+比值NK 细胞(%)时间术前术后1 个月术前术后1 个月术前术后1 个月术前术后1 个月研究组(n=88)32.19 ± 5.43 15.24 ± 3.48 17.11 ± 3.59 29.19 ± 5.71 1.93 ± 0.34 0.53 ± 0.13 30.79 ± 8.54 23.12 ± 5.84对照组(n=65)32.71 ± 5.75 23.52 ± 4.72 16.65 ± 3.54 21.24 ± 4.57 2.01 ± 0.37 1.13 ± 0.24 30.55 ± 8.82 27.21 ± 6.37 t 值0.571 12.493-0.788 9.246 1.481 19.922-0.169 4.120 P 值0.569<0.001 0.432<0.001 0.141<0.001 0.866<0.001
2.3 研究组与对照组患者甲状腺激素水平比较 研究组与对照组患者术前T3、T4、FT3、FT4、TSH 水平比较,差异无统计学意义(P>0.05)。与术前比较,术后1 个月,研究组与对照组患者T3、T4、FT3、FT4水平降低(P<0.05),TSH 水平升高(P<0.05)。术后1 个月,与对照组患者比较,研究组T3、T4、FT3、FT4 水平较低(P<0.05),TSH 水平较高(P<0.05)。见表4。
表4 研究组与对照组患者甲状腺激素水平比较(±s)

表4 研究组与对照组患者甲状腺激素水平比较(±s)
注:T3 为三碘甲状腺原氨酸,T4 为甲状腺素,FT3 为游离三碘甲状腺原氨酸,FT4 为游离甲状腺素,TSH 为促甲状腺激素
P 值0.673 0.005 0.633 0.007 0.836<0.001 0.765<0.001 0.761<0.001指标T3(pmol/L)T4(nmol/L)FT3(pmol/L)FT4(nmol/L)TSH(mU/L)时间术前术后1 个月术前术后1 个月术前术后1 个月术前术后1 个月术前术后1 个月研究组(n=88)2.81 ± 0.86 2.28 ± 0.41 143.57 ± 42.35 117.18 ± 25.41 5.42 ± 1.27 3.55 ± 1.02 18.67 ± 4.29 14.57 ± 3.15 2.73 ± 0.68 4.11 ± 1.03对照组(n=65)2.87 ± 0.88 2.52 ± 0.64 146.91 ± 43.02 129.65 ± 31.35 5.38 ± 1.05 4.65 ± 1.11 18.45 ± 4.76 16.45 ± 3.32 2.71 ± 0.72 3.02 ± 0.85 t 值0.422 2.822 0.479 2.715-0.207 6.351-0.299 3.567-0.175-6.957
2.4 研究组与对照组患者并发症发生情况比较 与对照组患者比较,研究组并发症发生率较低(P<0.05)。见表5。
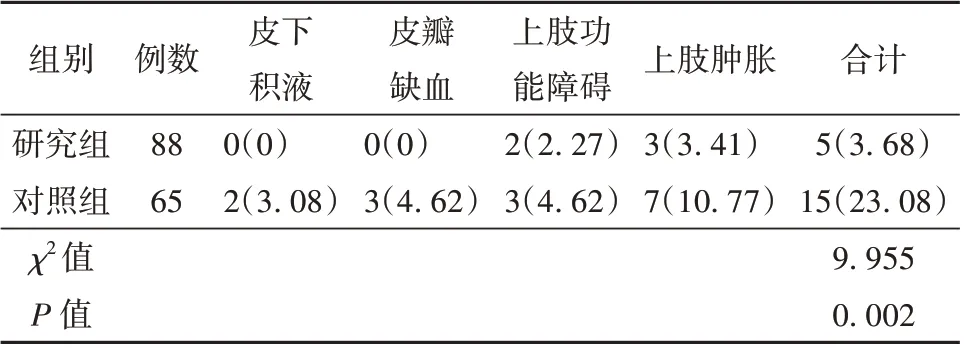
表5 研究组与对照组患者并发症发生情况比较[例(%)]
2.5 研究组与对照组患者预后情况比较 与对照组患者比较,研究组局部复发率、腋淋巴结复发率、远处转移率较低(P<0.05),生存率较高(P<0.05)。见表6。

表6 研究组与对照组患者预后情况[例(%)]
3 讨论
乳腺癌根治术是乳腺癌的治疗手段之一,配合辅助放化疗具有显著疗效,提高患者的生存期和生存率。然而传统手术方式为全乳切除,会对患者身心造成不良影响,降低患者预后生活质量[6],因此需寻求一种创伤小的手术方式。由传统手术改进而来的保乳头乳晕乳腺癌根治术,顺应了女性的美观需求,同时还能保证病灶切除效果,已经得到广大医患的欢迎,有学者报道其可保持乳房外观,减轻患者心理负担,提高生活质量,有利于预后[7],但其机制尚不清楚。
本研究结果显示,接受改良根治术的患者其手术时间、住院时间短于接受传统根治术的患者,术中出血量少于接受传统根治术的患者,提示保乳头乳晕的改良根治术更有利于缩短手术时间、住院时间,减少术中出血量。国内外研究证明,免疫系统在癌症发生和发展过程中具有双重功能,免疫细胞和肿瘤细胞之间的相互作用对乳腺肿瘤的发育和进展产生重大影响,特别是T 细胞亚群,而CD4+T淋巴细胞、CD8+T 淋巴细胞、NK 细胞作为T 细胞亚群主要成员,均动态参与乳腺癌的免疫反应,也是机体免疫功能的指标[8-9]。本研究结果显示,接受改良根治术的患者其免疫功能低于接受传统根治术的患者,提示保乳头乳晕的改良根治术更有利于改善患者免疫功能。甲状腺激素是成人生长和发育以及许多稳态功能的主要调节因子,由甲状腺滤泡细胞产生,与雌激素、孕激素、生长激素等一起在乳房生长发育中发挥作用,同时其可通过信号通路调控细胞增殖、周期、凋亡促进乳腺癌的进展,与乳腺健康密切相关[10-11]。乳腺癌被认为是一种激素依赖性癌症,大约70%~80% 的病例是雌激素受体阳性。高水平甲状腺激素发挥雌激素的作用,诱导黄体酮受体的表达,并可增强雌二醇介导促细胞增殖的作用,也有报道乳腺癌患者甲状腺疾病发生率增加[12]。本研究结果显示,经根治手术治疗后乳腺癌患者T3、T4、FT3、FT4 水平均降低,TSH 水平升高,而接受改良根治术的患者其T3、T4、FT3、FT4 水平低于接受传统根治术的患者,TSH 水平高于接受传统根治术的患者,提示保留部分乳头和乳晕的改良根治术更有利于机体内分泌稳定,可能与其能保留乳腺的生理功能,释放一定水平的雌激素,通过下丘脑-垂体-甲状腺轴调控甲状腺激素的产生。本研究结果还显示,接受改良根治术的患者其并发症、局部复发、腋淋巴结复发、远处转移发生率低于接受传统根治术的患者,生存率高于接受传统根治术的患者,提示保乳头乳晕的乳腺癌改良根治术更有利于减少并发症,提高患者预后生存情况。
综上所述,保乳头乳晕的乳腺癌改良根治术更有利于缩短手术时间、住院时间,减少术中出血量,改善乳腺癌患者的免疫功能,减少并发症,提高患者预后生存情况。本研究不足之处在于研究样本量有限,可能存在个体、区域的差异,后期将通过扩大样本、多中心联合进一步研究。

