肥胖患者情绪异常与减重手术效果的相关性
许 艳,窦翊愷,王 敏,杨 潇,程 中,陈 亿,马小红
(四川大学华西医院,四川 成都 610041
近年来,超重和肥胖已成为全球性的公共卫生问题[1-2]。《中国居民营养与慢性病状况报告(2020年)》显示,中国成年居民超重率和肥胖率分别为34.3%和16.4%[3],目前我国超重肥胖率呈快速增长趋势[4]。肥胖不仅与躯体疾病患病风险增加有关,也与心理健康受损程度密切相关[5-7]。
有研究报道,约22%的超重或肥胖患者合并抑郁障碍或焦虑障碍[8],在拟行减重手术的肥胖患者中,合并抑郁、焦虑障碍的患者比例接近50%[9]。肥胖患者进食障碍的患病率为4%~49%[10],合并进食障碍的肥胖患者常存在饮食模式不良、外周血炎症因子水平升高及共病情绪障碍等问题[11]。同时,有研究指出,肥胖患者存在日间睡眠时间增加且睡眠质量降低的情况,而减重手术有助于改善其抑郁情绪及睡眠质量[12-13],良好的睡眠质量也有助于提升和维持个体的减重效果[14]。对于术前存在情绪障碍的肥胖患者,术后中远期更易出现减重效果不理想的情况[15-16]。研究显示,拟行减重手术的肥胖患者术前抑郁情绪、焦虑情绪的严重程度、C 反应蛋白(C-reactive protein,CRP)水平、术后饮食失控行为的发生风险与术后体质量反弹也存在关联[17-18],其中抑郁情绪严重程度和术前CRP水平是患者术后体质量反弹的危险因素[17]。目前,国内关于影响肥胖患者减重手术效果的研究多集中于术后并发症、手术方式、进食及运动习惯等,对于术前异常情绪与肥胖患者减重手术效果相关性的研究较少。目前国外已有关于情绪异常与肥胖患者减重手术效果的研究,但因种族、生活环境及文化背景不同,我国人群减重手术效果的影响因素尚需进一步探索。故本研究对拟行减重手术的肥胖患者进行调查,比较伴或不伴情绪异常者减重效果的差异并探索变量间的相关性,以期为提高减重手术的效果提供参考。
1 对象与方法
1.1 对象
选取2022年12月30日—2023年6月30日于四川大学华西医院胃肠外科住院的、拟行减重手术的患者为研究对象。纳入标准:①年龄16~60岁;②符合减重手术指征并拟行手术。排除标准:①对检查不合作者;②既往或目前合并焦虑障碍和抑郁障碍之外的精神障碍者,如精神分裂症、双相情感障碍、器质性精神障碍等。符合纳入标准且不符合排除标准共81 例。将HAMD-17 或HAMA 评分≥7 分或既往诊断为抑郁障碍或焦虑障碍的患者纳入情绪异常组(n=34),将HAMD-17 和HAMA 评分均<7 分且无上述既往史的患者纳入不伴情绪异常组(n=47)。研究过程中,受试者失访脱落19 例,最终共62 例患者完成本研究,其中情绪异常组27 例,不伴情绪异常组35 例。所有入组患者均知情同意并签署知情同意书。本研究经四川大学华西医院伦理委员会批准,审批号:2023年审(174)号。
1.2 评定工具
采用自制问卷收集患者一般资料,包括性别、年龄、身高、体质量、受教育年限、婚姻状况、工作情况和肥胖家族史。
采用汉密尔顿抑郁量表17 项版(Hamilton Depression Scale-17item,HAMD-17)[19]评定抑郁症状。该量表共17 个条目,包含焦虑/躯体化、体重、认知障碍、阻滞、睡眠障碍5个因子。多数条目采用0~4 分5 级评分,少部分条目采用0~2 分3 级评分,总评分越高表明抑郁症状越严重。本研究中,该量表Cronbach’sα系数为0.810。

表1 两组一般资料比较Table 1 Comparison of general information between two groups
采用汉密尔顿焦虑量表(Hamilton Anxiety Scale,HAMA)[18]评定焦虑症状。该量表共14 个条目,包含躯体性焦虑和精神性焦虑2 个因子。采用0~4分5级评分,总评分范围0~56分,总评分越高表明焦虑症状越严重。本研究中,该量表Cronbach’sα系数为0.886。
采用贝克自杀意念量表中文版(Beck Scale for Suicide Ideation-Chinese Version,BSI-CV)[20]评定对于生命、死亡的想法和自杀意念的严重程度。该量表共19 个条目(各条目询问最近一周和最消沉、抑郁或自杀倾向最严重时),包含自杀意念和自杀倾向2 个维度,各条目采用0~2 分3 级评分,总评分范围0~38分,总评分越高表明自杀意念越严重。本研究中,该量表Cronbach’sα系数为0.882。
采用进食障碍调查问卷(Eating Disorders Inventory,EDI)[19,21]评定厌食及暴食行为。EDI 共64 个条目,包含对瘦的追求、贪食、对身体不满意、无效感、完美主义、人际不信任、内省、成熟恐惧8个因子。各条目采用1~6 分6 级评分,总评分范围6~384 分,总评分越高表明患者进食问题越严重。本研究中,该问卷Cronbach’sα系数为0.924。
采用匹兹堡睡眠质量指数量表(Pittsburgh Sleep Quality Index,PSQI)[22-23]评定主观睡眠质量。该量表共18个条目,包含主观睡眠质量、睡眠效率、睡眠障碍、睡眠潜伏期、睡眠时间、日间功能障碍及催眠药物使用情况7个因子。各因子采用0~3分4级评分,总评分范围0~21分,总评分越高表明睡眠质量越差。本研究中,该量表Cronbach’sα系数为0.719。
1.3 血标本采集及检测
于术前3 天7∶00 采集患者空腹肘静脉血4 mL。采用免疫胶乳比浊法检测外周血血清C 反应蛋白(C-reactive protein,CRP)水平,采用酶联免疫吸附试验检测白细胞介素-6(Interleukin-6,IL-6)水平。
1.4 评定方法与质量控制
术前3 天由经过一致性培训的3 名四川大学华西医院心理卫生中心住院医师,于胃肠外科病区的咨询室对患者进行评定,耗时60~90 min。于术后1 个月及术后6 个月通过门诊或电话随访收集患者的身高和当日清晨空腹体质量。问卷填写完成后当场回收整理,剔除存在规律作答、大于20%的条目未填的问卷,录入完毕后随机抽取5%的数据与原数据核对,确保录入数据的准确性。
1.5 疗效评定
采用BMI、BMI下降率(ΔBMI%)评定减重效果。ΔBMI%=(术前BMI-术后BMI)/术前BMI×100%。
1.6 统计方法
采用GraphPad Prism 8、SPSS 25.0 进行统计分析。计数资料以[n(%)]表示,组间比较采用χ2检验;符合正态分布的计量资料以(±s)表示,组间比较采用独立样本t检验;非正态分布的计量资料以[M(P25,P75)]表示,组间比较采用Mann-WhitneyU检验;采用重复测量方差分析比较两组BMI,采用Greenhouse-Geisser 法进行校正。采用Pearson相关分析考查减重效果与患者术前HAMD-17 总评分、外周血炎症因子水平之间的相关性。检验水准α=0.05。
2 结 果
2.1 两组基本资料比较
共62 例患者完成本研究,其中情绪异常组27例(43.55%),不伴情绪异常组35例(56.45%)。两组性别、年龄、受教育年限、婚姻状况、工作情况以及肥胖家族史差异均无统计学意义(P均>0.05)。见表1。
2.2 两组量表评分及炎症因子水平比较
情绪异常组最近一周和最抑郁时BSI-CV 评分均高于不伴情绪异常组,差异均有统计学意义(Z=2.677、2.975,P均<0.01)。情绪异常组EDI和PSQI总评分均高于不伴情绪异常组,差异均有统计学意义(t=3.573、4.035,P均<0.01)。情绪异常组CRP和IL-6 水平均高于不伴情绪异常组,差异均有统计学意义(t=1.990、2.799,P<0.05或0.01)。见表2。
表2 两组量表评分及炎症因子水平比较[M(P25,P75)/±s]Table 2 Comparison of scale scores and inflammatory factor level between two groups

表2 两组量表评分及炎症因子水平比较[M(P25,P75)/±s]Table 2 Comparison of scale scores and inflammatory factor level between two groups
注:BSI-CV,贝克自杀意念量表中文版;EDI,进食障碍调查问卷;PSQI,匹兹堡睡眠质量指数量表;CRP,C 反应蛋白;IL-6,白细胞介素-6;aBonferroni多重比较校正后的P值
组 别情绪异常组(n=27)不伴情绪异常组(n=35)Z/t Pa BSI-CV评分最近一周0(0,4)0(0,0)2.677<0.010最抑郁时7.5(0,26.25)0(0,2)2.975<0.010 EDI总评分231.50±38.51 195.60±39.68 3.573<0.010 PSQI总评分7.22±3.23 4.46±2.16 4.035<0.010 CRP(mg/L)6.74±2.92 5.31±2.49 1.990<0.05 IL-6(pg/mL)3.37±2.21 2.21±0.95 2.799<0.010
2.3 两组BMI比较
两组BMI 的时间效应有统计学意义(F=227.740,P<0.01),组别效应及组别与时间的交互效应均无统计学意义(F=0.037、0.704,P均>0.05)。
情绪异常组术后1 个月和术后6 个月的BMI 均低于基线期,差异均有统计学意义(P均<0.01)。不伴情绪异常组术后1 个月和术后6 个月的BMI 均低于基线期,差异均有统计学意义(P均<0.01)。见表3。两组BMI变化趋势基本一致。见图1。

图1 两组BMI变化趋势Figure 1 Trends of BMI change in two groups
表3 两组BMI比较(±s)Table 3 Comparison of BMI between two groups

表3 两组BMI比较(±s)Table 3 Comparison of BMI between two groups
注:BMI,体质量指数;a与基线比较P<0.05,b与术后1个月比较P<0.05
组 别情绪异常组(n=27)不伴情绪异常组(n=35)BMI基线期36.31±5.18 36.45±5.33术后1个月32.34±4.95a 31.55±4.82a术后6个月27.33±3.64ab 27.33±4.25ab
2.4 相关分析
情绪异常组基线期、术后1 个月以及术后6 个月的BMI 与IL-6 水平均呈正相关(r=0.419、0.510、0.559,P<0.05 或0.01),术后6 个月的BMI 与HAMD-17 总评分呈正相关(r=0.390,P<0.05),术后6 个月ΔBMI%与HAMD-17 总评分呈负相关(r=-0.421,P<0.05)。不伴情绪异常组基线期BMI 与IL-6水平呈正相关(r=0.338,P<0.01)。见表4。
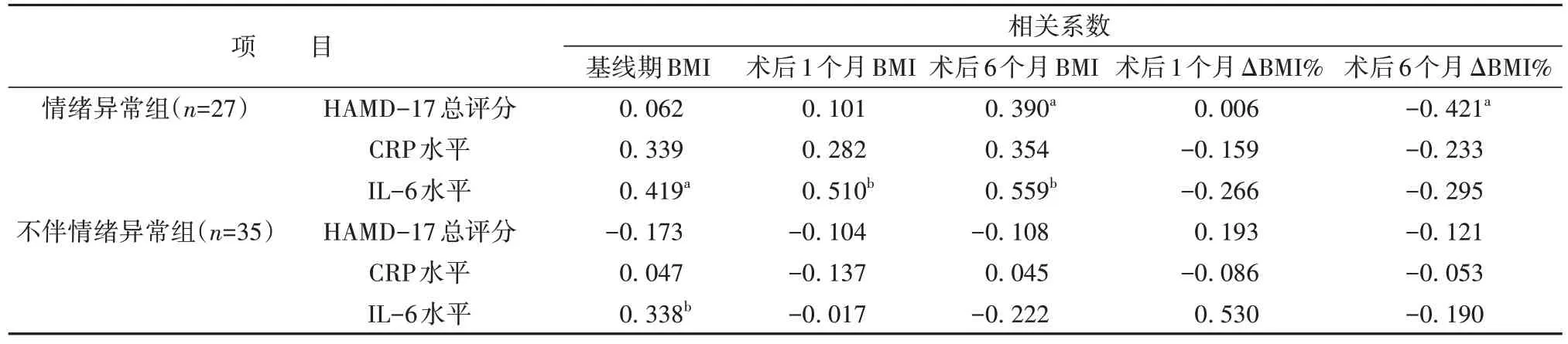
表4 患者术前HAMD-17总评分和炎症因子水平与减重效果指标的相关性(r)Table 4 Correlation of preoperative HAMD-17 total score and inflammatory factor level with effect of bariatric surgery
3 讨 论
本研究结果显示,与不伴情绪异常的肥胖患者相比,情绪异常者的自杀意念、进食及睡眠问题更严重,Kraus 等[24]报道,情绪异常的肥胖患者生活质量较差、自杀意念较高,与本研究结果一致。本研究中,情绪异常组外周血清IL-6和CRP 水平均高于不伴情绪异常组,与Ambrósio等[25]的研究结果一致。
本研究中,伴和不伴情绪异常的肥胖患者BMI变化趋势基本一致,提示情绪异常状态可能对短期内减重手术效果的影响较小。也有研究表明,术前无情绪障碍的肥胖患者术后BMI下降水平高于术前合并情绪障碍的患者[15],异常的情绪状态可能对患者减重手术的中远期效果存在影响,而对术后短期减重效果的影响不显著[26-27],提示术前心理评估及干预可能对提高减重手术的中远期效果有重要意义。
相关分析结果显示,部分随访节点的BMI 与IL-6 水平呈正相关,这种相关性主要存在于伴情绪异常的肥胖患者中,提示炎症反应可能与减重手术后体质量反弹或体质量控制不佳相关,与既往研究结果一致[28]。Mac Giollabhui等[29]研究指出,儿童青少年升高的BMI 与抑郁情绪严重程度有关,促炎因子IL-6 水平升高可能是其中的作用路径。既往研究显示,行减重术后18 个月后,伴抑郁情绪的患者出现体质量反弹的比例高于不伴抑郁情绪者[30],且术前不良情绪可能会进一步影响减重效果[31],抑郁情绪是术后体质量反弹的独立危险因素[25,32]。
综上所述,伴或不伴情绪异常的肥胖患者行减重手术的短期效果可能一致,减重手术的效果可能与术前抑郁情绪严重程度无关。本研究局限性在于:①样本量及代表性有限,未来将进行多中心研究以增加样本量并提高样本代表性;②随访时间较短、随访脱落率较高,未来需要延长随访时间,补充纵向随访数据,进一步探讨减重手术远期效果的差异及相关因素;③本研究采用非完全随机化分组,混杂因素较多,未来将尝试采用倾向得分匹配法,均衡两组混杂因素以进一步探讨情绪异常与肥胖患者减重手术效果的关系。

