股骨头缺血性坏死MRI 表现及其与预后的关系
潘小文 董晚亭 但倩
股骨头缺血性坏死(ONFH)[1-2]是常见的骨科疾病,由外伤、酗酒等多种原因造成股骨头血运循环不畅,进而导致骨质硬化、骨细胞坏死等病理变化过程,如果不进行治疗,在1~3 年内高达80%的患者出现股骨头塌陷,严重者甚至会引发髋关节骨关节炎,需要进行髋关节置换术。早期发现、早期治疗可显著改善患者预后,但ONFH 发病隐匿,早期症状不明显,到医院就诊时多数已进展到中晚期,给临床治疗带来很大困难。X 线检查是根据机体组织的不同密度,通过放射线对人体成像,具有空间分辨率高等特点,但机体组织与器官重叠时会影响诊断的准确性。X 线检查可用于筛查ONFH,但人体骨髓脂肪减少时,ONFH患者一般不会产生不适感,由于髋关节前后2 个骨质结构存在重叠,X 线检查无法在空间上对骨质坏死区域精准定位,无法清楚地显示股骨头骨皮质的变化,因此X 线检查早期通常不会发现异常,分期准确性不高。因此,对临床上高度怀疑但X线检查呈阴性的ONFH 病例应行MRI 检查以明确诊断。目前,临床上磁共振成像(MRI)[3-4]常用作ONFH 的诊断方式,具有软组织分辨率高、无放射性、无骨性伪影干扰等优势,主要特点为扫描参数多、扫描序列丰富,可多方位扫描,具有非常高的特异性,可早期反映股骨头坏死的范围和部位。本研究旨在探究ONFH 患者MRI 表现及其与预后的关系,以期为临床诊断提供依据。
1 资料与方法
1.1 一般资料
回顾性分析2019 年1 月至2022 年1 月在四川省骨科医院临床确诊的153 例ONFH 患者的病例资料作为研究对象。入院后在对患者髋关节MRI检查前均进行X 线检查,其中男性81 例,女性72例;年龄30~62 岁,平均年龄(41.2±3.8)岁;病程1~17 个月,平均病程(7.59±0.91)个月;长期应用激素者68 例,酒精中毒者19 例,再生障碍性贫血者1 例,受外伤者53 例,无明确病因者12 例。纳入标准:①年龄≥18 岁,符合ONFH 诊断标准;②影像学图像质量佳;③患者知情同意。排除标准:①合并骨肿瘤;②髋关节先天性畸形;③患严重基础性疾病或其他系统性疾病;④精神认知障碍。
1.2 影像学检查
1.2.1 X 线检查
所有患者入院后,在接受髋关节MRI 检查前均进行X 线检查。采用日本岛津MUX-100DJ 移动X 线机进行髋关节正位、骨盆正位、股骨头轴位摄片,范围包括整个骨盆,配备滤线器,距离为1 m,参数设置为72 kv、40 mAs。进行坏死部位分期。
1.2.2 MRI 检查
对所有患者均行MRI 检查。采用美国GE1.5T核磁共振设备,取仰卧位,双脚并拢,对患者进行扫描,做冠状面(T1)、横断面(T1、T2)、矢状面(T1、T2)连续扫描。T1 加权成像(T1W1)冠状面扫描层厚/间距为3/0.5 mm,T2 加权成像(T2W1)冠状面扫描层厚/间距为4/0.5 mm,T2W1 横断面扫描层厚/间距为4/0.4 mm,质子密度加权(PDW)横断面扫描层厚/间距为4/0.4 mm,质子密度加权-频率衰减翻转恢复(PDW-SRAIR)横轴面扫描层厚/间距为4/0.4 mm,激励次数为4 次,使用矩阵为256×256。
1.2.3 图像分析
由2 位经验丰富的放射科医师分别对影像片进行独立阅片,观察两侧股骨头是否存在缺血性坏死及股骨头坏死部位、坏死体积,最后得出的统一诊断意见即为影像学诊断结果。按照国际骨循环研究(ARCO)[5]的分期标准进行分期:Ⅰ期为X 线检查正常,MRI 检查股骨负重部位显示斑状长T1、T2 信号;Ⅱ期为X 线检查显示骨硬化,局灶性骨质疏松或股骨头囊性改变,MRI 检查显示斑片状硬化,显示“线性”;Ⅲ期为X 线检查显示坏死区骨折、塌陷,MRI 检查显示股骨头合并囊变,关节面出现塌陷;Ⅳ期为X 线检查显示骨关节炎,关节间隙缩小,髋臼发生改变,MRI 检查显示关节面塌陷合并退行性变化。
1.3 预后评估
对153 例患者进行髓芯减压配合植骨治疗,术后对患者进行定期临床随访、X 线检查及MRI 检查,术后随访时间为12 个月,记录患者预后情况。预后良好[6]:髋关节疼痛改善,ARCO 分期无进展,且无需进行全髋关节置换术;预后不良:髋关节疼痛加重,分期进展为Ⅳ期,需进行全髋关节置换术。检出率计算公式为X 线或MRI 检查检出的股骨头坏死数/术后病理诊断股骨头坏死数×100%。
1.4 统计学分析
使用SPSS 24.0 统计软件进行数据分析,以例数和百分率表示计数资料,采用χ2检验。P<0.05表示差异有统计学意义。
2 结果
2.1 术后病理诊断结果
本研究有153 例ONFH 患者,出现单侧股骨头坏死84 例,双侧股骨头坏死69 例,共计222 个股骨头坏死;参照ARCO 分期标准[5],Ⅰ期71 个股骨头坏死,Ⅱ期88 个股骨头坏死,Ⅲ期44 个股骨头坏死,Ⅳ期19 个股骨头坏死。
2.2 X 线表现
对本组153 例ONFH 患者进行X 线检查,检出股骨头坏死70 例,其中单侧股骨头坏死30 例,双侧股骨头坏死40 例,共计110 个股骨头坏死(49.55%),股骨头坏死X 线征象囊性病变检出率最高,占28.83%。具体X 线表现见表1。
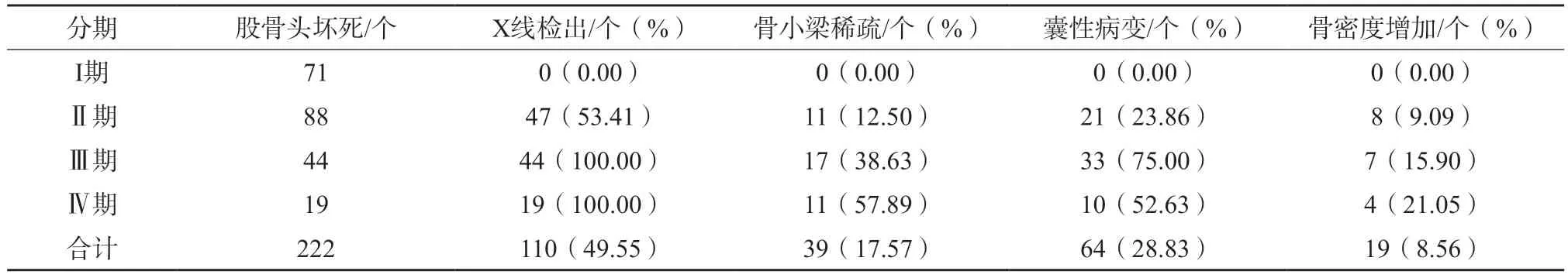
表1 股骨头坏死患者X 线表现
2.3 MRI 表现
对本组153 例ONFH 患者进行MRI 检查,检出股骨头坏死149 例,其中单侧股骨头坏死81 例,双侧股骨头坏死68 例,共计217 个股骨头坏死(97.95%),双线征检出率最高,占46.40%。具体MRI 表现见表2。
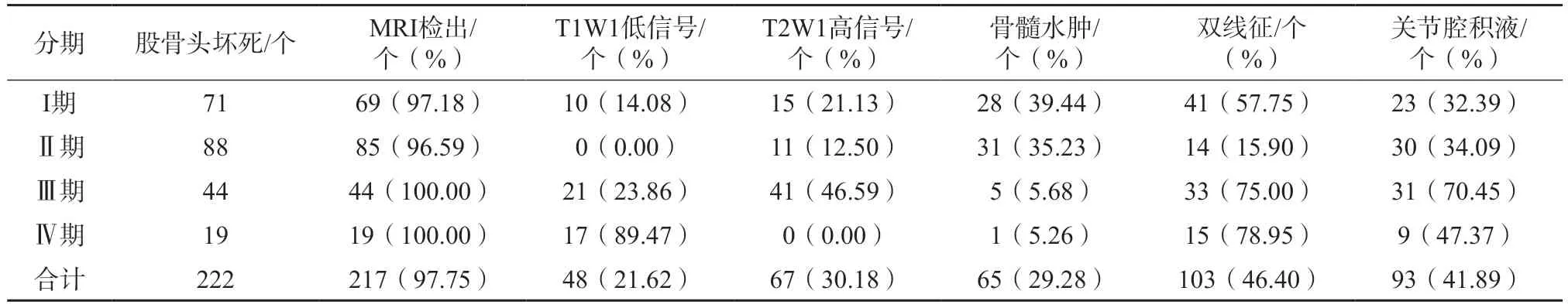
表2 股骨头坏死患者MRI 表现
2.4 MRI 不同序列检测结果
PDW-SRAIR 检出的异常率最高,不同序列检测MRI 表现异常征象占比见表3。
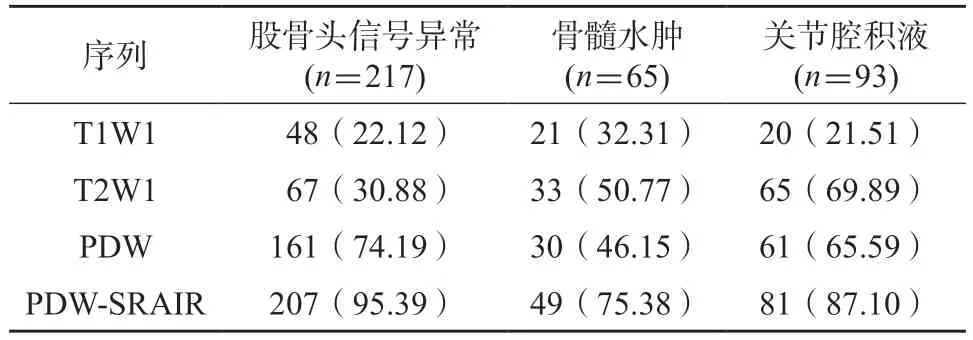
表3 不同MRI 序列检测异常征象占比/个(%)
2.5 X 线与MRI 诊断结果比较
术后经病理诊断,本组153 例ONFH 患者出现包括222 个股骨头坏死,Ⅰ期71 个股骨头坏死,Ⅱ期88 个股骨头坏死,Ⅲ期19 个股骨头坏死,Ⅳ期44 个股骨头坏死。X 线检查诊断共110 个股骨头坏死,Ⅰ期0 个股骨头坏死,Ⅱ期47 个股骨头坏死,Ⅲ期44 个股骨头坏死,Ⅳ期19 个股骨头坏死,检出率为49.55%(110/222)。MRI 检查诊断共217个股骨头坏死,Ⅰ期69 个股骨头坏死,Ⅱ期85 个股骨头坏死,Ⅲ期44 个股骨头坏死,Ⅳ期19 个股骨头坏死,检出率为97.95%(217/222)。MRI 检出率高于X 线(χ2=132.867,P<0.05)。
2.6 预后情况
94 例患者预后良好,59 例患者预后不良。预后良好组包含161 个股骨头,预后不良组包含61个股骨头。预后不良组19 个股骨头发展为Ⅳ期,42 个股骨头行全髋关节置换术。预后良好组MRI检查显示股骨头光滑,T1 及T2 加权图像呈高信号,股骨头呈低信号;预后不良组MRI 检查显示斑片状硬化,“线性”股骨头合并囊变,关节面塌陷合并退行性变化。预后不良组股骨头形态改变、脊髓水肿、关节腔积液、T1W1 低信号、T2W1 高信号、双线征占比均高于预后良好组(P<0.05),见下页表4。

表4 两组患者MRI 特点比较/个 (%)
2.7 典型病例
早期ONFH 患者影像学资料见下页图1。
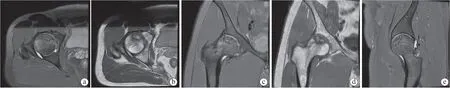
图1 早期ONFH患者MRI影像 a、b. 右侧股骨头关节面下见斑片状混杂长T1,压脂高信号影,股骨头关节面塌陷 c、d. 冠状压脂序列,有高信号影 e. 矢状压脂序列,有高信号影
3 讨论
髋关节在人体中起到承重、缓冲和吸收震荡的作用。而股骨头是髋关节最重要的组成部分,在很大程度上股骨头坏死会导致患者髋关节功能障碍。ONFH 是由于骨血供不畅所致,血供沿股骨头分布,在受到外伤或非外伤的情况下,致使股骨头血供减少或中断,从而造成骨细胞坏死,骨陷窝空虚。随后产生新生血管和新生骨,肉芽组织增生,致使大量新生骨形成[7]。在负重状态下,股骨头关节面发生塌陷,造成髋关节骨关节炎。其属进展性疾病,且一旦发病会造成不可逆的病理改变,严重损害髋关节功能[8]。对ONFH 进行早期诊断,明确其分期,可为临床治疗提供最佳方案,提高临床疗效及预后。目前临床诊断ONFH 患者的主要方法有X 线、CT 以及MRI 检查[9-11]。早期人体骨髓脂肪减少时,患者一般不会产生不适感,髋关节前后2 个骨质结构存在重叠,无法在空间上对骨质坏死区域精准定位,无法清楚地显示股骨头骨皮质的变化,因此X 线检查通常不会发现异常,导致早期诊断精度不高,分期准确性不高。CT 检查具有较高的分辨率,可获得较为准确的横断位断层图像,但在患者股骨头未发生骨质改变的情况下,CT 检查对早期ONFH 的诊断较困难。MRI 检查可明确早期骨髓细胞是否出现异常,在诊断ONFH 中具有较高的特异性和敏感性。
本研究发现,早期ONFH 患者MRI 典型影像征象是双线征、关节囊肿胀、关节腔积液,导致此影像学征象的解剖学特点主要与ONFH 后早期炎症反应有关。与X 线检查相比,MRI 检查软组织密度分辨率最佳,发生ONFH 后,解剖特点呈现负重区软骨下骨折,股骨头塌陷,股骨头出现炎症反应。MRI 表现的“双线征”[12-13]即在股骨头坏死区发现不规则线,表示信号异常,病灶周围出现环形或半环形信号,在线影外部可看到硬化变化,表现为低信号,内侧组织肉芽是充血部位,表现为高信号,随着病情逐渐发展,分期升高,坏死组织被全面吸收,取而代之的是新生纤维和肉芽组织。而在疾病早期,X 线检查无异常,仅表现为骨质疏松。若患者髋关节伴有水肿,MRI 检查图像显示T2W1 高信号、T1W1 低信号。ONFH 患者疾病发展到Ⅳ期时,出现新的硬化骨组织和纤维组织,这些组织完全取代原来的股骨头坏死部位。此时患者的MRI 检查显示为T2W1、T1W1 低信号。若ONFH 患者疾病持续进展,股骨头性状将发生变化,表现为骨关节炎。因此,通过MRI 技术对患者进行检查,能准确反映股骨头病变状态和关节腔的变化。不同MRI 序列具有不同的侧重点,相应的MRI 序列对疾病的诊断价值也各不相同[14],T1W1图像清晰显示出组织部位解剖形态;T2W1 序列对组织病理学变化具有更高的灵敏性;PDW 序列的主要来源是组织中氢质子;PDW-SPAIR 序列能够较清楚反映骨髓水肿、关节腔积液等症状,且显示出的图像更清晰、层次更丰富。本研究可看出,PDW-SPAIR 序列对股骨头信号异常、骨髓水肿以及关节腔积液的检出率更高,说明PDW-SPAIR 序列可有效诊断ONFH 患者,原因为股骨头坏死区在PDW-SPAIR 序列表现为黑色背景下高信号。
本研究发现,对于ONFH 患者,MRI 检查检出率高于X 线检查(P<0.05),说明MRI 检查准确性更高,考虑原因是在疾病早期,X 线检查无法在空间上对骨质坏死区域精准定位,表现无异常,仅表现为骨质疏松;而MRI 检查可明确患者坏死部位和具体解剖形态,能够精准显示患者坏死部位和早期骨髓组织异常现象,显示股骨头双线征、关节腔积液等影像学征象,能够检出早期ONFH患者,因此MRI 检查检出率更高。
本研究发现,患者预后良好组和预后不良组MRI 表现明显不同,预后良好组髋关节疼痛改善,炎症吸收,MRI 图像显示股骨头光滑,T1 及T2 加权图像呈高信号,股骨头呈低信号;预后不良组髋关节疼痛加重,分期进展为Ⅳ期,需要进行全髋关节置换术,MRI 检查显示斑片状硬化,显示“线性”股骨头合并囊变,关节面塌陷合并退行性变化,故预后不良组股骨头形态改变、脊髓水肿、关节腔积液、T1W1 低信号、T2W1 高信号、双线征占比均高于预后良好组(P<0.05),说明ONFH患者的MRI 表现与预后存在极大关联性。其原因在于MRI 检查具有高分辨率、全方位等优势,能精准识别软组织。经MRI 检查的ONFH 患者可明确坏死部位和具体解剖形态,能精准显示坏死部位和早期骨髓组织异常现象,显示股骨头双线征、关节腔积液等影像学征象。因此,通过MRI 检查可较早发现ONFH 患者,使医生可根据患者病情选择最佳的治疗方案,提高临床疗效及预后。
综上所述,ONFH 患者特异性MRI 征象为股骨头塌陷与关节腔积液,可有效指导ONFH 疾病分期,有助于指导预后评估,具有一定临床参考价值。

