锥形束CT评价人工耳蜗植入的电极深度和位置△
孟娟 王涛 张帆 秦兆冰
由于人类耳蜗的大小、形态存在较大个体差异[1,2],因此,人工耳蜗植入后电极深度角、长度、位置可能会差异较大,而上述指标会影响患者术后听觉言语康复效果[3-5]。锥形束计算机断层扫描(cone beam computed tomography,CBCT)因具有低辐射、高分辨率、低金属伪影等优势,近年来学者们认为其更适合于人工耳蜗植入术后的评估[6-8]。故本文应用CBCT以及影像学3D多平面重建和曲面重建技术,研究植入直电极和弯电极人工耳蜗的患者术后电极植入情况,测量两种电极植入长度、深度角、电极位置,分析其与术前CT测量的耳蜗大小、倾斜角度的关系,探讨电极植入深度的影响因素及术后电极移位的原因。
1 资料与方法
1.1临床资料 选取2014年3月至2016年11月在郑州大学第一附属医院植入Cochlear公司CI24RE(CA)弯电极人工耳蜗装置患者30例(弯电极组),植入MED-EL公司SONATA ti100 Standard直电极人工耳蜗装置患者41例(直电极组)。年龄5~64岁,平均9.4±3.81岁。术前均常规行影像学和听力学检查,排除耳蜗畸形。手术由2位医生同期进行,均采用后鼓室面隐窝入路、圆窗植入,过程顺利,术后均无并发症发生。
1.2术前影像学评估 患者术前均行颞骨CT检查,应用美国GE 64排CT扫描仪,扫描基线为上至上眶耳线,患者下颌稍微内收,扫描范围包括整个中耳、内耳。扫描参数:窗宽4 000 HU,窗位700 HU,电压140 kV,电流350 mAs,扫描层厚0.7 mm,层间距0.7 mm,扫描矩阵为512×512,扫描视野20~24 cm,采用骨算法。
将术前CT导入Osirix软件中,根据国际统一认定的耳蜗坐标系统[9],在显示耳蜗底回的层面,沿着耳蜗底回长轴中份及蜗轴中心经过多平面重建获得耳蜗位平面及与之对应的斜矢状位、斜轴位层面。以圆窗中点为参考点,即耳蜗0度。测量如下指标:①耳蜗底回长径(length of cochlear base,BL):耳蜗位平面,圆窗中点为起点,过蜗轴中心至耳蜗对侧外侧骨壁的距离(图1a);②耳蜗底回宽径(width of cochlear base,BW):耳蜗位平面,经过蜗轴中心,与BL垂直至耳蜗对侧外侧骨壁之间的距离(图1a);③耳蜗管长度(cochlear length,CL):结合斜轴位、斜矢状位以及斜冠状位,以耳蜗0度为起点,以蜗尖为终点,沿耳蜗外侧壁描绘耳蜗轨迹曲线,在显示曲面重建的图像上形成一条线段,CL即为该线段的长度(图1d);④耳蜗第一回和第二回之间的夹角(γ):斜矢状位,耳蜗90度和270度连线,与270度和450度连线的夹角(图1b);⑤底回倾斜角(α):斜轴位,耳蜗0度和180度连线,与180度和360度连线的夹角(图1c)。

图1 术前耳蜗相关指标测量 a. A:耳蜗0度; B:耳蜗180度; C:耳蜗270度; 长箭头:耳蜗360度; 短箭头:耳蜗450度; D:耳蜗90度; E:蜗尖; AB为耳蜗底回长径; CD为耳蜗底回宽径; b. γ:耳蜗第一回和第二回之间的夹角; c. α:底转倾斜角; d. AE:耳蜗管长度
1.3术后影像学评估 术后影像学检查仪器为CBCT,型号3D Accuitomo F17。患者于术后3~5 d进行检查,扫描范围上至眶下缘下至下颌牙颈部,获取时间为26.9 s,电流为37.07 mA,电压为120 kV,矩阵800×800,立体像素为0.2~0.25 cm,扫描视野为16 cm×自定义。检查时患者采取坐立位,身体保持相对静止状态。原始扫描数据保存至光盘,利用CBCT自带的vision软件在TMJ功能下进行3D多平面重建。采用与术前相同的影像学重建方法获得耳蜗位平面及与之对应的斜轴位、斜矢状图像。术后评估以下指标:
1.3.1电极植入长度 将CBCT扫描数据导入Osirix软件中,在3D curved MPR界面下,以圆窗中点电极为起点,以最顶端电极末端为终点,进行3D曲面重建并测量电极植入长度(图2)。
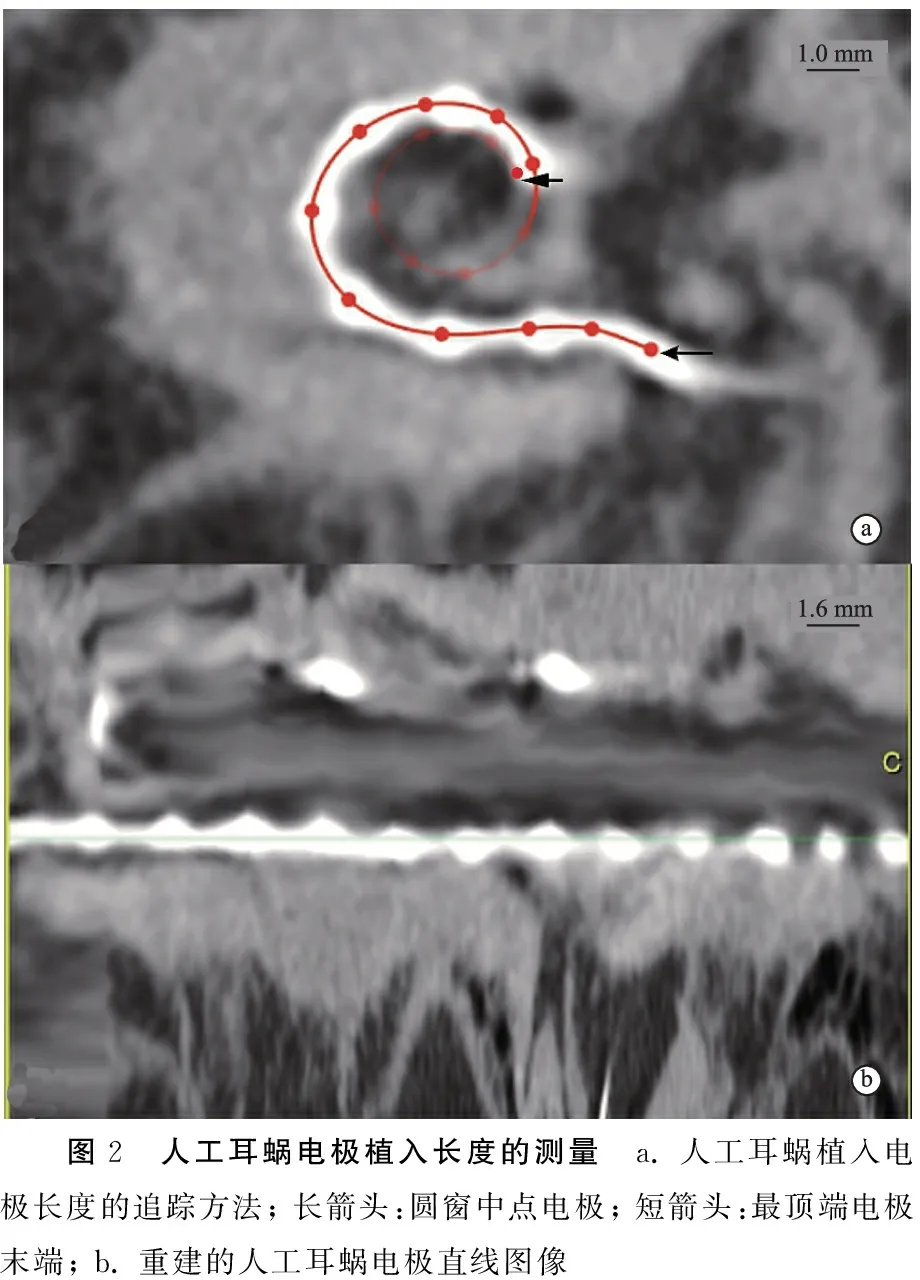
图2 人工耳蜗电极植入长度的测量 a. 人工耳蜗植入电极长度的追踪方法; 长箭头:圆窗中点电极; 短箭头:最顶端电极末端; b. 重建的人工耳蜗电极直线图像
1.3.2电极植入深度角 耳蜗位平面上,以圆窗中点电极与蜗轴中心连线为参考线,测量参考线与最顶端电极末端和蜗轴中心连线之间的夹角(图3),计为角θ,植入深度角小于360度时,结果为360度-θ;植入深度角为360~540度时,结果为360度+θ;植入深度角为540~720度时,结果为720度-θ;植入深度角大于720度,结果为720度+θ。
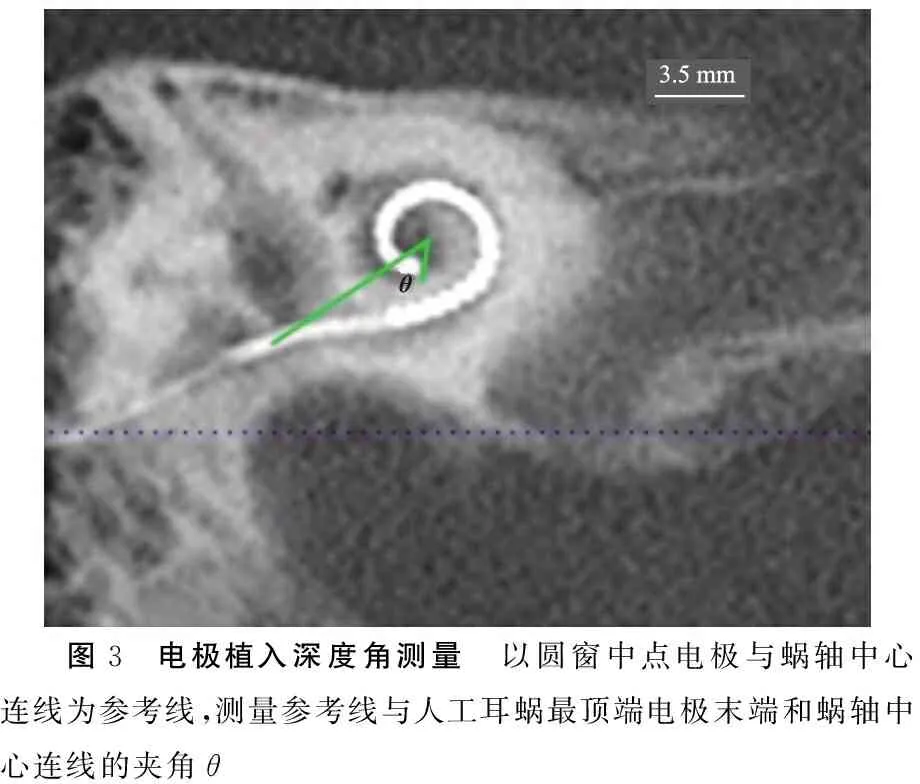
图3 电极植入深度角测量 以圆窗中点电极与蜗轴中心连线为参考线,测量参考线与人工耳蜗最顶端电极末端和蜗轴中心连线的夹角θ
1.3.3电极位置 在斜矢状位和斜轴位图像上,分别根据电极与骨螺旋板之间的位置关系判断电极位置,具体判断方法为:如果电极位于骨螺旋板后下方,则电极位于鼓阶中;如果电极位于骨螺旋板前上方,则电极位于前庭阶(图4)。
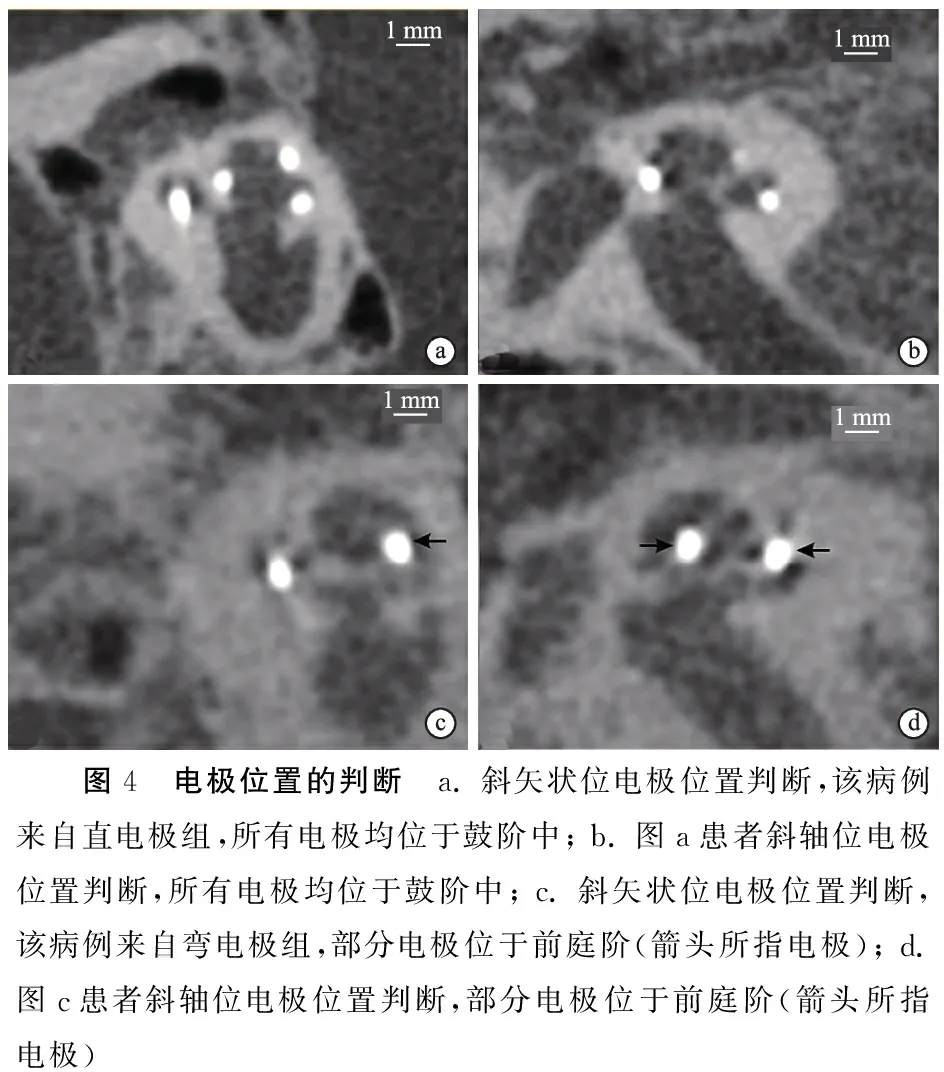
图4 电极位置的判断 a. 斜矢状位电极位置判断,该病例来自直电极组,所有电极均位于鼓阶中; b. 图a患者斜轴位电极位置判断,所有电极均位于鼓阶中; c. 斜矢状位电极位置判断,该病例来自弯电极组,部分电极位于前庭阶(箭头所指电极); d. 图c患者斜轴位电极位置判断,部分电极位于前庭阶(箭头所指电极)
1.4统计学方法 采用SPSS 26.0统计学软件,计量资料以均数±标准差表示。采用两独立样本t检验,比较两种电极植入深度角、电极移位与未移位组底回倾斜角以及耳蜗第一回和第二回之间的夹角有无统计学差异,相关性分析采用Pearson相关性分析。检验水准P<0.05。
2 结果
2.1电极植入长度、植入深度角与耳蜗管长度 71例植入者中1例末端4个电极进入前庭,该例未纳入长度计数。余70例电极全部植入者电极植入长度、深度角及耳蜗管长度结果见表1,植入深度角范围:直电极组579~814度,弯电极组337~533度,可见两组患者电极植入长度、深度角差异有统计学意义,耳蜗管长度差异无统计学意义。

表1 两组患者两种电极植入长度、深度角与术前耳蜗管长度测量结果比较
1例末端4个电极进入前庭者为男性,5岁,植入体类型为直电极(图5)。其术前影像学检查显示耳蜗发育正常,术中植入顺利,术后无眩晕等前庭症状,术后5天行CBCT检查显示末端4个电极进入前庭,开机时关掉上述4个电极。回顾性测量其蜗管长度为30.3 mm。
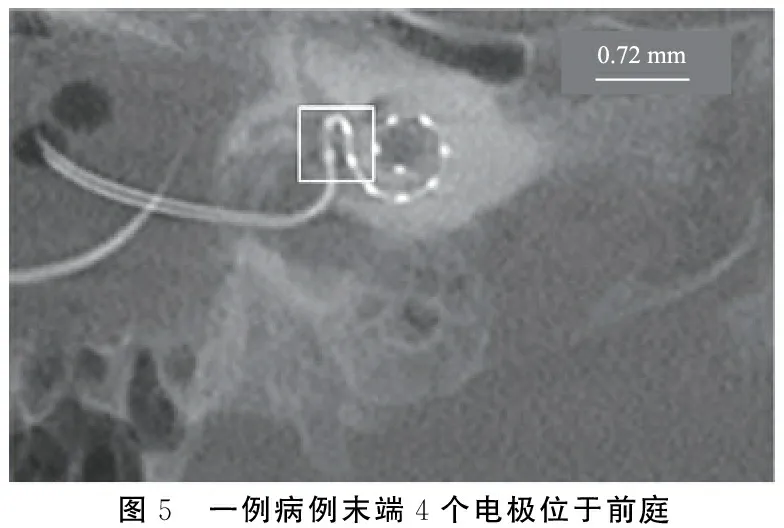
图5 一例病例末端4个电极位于前庭
2.2耳蜗大小对电极植入深度角的影响 直电极组的耳蜗底回长径与电极植入深度角度呈负相关(r=-0.768,P<0.001),耳蜗底回宽径与电极植入深度角呈负相关(r=-0.678,P<0.001);弯电极组的耳蜗底回长径与电极植入深度角呈负相关(r=-0.467,P=0.008),耳蜗底回宽径与电极植入深度角呈负相关(r=-0.471,P=0.008)。
2.3电极植入长度与植入深度角的关系 直电极组的植入长度与植入深度角呈正相关(r=0.578,P<0.001);弯电极组的植入长度与植入深度角呈正相关(r=0.748,P<0.001)。
2.4术后电极位置与耳蜗底回倾斜角及第一回和第二回之间的夹角 71例植入者中术后电极由鼓阶移位至前庭阶者6例,植入体类型均为弯电极,且均位于耳蜗180度位置,电极移位总体发生率为8.45%(6/71),弯电极组的发生率为20.0%(6/30),直电极组的发生率为0。
分析弯电极组中电极移位与未移位者耳蜗盘旋方式的差异,结果显示电极移位组耳蜗底回倾斜角及第一回和第二回之间的夹角均较未移位组大,差异有统计学意义(P<0.05)(表2)。
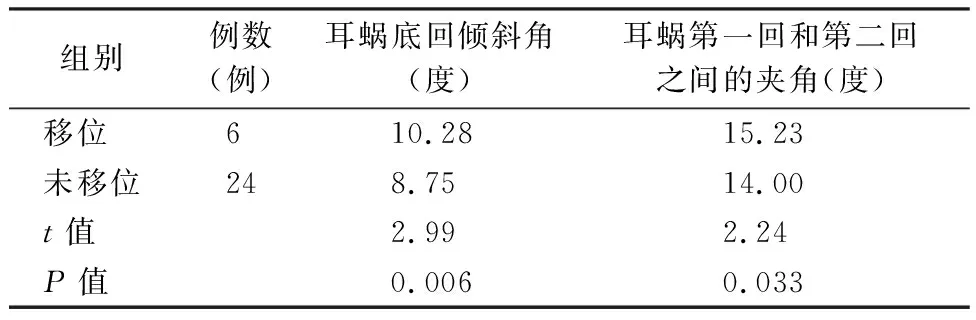
表2 弯电极组中电极移位与未移位者耳蜗底回倾斜角及耳蜗第一回和第二回之间的夹角对比
3 讨论
人工耳蜗植入术后听觉言语康复的影响因素众多,对术后蜗内电极情况的研究显示,电极植入深度及位置对患者术后听觉言语康复存在影响[3-5]。由于人类耳蜗的大小和形态存在较大的个体差异[1,2],因此,即使是植入同一种人工耳蜗电极,术后电极的植入深度和位置也可能会存在较大的个体差异。本文通过分析耳蜗大小、盘旋方式与术后电极植入深度、位置的关系,探讨电极植入深度的影响因素及电极移位的原因。
人工耳蜗电极的植入深度与患者术后听觉言语康复以及耳蜗内微细组织结构的损伤存在相关性[10]。电极植入深度评估指标主要有电极植入深度角及植入长度。本文选取的人工耳蜗电极为SONATA ti100 Standard和CI24RE(CA)。前者为直电极,在耳蜗中紧贴耳蜗管外侧壁,长度为31.5 mm;后者为弯电极,在耳蜗内抱着蜗轴,长度为19.5 mm。结果显示,电极全部正常植入者,前者植入深度角最大者与最小者差值为235度;后者植入深度角最大者与最小者相差196度。这表明无论植入直电极抑或是弯电极,术后电极的植入深度角均存在显著的个体差异。
有研究显示耳蜗大小可能会影响电极的植入深度角[1,11]。学者们常用耳蜗底回长径评估耳蜗大小,也有研究显示耳蜗底回长径和宽径均与耳蜗的大小存在相关性[1]。因此本文分析了耳蜗底回长径和宽径对电极植入深度角的影响,结果表明耳蜗底回长径、宽径均与电极植入深度角呈负相关。耳蜗结构差别细微,仅凭肉眼观察来判断耳蜗大小可能会存在误差,术前测量耳蜗底回长径和宽径可以帮助术者更准确地评估耳蜗大小,以利于术中预测电极植入深度。
电极植入长度是评估电极植入深度的另一个指标。本文结果显示,直电极组平均电极植入长度为30.02 mm,弯电极组平均电极植入长度为18.4 mm,且电极植入长度与深度角呈正相关。研究组中有1例患者末端4个电极进入前庭,术后回顾性测量该患者耳蜗管长度,结果低于正常耳蜗管长度范围下限[1]。因本研究旨在分析耳蜗大小及盘旋方式对术后电极植入深度及位置的影响,电极未全植入者术后听觉言语康复效果将另文研究。本研究进一步证实术前经验性的判断耳蜗大小可能是不准确的,个性化测量相关指标能更准确地评估耳蜗的大小,以利于更精确地选择人工耳蜗电极。
除了电极植入长度和深度角外,电极的位置对患者术后听觉言语康复效果也存在一定的影响[3,12]。人工耳蜗植入的目标位置为鼓阶,部分或全部电极位于前庭阶中即为电极移位。本研究结果显示电极移位总发生率为8.45%,均为弯电极组,直电极组电极移位的发生率为0,这与以往的研究结果(11%~42.8%)[13,14]一致。以往文献报道有三个特定的电极移位点:耳蜗底回近端(Nadol等,2001;O’Leary等,1991)、耳蜗180度[14]、植入深度角超过400度(Eshraghi等,2003)。本文中6例电极移位者均位于耳蜗180度。研究发现耳蜗160~200度鼓阶直径变小而前庭阶直径变大,这是电极在此处易发生移位的原因之一[15]。而关于耳蜗盘旋方式对电极移位的影响目前尚无相关文献报道。本研究用耳蜗底回倾斜角及耳蜗第一回与第二回之间的夹角来评估耳蜗的盘旋方式,而上述两指标存在较大个体差异[1]。本文发现电极移位者上述指标均较未移位者大,差异有统计学意义。当耳蜗底回倾斜角及第一回和第二回之间夹角越大,耳蜗底回形状越接近卵圆形,植入阻力可能越大[1]。植入过程中遇到阻力,若手术医生不及时调整电极植入方向,电极可能会给周围组织造成较大的压力,导致周围结构损伤,术后电极从鼓阶移位至前庭阶。本研究结果提示卵圆形耳蜗可能会增大植入损伤和电极移位的风险,提示术前评估耳蜗的盘旋方式对于预测植入难度及植入损伤有重要的指导意义。
本文发现弯电极组电极移位率高于直电极组,这与Wanna 等[12]的研究结果一致。推测原因如下:首先可能与电极的设计有关,弯电极为半环形电极,与直电极相比其植入后更靠近蜗轴,更有利于电极对螺旋神经节细胞产生有效刺激,但其弧度及硬度相对较大,电极植入过程中与耳蜗结构产生的摩擦力相对较大[16,17];其次,可能与手术技巧有关,直电极植入时电极只需顺着鼓阶植入即可,无方向性,而弯电极植入时电极面必须朝向蜗轴,需遵循“退极止芯”原则,当电极尖端植入受阻时需将电极支撑体拔出1~2 mm,电极尖端离开耳蜗外侧壁时再继续插入(武文明等,2003);若遇到阻力不及时调整,可能导致电极经穿孔的基底膜由鼓阶进入前庭阶中。因本研究样本量有限,弯电极组移位率高于直电极的原因仍需进一步研究。
综上所述,CBCT可以清晰显示电极在耳蜗内的位置及植入深度,可用于人工耳蜗植入术后评估。人工耳蜗植入术后电极植入长度和深度角存在较大的个体差异,与耳蜗大小密切相关,术前评估耳蜗大小可为更准确地选择人工耳蜗电极提供参考。耳蜗的盘旋方式不同是引起电极移位的原因之一,术前评估耳蜗盘旋方式有助于手术医生预测手术植入难度、减少电极移位。

