阑尾结石对腹腔镜阑尾切除术治疗急性阑尾炎预后的影响:一项单中心回顾性分析
肖建
(南昌大学第一附属医院高新医院普外科,江西 南昌 330000)
急性阑尾炎发病率较高,据研究统计[1],2019年全球范围内估计有1 770万例急性阑尾炎病例(总发病率为228/10万),超过3.34万例死亡(0.43/10万)。荷兰一项纳入135 025例阑尾炎病例的队列研究显示,普通居民中阑尾手术切除率为81/10万,由此带来较大的临床治疗压力及经济费用压力[2]。急性阑尾炎也是普外科常见的急腹症之一,其治疗的金标准是手术[3]。诸多因素可能影响急性阑尾炎手术预后,如年龄、基础疾病、营养状态、病程时间、手术时机、腹腔粘连积液[4]等;然而,阑尾结石对急性阑尾炎术后的影响却鲜有报道。本研究旨在通过回顾性分析探讨阑尾结石对腹腔镜阑尾切除术治疗急性阑尾炎预后的影响。
1 资料与方法
1.1一般资料 2022年3月至2022年11月间本院共收治阑尾疾病172例,其中急性阑尾炎手术治疗165例,慢性阑尾炎保守治疗3例,急性阑尾炎保守治疗2例,阑尾周围脓肿保守治疗1例,阑尾肿瘤1例。165例急性阑尾炎手术病例中,均行三孔法腹腔镜阑尾切除手术,其中中转开腹1例,年龄不足18岁12例。纳入标准:①以急性阑尾炎为主要诊断,且已行腹腔镜阑尾切除术;②年龄满18岁。排除标准:①首次入院辅助检查已提示阑尾脓肿、阑尾周围脓肿;②慢性阑尾炎、阑尾肿瘤;③合并盲肠憩室炎;④未行手术;⑤开腹手术或中转开腹手术。根据纳入标准及排除标准,最终152例纳入本研究,其中无阑尾结石组73例、有阑尾结石组79例。全组病例男性70例(无阑尾结石组26例、有阑尾结石组44例),女性82例(无阑尾结石组47例、有阑尾结石组35例),两组男女性别比例分别为0.6∶1、1.3∶1,差异有统计学意义(P<0.05)。全组年龄18~83岁,平均(39.84±16.21)岁,其中18~30岁50例(32.89%),30~40岁33例(21.71%),40~50岁23例(15.13%),50~60岁27例(17.76%),60岁以上19例(12.50%);全组有腹部手术史17例。两组的平均年龄、腹部手术史差异无统计学意义(P>0.05),见表1。

表1 两组病例的一般临床资料
1.2统计学方法 使用IBM SPSS 25.0 统计学软件对数据进行分析,计量资料比较采用t检验,计数资料比较采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1临床资料 通常根据阑尾尖端方位,将阑尾分为回肠前位、盆位、盲肠后位、盲肠下位、盲肠外侧位及回肠后位等6种解剖位置。全组病例术前均获得CT检查,根据CT影像测量,全组阑尾盆位解剖位置最常见,其次为盲肠外侧位,两组差异无统计学意义(P>0.05);全组阑尾最大直径为5~28 mm,其中有阑尾结石组平均阑尾最大直径明显大于无阑尾结石组(P<0.001),见表2。
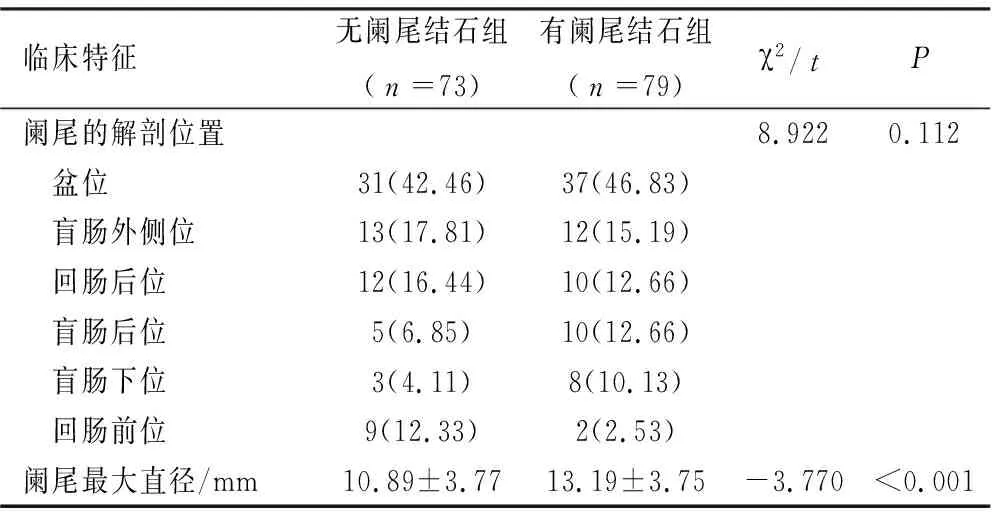
表2 两组病例的解剖学特征
2.2手术及预后 全组152例均行腹腔镜阑尾切除术,手术时间11~85 min,两组对比差异无统计学意义(P>0.05);术中共有55例(36.18%)放置引流管,无阑尾结石组18例,有阑尾结石组37例,两组差异有统计学意义(P<0.05)。合并阑尾结石组术后肛门排气时间晚于非阑尾结石组(P<0.05)。全组术后30天内并发症92例(60.53%,92/152),包括术区积液39例,胸腔积液23例,胆汁淤积10例,不全性肠梗阻7例,切口感染5例,转氨酶升高3例,粒细胞减少3例,阑尾残端瘘1例,阑尾开口溃疡出血1例,无手术相关死亡;按Clavien-Dindo 手术后并发症分级系统:Ⅰ级并发症83例(无阑尾结石组35例、有阑尾结石组48例),Ⅱ级并发症9例(无阑尾结石组3例、有阑尾结石组6例),无Ⅲ级、Ⅳ级并发症。术后并发症发生率有阑尾结石组高于无阑尾结石组,差异有统计学意义(P=0.040)。全组术后住院时间2~26 d,两组差异无统计学意义(P>0.05)。见表3。

表3 两组病例的手术及预后情况
3 讨论
急性阑尾炎是常见的外科急腹症,普通人群中发病高峰年龄段是15~19岁[1],而本次研究发现急性阑尾炎好发于18~29岁年龄段(32.89%),其次是30~39岁年龄段(21.71%),结果与POTEY K等[5]的研究相似。文献报道阑尾炎病例中阑尾结石出现率约34%[6],本研究中阑尾结石出现率约46.20%(79/171),且男性患者更易合并阑尾结石,高于文献报道的阑尾结石出现率,分析原因可能是CT对阑尾结石的检出率较高,因有研究[3]发现CT扫描对阑尾炎的术前精确诊断是十分必要的。阑尾炎合并阑尾结石常预示着病情复杂[6],同时阑尾结石嵌顿与阑尾炎保守治疗失败显著相关[7-8]。阑尾根部结石是成人复杂性阑尾炎非手术治疗失败的独立预测因素,有此危险因素的患者均应考虑手术治疗[9]。此外,阑尾结石也显著增加阑尾炎保守治疗后6个月内复发的风险[10]。KUBOTA A等[11]研究表明阑尾结石的大小也会影响阑尾炎治疗方式的选择及预后,对于合并超过10 mm阑尾结石的阑尾炎均建议积极手术治疗。
尽管阑尾结石在急性阑尾炎病例中有一定的出现率,但阑尾结石与阑尾炎本身发病机制之间的关联仍存在争议[6]。MLLINEN J等[8]从组织病理学上研究显示阑尾结石性阑尾炎标本,中性粒细胞浸润更为密集,多数病例炎症细胞浸润达到阑尾浆膜层,其结果提示合并阑尾结石的复杂性阑尾炎与非复杂性急性阑尾炎在组织病理学上存在差异。RUBÉR M等[12]的研究表明,免疫反应的个体差异可解释单纯性和复杂性阑尾炎的病理生理差异。免疫系统由辅助性T细胞(Th)调节,根据不同的细胞类型,Th细胞可产生不同的免疫应答,即1型Th细胞(Th1)和2型Th细胞(Th2)。Th1细胞诱导吞噬细胞和细胞毒性细胞的活化,Th2细胞诱导抗体的分泌和肥大细胞、嗜酸性粒细胞和嗜碱性粒细胞的活化。在坏疽性阑尾炎个体中,IL-10和IFN-γ浓度明显升高,而IFN-γ的升高很可能表明坏疽性阑尾炎产生了一种不受控制的Th1介导的炎症反应,IL-10的升高则表明细胞毒性细胞参与了坏疽性阑尾炎的进展。SAHIN C等[13]的研究指出IL-6水平可以显示出不同程度的急性阑尾炎的分层差异,单纯检测WBC或CRP不足以区分急性阑尾的具体病理类型。阑尾粪石的存在与急性阑尾炎较早且较高的阑尾穿孔率显著相关[14]。因阑尾是一个盲端器官,推测阑尾结石可能增加阑尾管腔的压力,进而增加阑尾穿孔的风险。这一点在近年新兴起的内镜逆行阑尾炎治疗(endoscopic retrograde appendicitis therapy,ERAT)中可得到证明。因ERAT旨在解除阑尾炎的病因 (如阑尾管腔梗阻或狭窄),从而有效预防阑尾炎复发[15]。阑尾最常见的尖端方位是盆位、盲肠外侧位,然而其与阑尾结石并无明显相关性。但合并阑尾结石的急性阑尾炎,阑尾易肿胀、增粗,手术后并发症也显著高于非阑尾结石性阑尾炎。
对于腹腔引流管的放置,有Meta分析[16]指出,阑尾术后预防性放置腹腔引流管并无获益,腹腔引流管反而会增加术后并发症,意外拔管增加腹腔感染率、引起患者疼痛不适等风险,不推荐常规放置腹腔引流管。在一项纳入1 241例急性阑尾炎的回顾性队列研究[17]中显示,整体急性阑尾炎术后腹腔引流管放置率为22.07%(274/1241),其中单纯性阑尾炎和复杂性阑尾炎术后腹腔引流管放置率分别为10.00%(82/820)、45.61%(192/421)。本研究中全组阑尾炎术后腹腔引流管放置率为36.18%,其中阑尾结石组高于非阑尾结石组。
阑尾术后并发症发生率约17.1%[3],常见并发症包括切口感染、腹腔脓肿、小肠梗阻、腹腔感染、膀胱炎、出血、肺部感染、血栓形成、伤口裂开、残端瘘等[3,17]。本研究中全组阑尾术后并发症发生率要高于文献报道,分析原因在于本研究将术区中微量积液及胸腔中微量积液均列为术后并发症。按Clavien-Dindo并发症分级,本研究阑尾术后Ⅰ级并发症占54.61%,Ⅱ级并发症占5.92%,Ⅲ级、Ⅳ级无并发症,且术区积液、胸腔积液共占比40.79%,显然,阑尾结石组术后并发症要明显高于非阑尾结石组。研究显示腹腔镜手术可以提高术后首次肛门通气时间[18],但本研究中阑尾结石组术后肠道蠕动功能恢复较慢,术后肛门排气时间要晚。阑尾结石组的平均手术时间和术后住院时间要高于非阑尾结石组,但两组差异并无统计学意义。本研究也存在一些不足,为单中心的回顾性研究,样本量偏少,对于阑尾结石导致阑尾增粗、肿胀的组织病理特征及原因还需更多的研究来探明。
综上所述,阑尾结石易导致阑尾增粗、肿胀,同时也会增加腹腔镜手术治疗急性阑尾炎术后并发症发生率。

