不同有创机械通气模式对慢性阻塞性肺疾病合并呼吸衰竭患者睡眠质量及血流动力学的影响
朱 浩
(江苏省南通市第一人民医院重症医学科,南通,226000)
慢性阻塞性肺疾病(Chronic Obstructive Pulmonary Disease,COPD)病程较长,病情持续进展,极易发生Ⅱ型呼吸衰竭等并发症,致残率及病死率均较高,对患者生命质量及身心健康造成了严重影响,也给患者家庭及社会带来沉重的负担[1-2]。COPD是一种慢性不可逆疾病,临床有效地减轻延缓患者呼吸功能衰竭是治疗本病关键,气管插管接呼吸机机械通气是临床上最常用且最有效的治疗COPD合并呼吸衰竭的方法。机械通气治疗中,不同通气模式治疗效果也不同[3]。鉴于此,本研究比较不同有创机械通气模式对COPD合并呼吸衰竭患者的疗效的影响。
1 资料与方法
1.1 一般资料 选取2020年9月至2022年12月江苏省南通市第一人民医院重症医学科及呼吸科的COPD合并呼吸衰竭住院患者48例作为研究对象,按照随机数字表法分为对照组与观察组,观察组24例中男14例,女10例,年龄52~81岁,平均年龄(62.81±4.22)岁,病程7~22年,平均病程(10.83±3.64)年。对照组24例中男16例,女8例,年龄56~79岁,平均年龄(64.85±3.56)岁,病程8~18年,平均病程(11.47±3.88)年。2组患者的一般基线资料差异无统计学意义(P>0.05),具有可比性。本研究经我院医学伦理委员会审批通过。
1.2 诊断标准 符合中华医学会呼吸病学分会制订的COPD、呼吸衰竭诊断标准:排除原发性心脏病、心内解剖分流等因素,在静息状态、海平面、呼吸空气条件下,动脉血氧分压[p(O2)]<60 mm Hg(1 mm Hg=0.133 kPa),伴或不伴动脉血二氧化碳分压[p(CO2)]>50 mm Hg,可诊断为呼吸衰竭[4]。
1.3 纳入标准 1)符合COPD、呼吸衰竭诊断标准;2)临床资料完整;3)患者意识清醒;4)所有研究对象家属均知情同意;5)所有患者或授权人均签署气管插管呼吸机机械通气同意书。
1.4 排除标准 1)合并其他脏器功能衰竭、支气管哮喘、支气管炎、结核病、气胸、血液系统疾病、免疫系统疾病、心力衰竭、休克等。2)因故退出试验者;3)本研究药物禁忌证患者;4)近期服用镇静、睡眠类药物者。
1.5 研究方法 采用Evita4型呼吸机(德国德尔格医疗设备有限公司),对照组给予双水平正压通气(BIPAP),吸氧浓度40%~80%,双水平压力分别设置在8~10 cm H2O、10~15 cm H2O,呼气末正压(PEEP)设置在3~8 cm H2O,频率f控制在16~25次/min。观察组给予压力支持通气模式(PSV),维持呼吸频率f在16~25次/min,PSV水平保持在10~15 cm H2O,吸氧浓度40%~80%。治疗过程中根据患者实际病情调整呼吸机参数,保证患者指脉氧>90%或血气分析中的动脉血氧分压[p(O2)]>60 mm Hg。
1.6 观察指标 1)睡眠质量:采用匹兹堡睡眠质量指数量表(PSQI)对2组患者的睡眠质量进行评价[5],该量表中共计7个评价项目,每项计0~3分,总分0~21分,评分越低表示患者睡眠质量越好。2)血流动力学:采用脉波指示剂连续心排血量监测(PICCO)检测仪检测2组患者呼吸机使用前后血流动力学指标变化,包括心率(HR)、中心静脉压(CVP)、心脏排血指数(CI)、全身血管阻力指数(SVRI)、全心舒张末容积(GEDI)。

2 结果
2.1 2组患者治疗前后PSQI评分比较 治疗前,2组PSQI各单项评分及总分的差异均无统计学意义(均P>0.05);治疗后,2组患者除睡眠质量、睡眠效率、日间功能障碍外,入睡时间、睡眠时间、睡眠障碍、催眠药物评分及PSQI总分均下降,且观察组均低于对照组(P<0.05)。见表1。

表1 2组患者治疗前后PSQI评分比较分)
2.2 2组患者机械通气前后血流动力学指标比较 2组患者血流动力学指标在使用呼吸机机械通气前差异无统计学意义(P>0.05);采用不同呼吸机通气模式治疗后,2组CI、GEDI较治疗前下降,CVP较治疗前提升(P<0.05),且观察组治疗后较对照组改善显著(P<0.05),2组HR、SVRI治疗前组内比较及治疗后组间比较差异均无统计学意义(均P>0.05)。见表2。
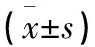
表2 2组患者机械通气前后血流动力学指标比较
3 讨论
慢性阻塞性肺疾病合并呼吸衰竭的患者其换气与通气功能均受到严重损伤,通常情况下出现意识不清、胸闷、呼吸困难等症状,夜间病情往往加重,患者无法正常入睡,对其正常生活造成严重不良影响[6]。慢性阻塞性肺疾病合并呼吸衰竭患者的治疗以改善通气及缓解缺氧状况为首要原则,机械通气是主要方法,其在呼吸机辅助下建立肺泡与大气道之间的压力梯度差,促进肺泡通气动力的形成,通过正向压力差为患者呼吸提供有利条件,从而发挥治疗作用[7]。现阶段,临床较为常见的通气模式,有PSV、BIPAP、间歇正压通气(IPPV)、同步间歇指令通气(SIMV)等。对于患者而言,不同的通气模式所取得的治疗效果也截然不同。因此,在保证患者氧合功能的前提下选择合适的呼吸机模式显得至关重要。
本研究中对照组所采用的BIPAP模式为双相气道正压,其是一种机械通气新概念,在1988年由德国德尔格医疗公司(Drager)提出,是一种压力控制与时间切换模式,通过将吸气相或呼气相压力及高水平或低水平压力提供出来,并按设定的呼吸时间比(Ti,Te)自动切换。其也是一种混合CPAP系统,指2个不同持续气道正压(CPAP)水平之间时间周期切换,呼吸机通过将2个CPAP阀或2个不同的阻力施加给1个CPAP阀产生2个CPAP水平,预先设定的吸呼时间决定这2个压力水平的各自工作时间[8]。患者在BIPAP吸、呼相任何时刻均可自由自主呼吸。观察组采用的PSV模式指预先设定的吸气正压(呼吸机释放)+自主呼吸,依据预先设定的压力,呼吸机将气流释放出来,使整个吸气过程中患者对一定的压力进行保持,是一种流量切换的通气模式[9]。该模式能够将患者对抗呼吸机的程度显著减轻,将气道压力降低,从而将呼吸肌萎缩减缓,避免运动失调。本研究中观察组患者所采用的PSV呼吸机模式能够使患者保持动态稳定的呼吸驱动力,应用呼吸机时不需要其他容量模式辅助支持,相对延长了吸气时间与呼吸周期,呼吸肌得到放松,并且能有效减少呼吸对心血管系统的影响。
研究显示,呼吸机支持、辅助通气模式能有效改善患者的睡眠质量,减少入睡时间以及一定程度延长睡眠时间,并且选择患者适合的通气模式可以进一步增益上述优点。从中不难发现,保证氧合功能的前提下,最大程度保留患者自主呼吸,更有利于患者的休养康复。
本研究显示,对照组采用BIPAP通气模式后,CVP较前升高,CI、GEDI较前下降(P<0.05),表明在给予PEEP及压力控制通气的情况下,呼吸机对心脏泵出功能起到一定程度的抑制作用,排除短期内全身循环容量变化的影响,考虑与胸腔压力增大后导致回心血量减少相关。试验观察期未使用血管活性药物、镇静镇痛药物,排除药物对外周血管阻力的影响,发现单纯使用呼吸机对外周血管阻力无明确影响。观察组在相同的吸氧浓度、接近的辅助压力条件下,血流动力学没有明显的改变,再次验证辅助通气较控制通气对于血流动力学的优势。
综上所述,压力辅助通气相对于控制通气而言,能提升患者的睡眠质量,降低入睡时间,对血流动力学的影响也相对较小。本研究也存在一定的不足,入组的病例数相对较少,研究为单中心研究,有待进一步的多中心大样本数据的证实。
利益冲突声明:无。

