基于CT特征构建鉴别胃神经鞘瘤与胃肠道间质瘤的诊断模型⋆
凌文峰 黄瑞滨 戴卓智 张志强 杨志企,5,*
1.梅州市人民医院 (广东 梅州 514031)
2.汕头大学医学院第一附属医院(广东 汕头 515000)
3.汕头市中心医院 (广东 汕头 515031)
4.中山大学附属孙逸仙纪念医院放射科(广东 广州 528406)
5.广东省临床分子诊断与抗体药物工程技术研究中心 (广东 梅州 514031)
胃肠道间质瘤与神经鞘瘤影像学表现相似故常难以鉴别,然而两者临床治疗方案不同。一般来说,无症状神经鞘瘤随访即可,无需手术干预[1]。胃肠道间质瘤由于存在潜在恶变风险,尤其是大于2.0cm胃肠道间质瘤,均应手术切除[2-4]。因此,准确鉴别诊断对指导患者个体化治疗具有重要意义。本研究拟通过分析胃神经鞘瘤与胃肠道间质瘤CT定量特征和定性特征,寻找鉴别两者的特异性CT特征,以期为临床治疗方案的制定提供参考。
1 资料与方法
1.1 一般资料收集2015年10月至2021年12月经病理确诊为胃肠道间质瘤116例患者资料,其中男51例,女65例,年龄22~88岁。同时收集三家医院共34例经术后病理确诊为胃神经鞘瘤患者资料,其中男10例,女24例,年龄34~77岁。
入组标准:行腹部CT增强检查;术后病理确诊为胃神经鞘瘤和胃肠道间质瘤。排除标准:图像质量不佳者;肿瘤≤1.0cm并钙化者。
1.2 检查设备与方法采用Siemens third-generation dual-source CT、GE Discovery HD 750、Toshiba Aquilion one CT和Siemens Definition flash CT扫描仪。检查前病人饮水800~1000mL。具体扫描协议如下:管电压均为120kV,自动管电流或参考管电流200 mAs,重建层厚和重建层间距1.25mm,矩阵512×512,旋转时间分别为0.25、0.9、0.5和 0.75s/r。平扫后按1.2~1.5mL/kg体质量和3.0~3.5mL/s速度注射碘海醇或优维显,动脉期和静脉期采集时间分别为25~30s和60s。
1.3 CT图像评估由1名副主任医师在未知临床病理结果的情况下进行阅片分析,并由另外一名副主任医师对结果进行核对,意见不一时则协商达成一致。记录病灶CT定性特征包括位置(胃底贲门、大弯侧、小弯侧和胃窦)、生长方式(腔内、腔外和混合型)、密度(均匀/不均匀)、边界(清晰/不清晰)、黏膜面溃疡(有/无)、形态(圆形、椭圆形、不规则形)、瘤内出血(有/无)、坏死(有/无)、囊变(有/无)、钙化(有/无)和CT定量特征包括肿瘤长短径、肿瘤CT值(包括平扫、动脉期和静脉期)和脾CT值(包括动脉期和静脉期)。同时计算病灶以下定量特征包括病灶动/静脉期强化程度(病灶动/静脉期与平扫CT值差值)、动/静脉期相对强化率(病灶动/静脉期与平扫CT值比值)、动脉期绝对强化率(病灶动脉期CT值与脾动脉期CT值比值)、静脉期绝对强化率(病灶静脉期CT值与脾静脉期CT值比值)。肿瘤CT值测量选取肿瘤实质部分画感兴趣区(范围约10-30mm2),同时尽量避开明显坏死、钙化、出血区域。
1.4 统计学方法采用R软件和SPSS 19.0软件进行分析。采用独立样本t检验或卡方检验比较两组间特征的差异。利用多因素逻辑回归采用逐步向前法筛选独立危险因子。采用ROC曲线评估模型的预测效能,同时计算模型的曲线下面积(AUC)并采用Delong test进行比较。以P<0.05为差异有统计学意义。
2 结果
2.1 胃神经鞘瘤与胃肠道间质瘤临床病理影像特征比较在本研究中,胃神经鞘瘤共34例,平均(54.0±11.5)岁,其中男10例,女24例。胃肠道间质瘤共116例,平均(59.4±11.4)岁,其中男51例,女65例。在定性特征方面,对比胃肠道间质瘤(图1),胃神经鞘瘤(图2)多发生在胃体,呈腔外型、混合型生长,黏膜面溃疡多见。在定量特征方面,对比胃肠道间质瘤,胃神经鞘瘤体积较大,静脉期CT值、静脉期强化程度和静脉期绝对强化率较胃肠道间质瘤高。详见表1。
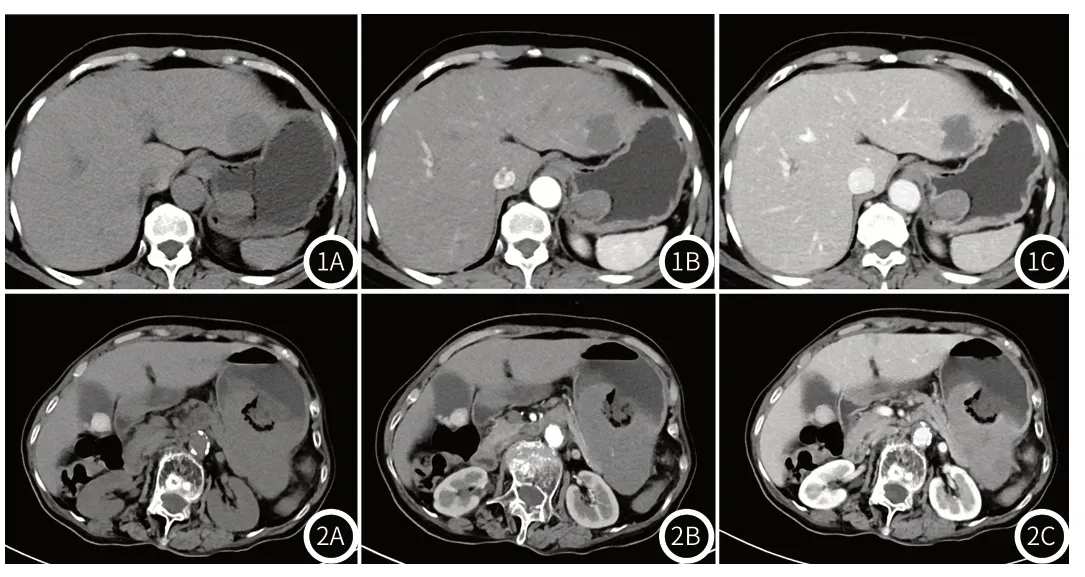
图1A-图1C 女,66岁,胃间质瘤。胃底见一腔内型生长肿瘤,黏膜面无溃疡。图2A-图2C 女,76,胃神经鞘瘤。胃体见一混合型生长肿瘤,伴黏膜面溃疡形成。

表1 神经鞘瘤与胃肠道间质瘤临床影像特征比较
2.2 胃神经鞘瘤独立危险因素单因素和多因素逻辑回归分析显示肿瘤长径、位置、生长方式、边界、囊变和静脉期绝对强化率是鉴别胃神经鞘瘤与胃肠道间质瘤的独立危险因子(表2)。
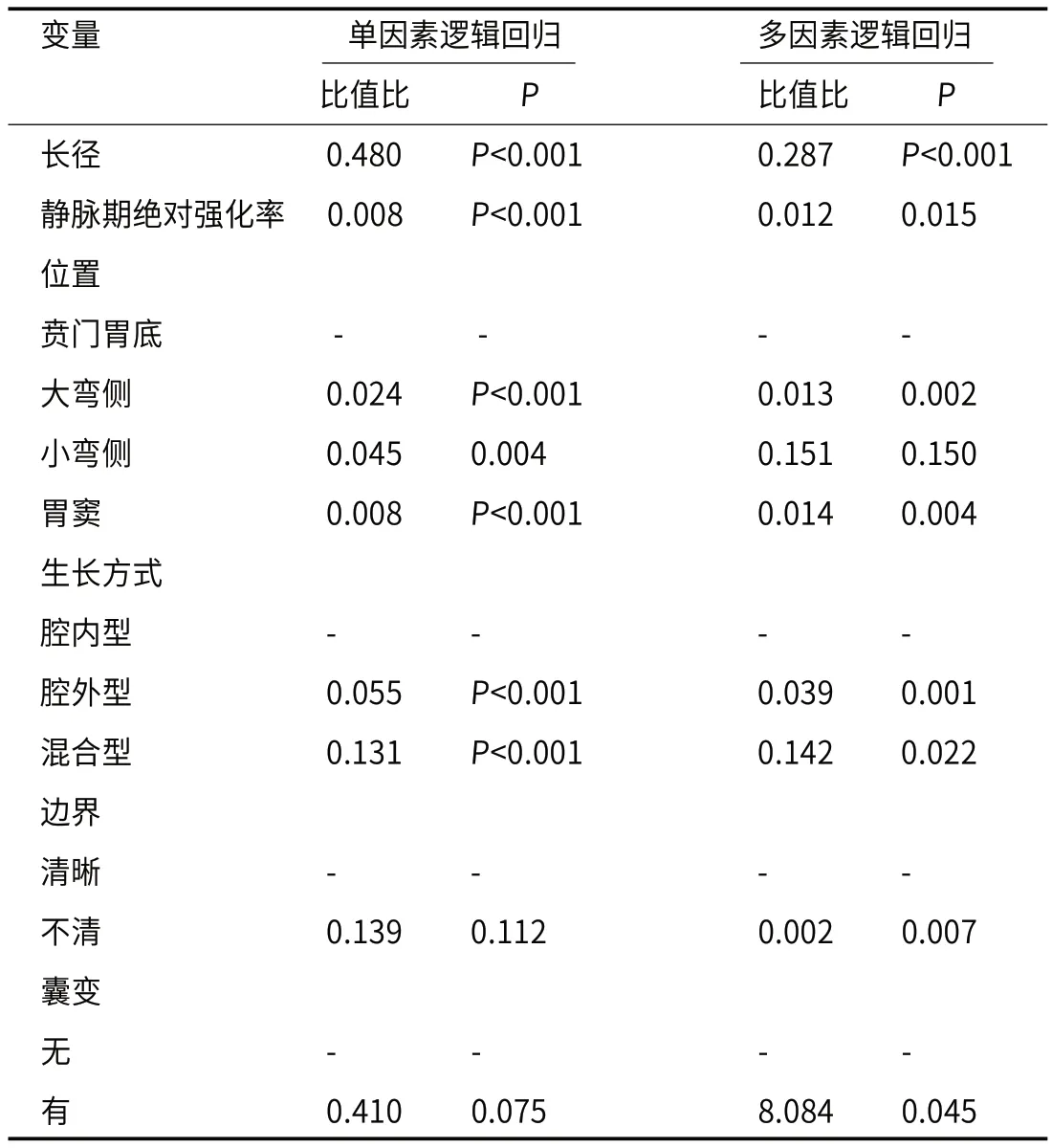
表2 胃神经鞘瘤独立危险因素分析
2.3 模型诊断效能在定量、定性、联合模型三个模型中,联合模型的曲线下面积最高,高于定量模型(AUC 0.955 vs.0.837,P=0.003)和定性模型(AUC: 0.955 vs.0.896,P=0.009)且差异均具有统计学意义。定性模型的曲线下面积高于定量模型(AUC: 0.896 vs.0.837),但差异无统计学意义(P=0.273)。联合模型的曲线下面积较定量模型和定性模型的曲线下面积分别提高了11.8%和5.9%。详见表3、图3。

图3 基于CT定量特征、定量特征及两者联合模型诊断ROC曲线
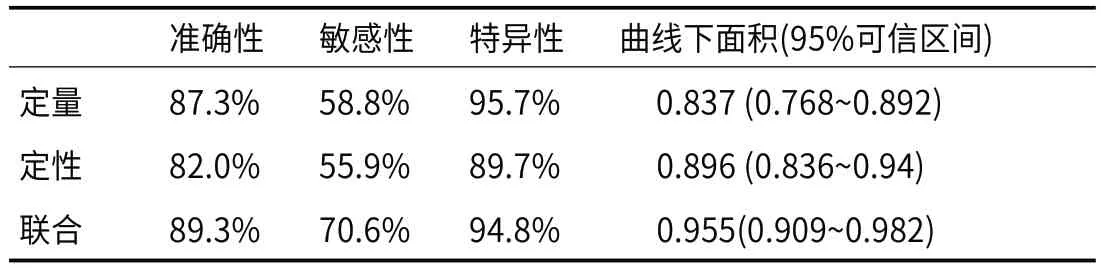
表3 各模型诊断神经鞘瘤的效能
3 讨论
目前增强CT已经广泛应用于胃间叶源性肿瘤鉴别诊断[5-6]。不同与孙骏等[7]利用基于增强CT的纹理分析鉴别胃神经鞘瘤和胃肠道间质瘤,本研究通过分析两者CT定性及定量特征,寻找鉴别两者的可靠征象,以期为临床治疗方案的制定提供依据。结果显示病灶长径、位置、生长方式、边界和病灶静脉期绝对强化率有助于两者的鉴别诊断。
本研究组中,胃神经鞘瘤患者的平均直径为4.4cm,与舒俊等[8]研究入组神经鞘瘤直径相仿,且本组中胃神经鞘瘤直径高于胃肠道间质瘤,这与李兰涛等研究结果相同[9]。对比胃肠道间质瘤,神经鞘瘤多发生在胃体,呈腔外型生长,边界多清楚,且黏膜面溃疡较多见,这与大部分研究者如舒俊等[8]、马菊香等[4]的研究结果相仿。本组116例胃肠道间质瘤患者中仅7例患者(6.0%)发现肿瘤黏膜面溃疡,该研究结果明显低于Wang Jian等[1]研究中胃肠道间质瘤溃疡发生率(17.3%);而34例神经鞘瘤患者中有11例患者(32.4%)发现肿瘤黏膜面溃疡,该结果明显高于Wang Jian等[1]研究中胃神经鞘瘤黏膜面溃疡发生率(2.04%)。分析原因可能与本研究中胃肠道间质瘤直径明显低于Wang Jian等[1]研究中的胃肠道间质瘤直径(2.4cm vs.3.71cm)、而胃神经鞘瘤直径明显高于Wang Jian等[1]研究中的胃神经鞘瘤直径(4.4cm vs.3.3cm)有关,这可能是由于抽样误差所致。另外,在本组研究中,胃神经鞘瘤组平均直径明显高于胃肠道间质瘤组(4.4cm vs.2.4cm,P<0.001),提示随着肿瘤体积增大,肿瘤对应黏膜面溃疡发生概率也相应提高,这与肿瘤生长导致黏膜缺血、变薄和局部中断有关。此外,神经鞘瘤患者静脉期绝对强化率明显高于胃肠道间质瘤患者(0.70±0.16 vs.0.57±0.15,P<0.001),分析原因可能与肿瘤新生血管化有关。神经鞘瘤是一种生长相对缓慢的肿瘤,肿瘤生长速度通常与新生血管形成的速度相当并在静脉期表现出峰值强化[10]。然而胃肠道间质瘤是潜在恶性肿瘤,肿瘤生长速度较快,新生血管形成的速度较慢且新生血管通过性增高引起造影剂流出速度加快[11]。
本研究基于CT定量特征、定性特征分别建立胃神经鞘瘤与胃肠道间质瘤鉴别诊断模型。结果显示基于定性特征模型鉴别胃神经鞘瘤与胃肠道间质瘤的曲线下面积稍高于基于定量特征模型(0.896 vs.0.837),但差异无统计学意义。当联合定量和定量特征后,联合模型的曲线下面积较定量模型、定性模型诊断效能分别提高了11.8%和5.9%,提示联合多参数CT特征能够提高模型诊断效能,这符合既往研究结果[12]。
本研究的局限性:本研究为回顾性少样本研究,需要多中心、大量本数据进行验证。由于神经鞘瘤罕见,后续研究需增加神经鞘瘤例数。
综上,肿瘤长径、发生位置、生长方式、边界、囊变和病灶静脉期绝对强化率有助于神经鞘瘤与胃肠道间质瘤鉴别诊断,基于上述CT特征建立联合模型能够较好鉴别两者,具有较高临床应用价值。

